增加胸穿抽液次數聯合尿激酶治療結核性胸膜炎的效果分析
朱鳳娟
結核性胸膜炎屬于肺外結核病的一種,是指結核分枝桿菌以及代謝物進入高敏機體胸膜腔中而引發的胸膜炎,其早期表現為胸膜腫脹、充血,表面有漿液性和纖維素滲出,若不及時進行處理,將會形成多房積液,可能會增大疾病治療難度[1]。目前,臨床對于結核性胸膜炎的抽液方式、次數、抽液量等方面存在一定爭議[2]。因此,選取一種高效且安全的治療方式對改善患者病情、減少并發癥發生就顯得尤為關鍵。尿激酶是纖維蛋白酶原的直接激活劑,能夠促使胸腔內的纖溶酶原轉化為纖溶酶,纖溶酶可降解纖維蛋白,減輕胸腔粘連程度,降低胸腔積液黏稠性,進而改善肺的限制性通氣障礙。本研究就增加胸穿抽液次數聯合尿激酶治療結核性胸膜炎患者的效果進行分析,現報道如下。
1 資料與方法
1.1 一般資料
選取2017年12月至2018年12月盤錦市傳染病醫院收治的 70例結核性胸膜炎患者作為研究對象,依照病床單雙號分為兩組,各35例患者。對照組男24例,女11例;年齡15~50歲,平均(33.59±6.82)歲;積液量:中量21例,大量14例。試驗組男25例,女10例;年齡16~51歲,平均(33.72±6.91)歲;積液量:中量22例,大量13例。兩組患者一般資料比較,差異無統計學意義(P>0.05),具有可比性。
1.2 診斷標準
伴胸腔積液臨床表現,X線胸片與B型超聲檢查顯示胸腔積液征象;胸水蛋白超過30 g/L、pH值低于7.3、乳酸脫氫酶超過200 U/L、腺苷脫氨酶超過45 U/L;存在結核患者接觸史;經抗結核治療后取得一定效果;結核菌素試驗陽性;胸膜活檢顯示存在結核性肉芽組織[3]。
1.3 治療方法
所有患者均給予一線抗結核方案(2HREZ/4HRE,H:異煙肼;R:利福平;E:乙胺丁醇;Z:吡嗪酰胺)治療。首先借助B型超聲進行定位,標記穿刺點后,指導患者取坐位,背對醫師。常規鋪巾消毒后進行浸潤麻醉,進針抽取胸腔積液。
對照組患者給予常規胸穿抽液治療,第一次抽取量<700 ml,然后每次<1000 ml,每周2~3次。經 B型超聲檢查顯示有多個細小分膈難以定位或胸水深度低于2 cm時,則停止胸穿抽液。
試驗組患者增加胸穿抽液次數,并給予尿激酶治療,在行胸腔穿刺術中,胸腔積液第一次抽取量<700 ml,然后每次<1000 ml,每周4~6次。每次抽液結束后,在 B型超聲下觀察是否存在分膈,確認存在分膈后,給予尿激酶10萬U聯合0.9%氯化鈉注射液10 ml。直至經B型超聲檢查顯示存在多個細小分隔難以定位或胸水深度低于2 cm時,則停止胸穿抽液。另外,在抽液過程中若患者出現心悸、面色蒼白、頭暈等表現,也應停止胸穿抽液。
1.4 觀察指標
1.4.1 療效判定標準 治愈:胸腔積液減少 80%以上,發熱、乏力、出汗、食欲下降、畏寒等臨床癥狀消失;好轉:胸腔積液減少50%~80%,發熱、乏力、出汗、食欲下降、畏寒等臨床癥狀明顯好轉;無效:胸腔積液減少50%以下或增加,發熱、乏力、出汗、食欲下降、畏寒等臨床癥狀均無改善,甚至加重[3]。總有效率(%)=(治愈例數+好轉例數)/總例數×100%。
1.4.2 胸穿抽液情況 包括胸穿抽液次數、胸穿抽液量。
1.4.3 病情控制及并發癥情況 病情控制指標包括胸膜厚度、胸水控制時間、住院時間;并發癥包括血氣胸、胸膜粘連、胸腔感染。
1.5 統計學分析
將本研究所有數據均納入 SPSS 21.0統計軟件進行分析,計量資料以±s表示,組間比較采用t檢驗,計數資料以百分率表示,組間比較采用χ2檢驗,P<0.05為差異有統計學意義。
2 結果
2.1 臨床療效比較
試驗組患者治療的總有效率明顯高于對照組,差異有統計學意義(P<0.05)。見表1。

表1 兩組患者臨床療效比較[例(%)]
2.2 胸穿抽液情況比較
試驗組患者的胸穿抽液次數、胸穿抽液量均明顯多于對照組,差異均有統計學意義(均P<0.05)。見表2。
2.3 病情控制情況比較
試驗組患者的胸膜厚度、胸水控制時間、住院時間均明顯小于對照組,差異均有統計學意義(均P<0.05)。見表 3。
表2 兩組患者胸穿抽液情況比較(±s)
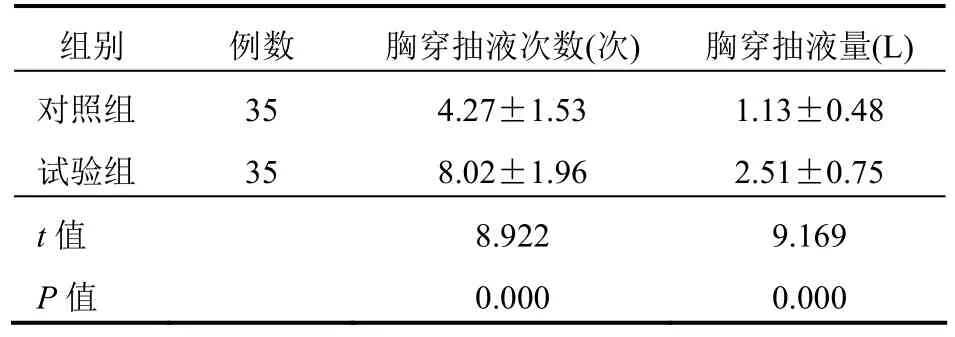
表2 兩組患者胸穿抽液情況比較(±s)
組別 例數 胸穿抽液次數(次) 胸穿抽液量(L)對照組 35 4.27±1.53 1.13±0.48試驗組 35 8.02±1.96 2.51±0.75 t值 8.922 9.169 P值 0.000 0.000
表3 兩組患者病情控制情況比較(±s)
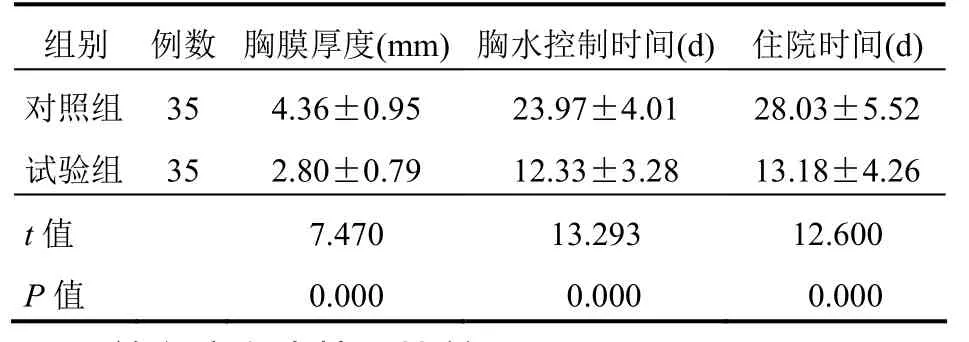
表3 兩組患者病情控制情況比較(±s)
組別 例數 胸膜厚度(mm)胸水控制時間(d)住院時間(d)對照組 35 4.36±0.95 23.97±4.01 28.03±5.52試驗組 35 2.80±0.79 12.33±3.28 13.18±4.26 t值 7.470 13.293 12.600 P值 0.000 0.000 0.000
2.4 并發癥發生情況比較
試驗組患者并發癥發生率明顯低于對照組,差異有統計學意義(P<0.05)。見表4。
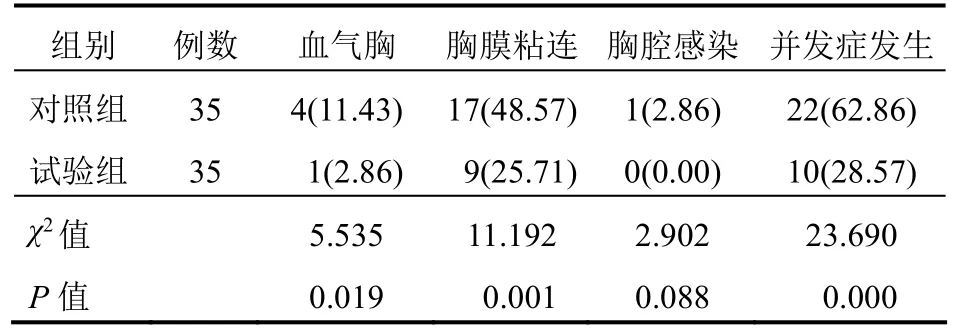
表4 兩組患者并發癥發生情況比較[例(%)]
3 討論
全球 1/3人群曾感染過結核分枝桿菌,每年約130 000人因感染結核分枝桿菌而病死[4]。結核性胸膜炎的發病率高達30%,其好發于青壯年[5]。結核性胸膜炎易形成胸膜粘連,若不能及時進行徹底抽液以及治療,將會使胸膜增厚,進而形成纖維分房、分膈以及包裹積液。而且大量的包裹積液將會使胸廓下陷,肋間隙變窄,導致肺功能降低,還會出現胸腔積液壓迫胸腔情況,進一步加重血液循環障礙以及淋巴循環障礙[6-7]。因此,需要在抗結核治療基礎上盡早進行胸液抽盡,解除心臟、肺以及血管壓迫癥狀,使患者肺功能受損率降低,減輕結核中毒現象,降低體溫,更有利于肺快速復張[8]。但一次性抽取胸水過多,容易出現不良后果,從而增加患者的痛苦。
尿激酶屬于第一代非特異性纖溶酶原激活物酶,可以加快肺復張,減輕胸膜肥厚,積液包裹,故而在胸腔內注入尿激酶有著良好的治療效果[9-11]。胸腔內注入尿激酶聯合增加胸穿抽液次數應用于結核性胸膜炎的治療中,臨床療效顯著。侯紀濤[12]的研究表明,給予尿激酶治療患者的療效明顯高于未給予尿激酶治療患者,且抽液情況與胸膜厚度均優于未給予尿激酶患者。提示對結核性包裹性胸膜炎患者給予尿激酶治療,可提高胸水抽取量,減少胸液吸收時間。
有研究者指出,胸腔置管可降低胸腔多次穿刺而出現不必要的損傷,同時還會有效避免對肺組織造成損傷[13]。還有學者認為,胸腔置管可對胸膜產生持續性刺激作用,增加胸液量,從而延長置管平均時間,且易出現相關性感染現象,對胸水結果造成不良影響[14]。在超聲引導下可同步實現胸穿進針與超聲檢查,有助于準確定位胸穿抽液位置,以防對肺組織造成損傷。也有學者主張在每次胸穿抽液過程中,可盡可能緩慢抽盡,胸液抽取量可>1000 ml[15]。從自我保護以及治療安全性方面分析,由于胸水增加是一個較為緩慢的過程,若一次性抽取大量胸腔積液,容易引發肺水腫、胸膜反應、呼吸循環衰竭等不良反應。為了避免出現這種不良后果,可通過增加胸穿抽液次數,建議以緩慢抽盡的方式。
本研究結果表明,試驗組患者的療效優于對照組,提示通過增加胸穿抽液次數與尿激酶聯合治療可改善結核性胸膜炎的臨床癥狀及體征,從而進一步提高臨床治療效果。試驗組的胸穿抽液次數、胸穿抽液量多于對照組,提示通過增加胸穿抽液次數與尿激酶聯合治療可提高胸穿抽液量,避免了因積液殘留而再次導致病情不斷反復發作。與對照組比較,試驗組的胸膜厚度、胸水控制時間、住院時間均明顯減少,結果表明通過增加胸穿抽液次數與尿激酶聯合治療可減少胸水控制天數,有效縮短住院時間,有利于促進早日康復。試驗組的并發癥率低于對照組,驗證了通過增加胸穿抽液次數與尿激酶聯合治療可在最大限度上避免引發血氣胸、胸膜粘連、胸腔感染等并發癥,進而減輕患者痛苦。
綜上所述,臨床對結核性胸膜炎患者通過增加胸穿抽液次數與尿激酶聯合治療,療效確切,可降低胸膜厚度,縮短住院時間,且并發癥少,是一種切實可行的綜合性治療方案。

