孕產婦發生產后出血的相關因素分析
劉琳娟,王慧玲,王菲菲
產后出血(postpartum hemorrhage,PPH)是指胎兒娩出后24 h內產婦失血量高于500 mL[1-2]。PPH作為分娩期常見且嚴重的并發癥之一,其對產婦生命安全造成了極大威脅,是導致產婦死亡的主要因素之一[3]。據報道,每年全球范圍內約有50萬孕產婦于妊娠期死亡,其中約有25%的產婦是因PPH而致[4]。此外,近年來全球范圍內PPH呈現逐漸升高趨勢[5]。為此,本研究將2 038例孕產婦作為研究對象,分析影響PPH發生的相關因素,以期尋求更好的預防措施,現將結果報告如下。
1 資料與方法
1.1 一般資料 將延安市人民醫院2015年9月至2017年3月2 038例具備完整臨床資料的孕產婦作為研究對象,本研究符合《世界醫學協會赫爾辛基宣言》相關要求,所有研究者均簽署知情同意書。其中出血量>500 mL的產婦為PPH組,匹配PPH組產婦一般情況的同期相同數量未發生PPH的產婦為對照組。
1.2 研究方法 記錄產婦年齡、孕產史、流產史、孕前體質指數(body mass index,BMI)、分娩方式、PPH、疤痕子宮、妊娠時限(正常、延期妊娠、早產)、胎位不正、貧血、胎盤前置、胎膜早破、胎盤早剝、宮內窘迫、產程情況(正常、產程延長)、胎盤因素、妊娠期糖尿病(gestational diabetes mellitus,GDM)、妊娠期高血壓疾病(hypertensive disorder in pregnancy,HDIP)、新生兒性別、新生兒體質量(正常體質量兒、巨大兒、低體質量兒)。其中,產程延長主要有活躍期停滯、活躍期延長、潛伏期延長、胎頭下降停滯、胎頭下降延緩、第二產程停滯、第二產程延長、滯產;急產定義為自產痛至分娩結束的時間<3 h;胎盤因素主要有胎盤粘連、胎盤滯留、胎盤植入、胎盤嵌頓及胎盤部分殘留等。
1.3 統計學方法 將本研究的相關數據錄入SPSS 23.0版統計學軟件進行數據處理,對PPH的相關因素采用χ2檢驗進行單因素分析,將P<0.05的因素納入非條件logistic回歸模型進行分析,采用向前逐步回歸法,變量納入檢驗水準為0.05,剔除變量檢驗水準為0.1。
2 結果
2.1 2 038例產婦中PPH的發生情況 統計結果顯示,2 038例產婦中,PPH共有60例,其發生率為2.94%。PPH組年齡范圍為19~49歲,年齡(26.1±3.0)歲;出血量范圍為504~1 194 mL,出血量(689.43±121.06)mL。
2.2 影響PPH相關因素的單因素分析 單因素分析結果發現,年齡、孕產史、流產史、孕前BMI、胎位不正、胎膜早破、胎盤早剝、宮內窘迫、GDM、HDIP及新生兒性別等與PPH均無顯著相關性(均P>0.05),而分娩方式、疤痕子宮、妊娠時限、貧血、胎盤前置、產程情況、胎盤因素及新生兒體質量均與PPH密切相關(均P<0.05)。見表1。
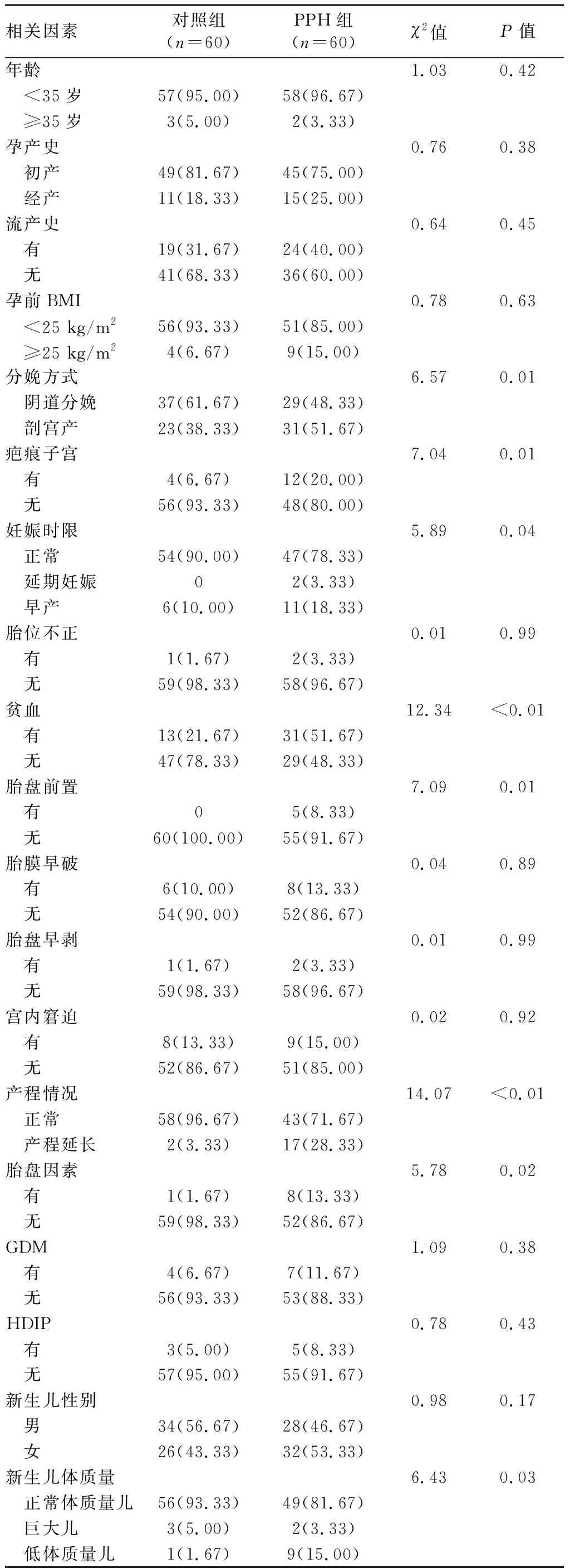
表1 產婦2 038例發生產后出血相關因素的單因素分析/例(%)
2.3 影響PPH相關因素的logistic多因素回歸分析 將是否發生PPH作為因變量,上述單因素分析結果提示差異有統計學意義的8個指標(分娩方式、疤痕子宮、妊娠時限、貧血、胎盤前置、產程情況、胎盤因素及新生兒體質量)作為自變量進行logistic多因素回歸分析。結果發現,影響PPH的相關因素主要有疤痕子宮,產程延長,貧血,胎盤因素,胎盤前置。變量賦值見表2,logistic多因素回歸分析結果見表3。

表2 產后出血60例相關因素的logistic多因素回歸分析變量賦值情況
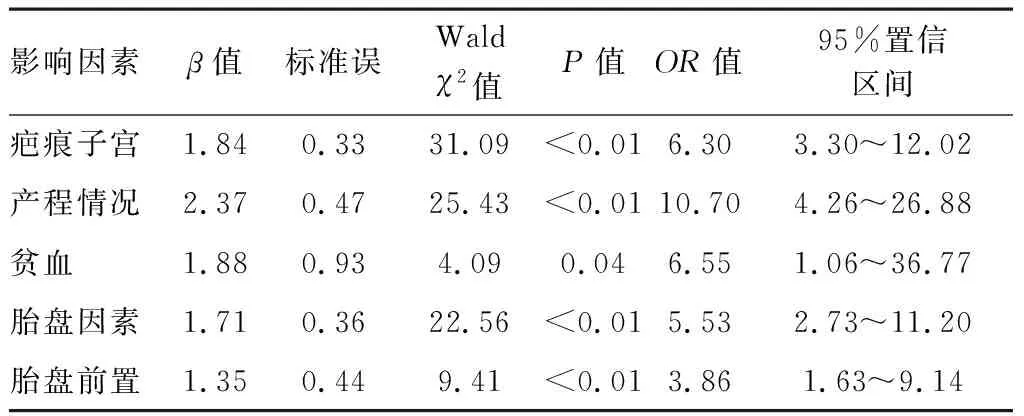
表3 產后出血60例相關因素的logistic多因素回歸分析結果
3 討論
3.1 PPH的發生現狀 據報道,我國PPH的發生率約為2%~3%,是目前孕產婦死亡的主要原因之一[6]。在本研究統計分析中顯示,2 038例產婦中PPH共有60例,其發生率為2.94%,PPH組年齡范圍為19~49歲,年齡(26.1±3.0)歲,出血量范圍為504~1 194 mL,出血量(689.43±121.06)mL,研究結果與國內類似研究[2]結果基本一致。
3.2 疤痕子宮、產程延長及貧血對PPH的影響機制 目前,有關孕婦年齡、孕產史、GDM及HDIP等與PPH的發生看法不一,研究報道尚存爭議[7-8]。在本研究單因素分析結果中發現,年齡、孕產史、流產史、孕前BMI、胎位不正、胎膜早破、胎盤早剝、宮內窘迫、GDM、HDIP及新生兒性別等與PPH均無顯著相關性;但研究中顯示,分娩方式、疤痕子宮、妊娠時限、貧血、產程情況及新生兒體質量均與PPH密切相關;另外,logistic多因素回歸分析結果發現,疤痕子宮(OR=6.30,95%CI:3.30~12.02)、產程情況(OR=10.70,95%CI:4.26~26.88)及貧血(OR=6.55,95%CI:1.06~36.77)是影響PPH的危險因素。
分析疤痕子宮為PPH高危因素的原因如下:有研究顯示,因疤痕子宮局部肌纖維缺乏致使完整性被破壞,從而導致子宮收縮對稱性、極性及縮復作用減弱,分娩過程更易出現PPH[9-11]。在本研究中,疤痕子宮再次妊娠分娩均選擇了剖宮產,也進一步證實了疤痕子宮對PPH的不利影響。產程延長引起PPH的主要原因為子宮長期收縮導致子宮肌水腫、滲血及肌纖維過分伸展,因而出現子宮收縮乏力而造成PPH的發生[11]。關于貧血與PPH發病率的相關性分析報道較為少見,其影響機制可能為貧血孕產婦合并不同程度的凝血因子不足或變異或血小板數量減少,潛在高危凝血功能異常,進而導致產后子宮或切口血竇出血較嚴重。
3.3 胎盤因素、胎盤前置與發生PPH的影響機制分析 胎盤植入和胎盤粘連是誘發PPH的主要胎盤因素。其中,胎盤植入誘發PPH的主要原因如下:(1)胎盤與子宮肌層剝離過程中需人工剝離及牽拉,外力機械性損傷可增加出血量;(2)胎盤植入因剝離不徹底而致部分胎盤殘留,殘留組織影響子宮收縮,進而引起出血量增加[12]。而且,胎盤粘連因容易導致第三產程中胎盤無效剝離,引起子宮收縮乏力及子宮血管難以及時閉合等情況,最終導致PPH[13]。此外,一般而言,胎盤娩出后,產婦子宮體可顯著縮小,此時子宮肌纖維收縮,進而對肌纖維間的血管產生壓迫作用而起到止血效果[14]。同時。子宮正常收縮會縮小胎盤剝離面,壓迫創面靜脈竇以發揮止血作用。然而,若此時宮腔內存在部分胎盤殘留,則容易導致血竇難以關閉而引起PPH。對于胎盤前置的產婦而言,因其位于子宮下段肌組織較薄,其收縮力減弱,不僅難以完全剝離附著于該處的胎盤,而且難以充分收縮壓迫血竇,不能有效進行止血而導致其PPH,同時其出血量較多。
本研究中通過單因素分析結果顯示,胎盤因素和胎盤前置均與PPH密切相關;logistic多因素回歸分析結果發現,胎盤因素(OR=5.53,95%CI:2.73~11.20),胎盤前置(OR=3.86,95%CI:1.63~9.14)是影響PPH的危險因素,與國內類似研究[15]結果基本一致。
綜上所述,產婦發生PPH是不同影響因素相互作用而引起,主要危險因素為疤痕子宮、產程延長、貧血、胎盤因素及胎盤前置等,為降低PPH風險,應對其及時采取有效、綜合性的預防措施。

