垂體功能性促性腺激素腺瘤臨床病例分析
王含必,姚勇,鄧成艷,幸兵,王任直
(中國醫學科學院 北京協和醫學院 北京協和醫院,北京 100730)
垂體功能性促性腺激素腺瘤是一種罕見的良性垂體腫瘤,它分泌一種或兩種具有生物學活性的促性腺激素:FSH和/或 LH[1],至今全球僅報道34例功能性促性腺激素腺瘤[2]。通常垂體的功能性腺瘤常伴隨特異性的臨床表現,易于臨床鑒別診斷,而垂體功能性促性腺激素腺瘤與其他腺瘤不同,缺乏特異性臨床癥狀及體征,常與其他疾病相混淆,導致誤診及漏診。垂體功能性促性腺激素腺瘤有多種不同的臨床表現,在女性患者中主要表現為月經不規律、異常子宮出血、不孕不育、卵巢過度刺激綜合征(OHSS)[3-4];在男性患者中主要表現為睪丸肥大和性功能障礙[5-6]。由于這些癥狀與其他婦科疾病的表現相同,所以垂體功能性促性腺激素腺瘤經常被誤診及漏診,直到發展到大腺瘤,引起頭痛、視野缺損及垂體功能低下,伴隨著性腺機能減退時才被發現并診斷[7]。本文收集迄今為止在北京協和醫院收治的5例垂體功能性促性腺激素腺瘤女性患者,總結分析其臨床表現、發病特征及治療,以期提高臨床醫生對該病的認知,降低誤診及漏診率。
資料與方法
一、研究對象
回顧性分析了我院收治的5例垂體功能性促性腺激素腺瘤女性患者的臨床資料,垂體瘤切除術后經病理切片和免疫組化獲得確切診斷。分析內容主要包括臨床癥狀及體征、實驗室檢測及影像學檢查、診治經過(藥物治療及手術治療)、病理診斷及免疫組化檢測。
二、病理檢測
每位患者在手術前都接受了全面的激素及影像學評估,手術切除的組織標本都進行了病理學診斷,均由兩名病理學醫生實施;同時進行免疫組化檢測,檢測內容主要包括促腎上腺皮質激素(Adrenocorticotropic Hormone,ACTH)、生長激素(growth hormone,GH)、兔抗人增殖細胞核核抗原單克隆抗體Ki-67(index 2%)、FSH、LH、P53、PRL、促甲狀腺激素(TSH)。術后隨診血清性激素水平、盆腔超聲和垂體MRI。
結 果
一、一般資料
患者年齡34~47歲,平均年齡38.8歲。5例患者均已婚,各育有1孩。2例患者有2次妊娠史,3例患者僅有1次妊娠史。
5例患者均有月經紊亂癥狀。以月經紊亂為首發癥狀的患者3例,其中1例患者在月經紊亂的同時出現溢乳;還有1例患者產后1年仍有觸發溢乳,但未就醫,2年后出現月經紊亂,仍是因月經紊亂為主訴就診。這些患者既往月經規律,后無明顯誘因出現月經紊亂,主要表現為月經期延長,出血時間最短15 d,最長淋漓不凈達30余日;同時出現月經周期紊亂,表現為周期不規律,周期最短僅15 d,最長可達60 d。
二、診療過程
5例患者各有不同的臨床表現,初診均未能診斷出垂體促性腺激素腺瘤,各自經歷不同的診治過程。下文總結這些患者所經歷的診療過程。
1. 藥物治療:5例患者中2例曾按月經紊亂進行藥物治療,其中1例患者地屈孕酮治療后仍無法控制異常出血,1例患者口服避孕藥治療后可達到控制月經的效果,但停藥后再次發生月經紊亂。因有溢乳癥狀,發現PRL升高的2例患者使用溴隱亭治療,最大劑量5 mg bid時,溢乳癥狀消失,但月經紊亂的癥狀無改善。
2. 腹腔鏡卵巢囊腫剔除術:4例以月經紊亂為主訴的患者就診時超聲檢查均發現雙側卵巢增大,內見無回聲多房囊腫,其中1例嘗試地屈孕酮治療無效后,發現囊腫長大,行雙卵巢多房囊腫剔除術;其余3例均未接受任何藥物治療,以雙側卵巢多房囊腫而進行了腹腔鏡雙側卵巢囊腫剔除手術,手術后病理檢查均為單純囊腫。1例因同時出現腹痛癥狀,懷疑為“卵巢囊腫蒂扭轉”而在當地醫院進行了急診雙卵巢囊腫剔除術。這些患者經卵巢囊腫剔除術后均未能恢復正常月經。2例于術后一個月再次出現雙側卵巢囊腫,使用復方口服避孕藥媽富隆治療無效。另2例患者未定期隨訪,分別于術后4年和6年再次發現雙卵巢多房囊腫,其中1例甚至二次實施了腹腔鏡囊腫剔除術,術后病理仍為卵巢單純囊腫。
5例患者中有1例未行卵巢囊腫剔除術者,因發病時月經紊亂及溢乳同時出現,初診時行垂體MRI檢查,發現垂體腺瘤,但因是微腺瘤,故未考慮外科手術切除,而是服用復方口服避孕藥調整月經,同時溴隱亭治療高PRL血癥,兩種藥物共同治療一段時間后,媽富隆治療未能有效控制異常子宮出血,于當地醫院分段診刮后診斷為子宮內膜單純增生。患者轉診于我院,根據病史判斷為垂體功能性促性腺激素腺瘤,經垂體瘤切除術后卵巢囊腫自行消失,使患者免于不必要的卵巢囊腫剔除術。
3. 溢乳及垂體腺瘤:垂體腺瘤的發現都是以溢乳或PRL升高作為線索,經垂體MRI檢查確診。5例患者中,1例開始有觸發溢乳,但未予重視,后發展到出現頭痛、雙眼視物模糊、左眼顳側視野缺損等癥狀,經垂體MRI檢查證實垂體大腺瘤;1例因首發癥狀即有溢乳,且伴有PRL升高,經垂體MRI檢查證實有垂體腺瘤;1例在腹腔鏡卵巢囊腫剔除術后2年出現溢乳,經垂體MRI檢查發現腺瘤;另外2例均無溢乳癥狀,但因月經紊亂進行女性性激素檢查時發現PRL升高,進一步垂體MRI檢查時發現垂體腺瘤。
4. 垂體瘤手術治療:1例因出現頭痛,視神經壓迫癥狀,雙眼視物模糊和左眼顳側視野缺損,伴小便次數增多,經垂體MRI檢查發現垂體大腺瘤,而在當地醫院接受“經鼻蝶入路垂體腺瘤近全切除術”。術后病理示垂體腺瘤,免疫組化檢查FSH、LH、PRL、ACTH、TSH、GH均陰性。術后垂體瘤引發的癥狀緩解,而月經紊亂未得到改善。首次垂體術后4年再次發現垂體大腺瘤。于我院行二次垂體腺瘤切除術,手術后病理診斷為FSH瘤。其余4例患者均在發現大腺瘤時進行了神經內鏡下經鼻蝶入路垂體腺瘤切除+鞍底重建術。
5. 分段診刮術:2例患者曾因月經紊亂而在當地醫院就診,行分段診刮術,術后病理1例提示單純增生,1例未發現異常。
三、輔助檢查
1. 性激素檢查:5例患者垂體腺瘤手術前性激素水平見表1。2例患者手術后連續抽血隨診觀察性激素變化情況,分別于術后3 d及術后4 d雌激素水平降至早卵泡期水平,FSH、LH水平下降至<1 U/L,但很快恢復至正常水平。

表1 5例垂體功能性促性腺激素腺瘤患者手術前性激素水平
2. 影像學檢查:(1)卵巢囊腫:5例患者的盆腔超聲均提示雙側卵巢體積增大至10~15 cm,雙側卵巢布滿大小相似的囊性暗區,最大直徑2~3 cm;(2)垂體占位:5例患者垂體瘤手術前MRI檢查提示垂體占位性病變的平均直徑9.1~28.3 mm,平均值17.7 mm。垂體MRI檢查見圖1。
3. 術后病理診斷:5例患者術后病理診斷為垂體腺瘤,免疫組化檢查見表2。
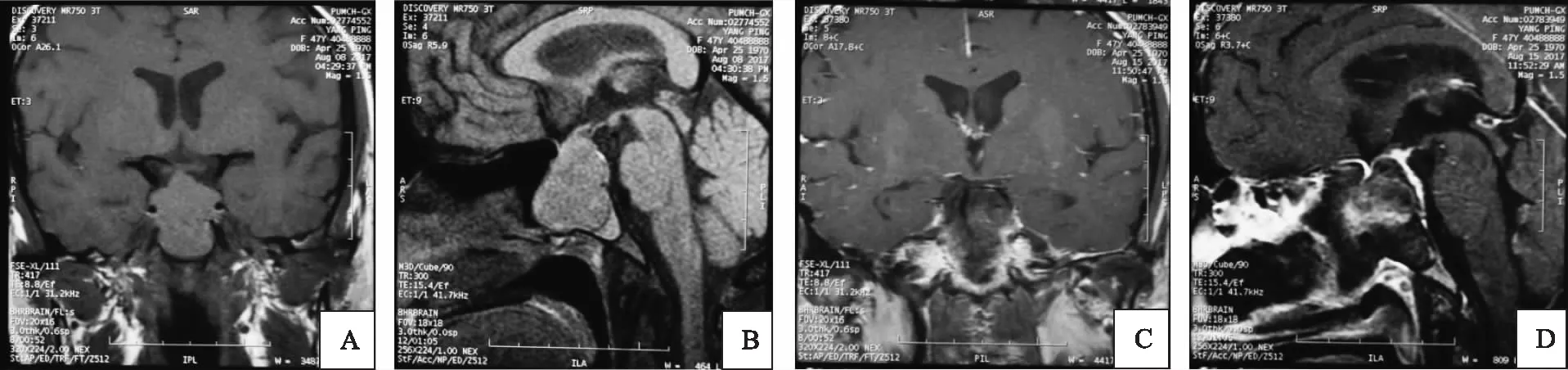
A、B:垂體冠狀面及矢狀面,箭頭示手術前垂體大腺瘤;C、D:垂體冠狀面及矢狀面,箭頭示手術后第2天垂體腺瘤切除術后
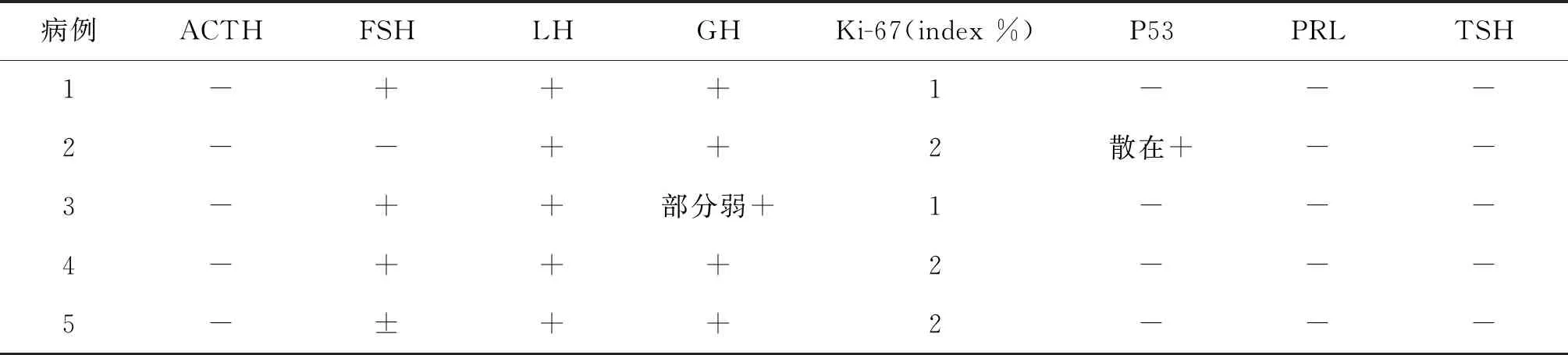
表2 垂體腺瘤術后腫瘤組織的免疫組化檢查
四、術后隨診情況
5例患者術后至今隨訪3~5年,除1例患者手術后回當地隨診外(電話隨訪),其余4例均定期返回我院隨診,隨診內容包括患者的癥狀、體征、垂體分泌的激素及性激素水平檢測、子宮雙附件超聲、垂體MRI。術后患者均很快恢復了自然規律月經,性激素水平恢復到正常范圍。垂體瘤手術前有雙側卵巢多發囊腫但未經卵巢囊腫剔除術的患者,在垂體瘤手術后卵巢多發囊腫均消失,雙側卵巢恢復至正常狀態。隨訪至今,未發現垂體促性腺激素腺瘤復發的病例。
討 論
垂體促性腺激素腺瘤的發病率從影像學及活檢估測約1%~30%,總體估測數據為16.7%[8]。垂體腺瘤根據是否分泌激素而分為功能性及無功能性。臨床中近64%的無功能腺瘤在免疫組化檢查時發現促性腺激素陽性[9]。功能性垂體促性腺激素腺瘤發病率極低,至今全世界僅報道34例[2,10],因無特異性的臨床表現,以及臨床醫生對它認識不足,導致誤診漏診率高。但從我院收治的這5例患者的診療過程來看,對于這類疾病的診斷也并非無跡可尋,只要了解了這類疾病的臨床特點,在手術前給出準確判斷,使患者避免不必要的卵巢囊腫剔除手術是可實現的。
垂體促性腺激素腺瘤是良性腫瘤[11],垂體前葉的促性腺激素細胞分泌過多的FSH和/或LH。過度分泌FSH者稱為垂體FSH腺瘤;同理,過度分泌LH者則稱為垂體LH腺瘤。在臨床中FSH腺瘤較LH腺瘤更常見,也更易引發臨床癥狀。這些腫瘤細胞分泌FSH和/或LH,不受雌激素、抑制素A的影響,提示正常的負反饋作用消失[12]。促性腺激素腺瘤可見于任何年齡的男、女病患,女性主要表現為月經紊亂和OHSS[13],男性表現為睪丸增大[1],兒童以性早熟為主要表現[2],絕經后女性因卵巢萎縮無功能,對FSH刺激不敏感,而往往無臨床癥狀,直至垂體腺瘤長大成大腺瘤出現神經系統壓迫癥狀時才被發現[2]。本文僅以生育年齡的女性患者為主要討論對象。
一、臨床特征
發病年齡以中青年居多,老人及兒童發病率偏低[14]。本文收治的5例患者中,發病年齡均在生育期,平均38.8歲。文獻報道絕經前女性常表現為月經紊亂[15]、月經稀發、陰道點滴出血、月經過多、不育、溢乳[16]、或垂體腫瘤壓迫癥狀[17]。容易與異常子宮出血及垂體泌乳素瘤導致的高PRL血癥相混淆。
女性患者最常見的臨床表現之一是月經紊亂,類似于使用外源性FSH的癥狀,由于促性腺激素的過度分泌,刺激多個卵泡同時發育,E2分泌過多而引發相關癥狀,如月經紊亂、繼發閉經、不規則陰道出血等。本文5例患者均有月經紊亂的癥狀。由于多個卵泡同時發育,雙側卵巢明顯增大,引起腹痛、不同程度的腹膜激惹癥狀、雌激素水平異常升高,甚至出現OHSS,嚴重的OHSS可導致胸腔積液、腹水和血栓等。偶見因卵巢多房囊腫引起雙側卵巢扭轉的急腹癥。本文中有1例患者就是因懷疑“卵巢囊腫蒂扭轉”而進行卵巢囊腫剔除術。
溢乳、PRL升高是另一個常見的臨床癥狀[18],可能的機制有兩點:(1)過高的雌激素是PRL的刺激因子,導致PRL水平升高;(2)腫瘤體積增大壓迫垂體柄,抑制下丘腦多巴胺向垂體的輸送,使多巴胺的抑制性調節受阻,而引起高PRL血癥,臨床表現為溢乳。本文中有2例患者以月經紊亂合并溢乳為主訴而就診。
本文中僅有1例患者出現了因垂體腺瘤增大壓迫周圍組織引發的神經系統癥狀,頭痛、視物模糊、視野缺損等。這類癥狀僅當腫瘤體積發展到大腺瘤時才會出現,在出現這一癥狀前多數絕經前的女性已因月經異常等臨床癥狀而就診,由于癥狀不典型,加之醫生對該疾病認識不足,常按異常子宮出血給予控制月經的治療。絕經后的女性患者,由于卵巢萎縮對促性腺激素作用無反應,大腺瘤壓迫引發的癥狀可能成為診斷的主要線索。
二、實驗室及影像學檢查
性激素檢查可為診斷提供重要的線索。育齡期女性的月經異常是常見的就診主訴,性激素檢查時發現雌激素水平異常升高,但FSH及LH水平未表現出受抑制狀態。本文中5例患者雌激素平均值為7 800.66 pmol/L,同時FSH均值為12.66 U/L,并未受到明顯抑制。分析其原因可能是垂體促性腺激素腺瘤分泌過多的FSH刺激卵巢中多個卵泡同時發育,導致雌激素水平不同程度明顯升高,本文中患者雌激素水平最高達12 973.45 pmol/L,而由于垂體FSH瘤持續分泌FSH,負反饋的抑制作用消失,即使過高的雌激素水平也未能負反饋抑制垂體分泌FSH,血清FSH水平在正常范圍或輕度升高;高雌激素負反饋抑制下丘腦的促性腺激素釋放激素分泌,導致LH水平低,如果同時存在垂體LH腺瘤時,LH水平亦不呈現降低狀態;過高的雌激素也是PRL的刺激因子,另外大腺瘤壓迫垂體柄阻礙下丘腦多巴胺向垂體的輸送均是導致PRL升高的原因;卵泡上的顆粒細胞長期受到FSH刺激,成熟后分泌少許孕激素,血清孕酮水平輕度升高;子宮內膜長期受到雌激素作用,繼而發生內膜病變。綜上所述,最典型的激素變化特點就是高雌激素水平的同時未見促性腺激素的受抑制狀態。
影像學檢查:盆腔超聲檢查5例患者均可見雙側卵巢均勻增大,可見多房無回聲囊腫。這是因高FSH持續刺激卵巢使多個卵泡同時發育所致,其表現類似于行體外受精-胚胎移植過程中外源性FSH作用后的卵巢多卵泡同時發育的現象。垂體平掃+增強MRI是另一個主要的診斷手段,MRI掃描中可見鞍區占位性病變,呈現等T1、稍長T2信號,增強顯示為類圓形強化減低區。如腫瘤體積過大,可見對周圍組織的壓迫現象。盆腔超聲的改變有一定的特征性,但垂體MRI的改變僅能提供垂體瘤的影像學診斷依據,無垂體促性腺激素腺瘤的特征性表現。文獻報道與我們5例患者的表現相同[3]。
三、治療
手術治療、放射治療及化療是主要的治療手段。由于病例數較少,治療方法是依據個案報道或小樣本量得出的結論。外科手術切除垂體腺瘤是首選的治療方法,術式主要采用神經內鏡下經鼻蝶入路垂體腺瘤切除+鞍底重建術,手術可達到切除病灶、解除視神經壓迫、改善內分泌功能障礙,并提供最終的病理診斷證據。術后免疫組化檢測是主要的診斷依據。如手術成功可使促性腺激素分泌正常化,重建垂體正常的分泌功能,同時緩解高促性腺激素引起的臨床癥狀[3]。我院收治的5例患者經垂體瘤切除術后,均恢復了正常的月經周期,相應的臨床癥狀消失。文獻報道過經垂體瘤切除術后月經恢復并成功受孕的患者[19-20],而我們這5位患者均無生育需求。垂體瘤切除術后3~4 d,雌激素水平就可降至正常范圍,隨著FSH、LH水平下降,卵巢多房囊腫無需任何處理即可縮小直至消失,月經恢復正常。與文獻報道的相符[21-22]。有文獻報道手術治療后發生低促性腺激素的情況[23]。我院收治的5例患者均未發生該情況。
藥物在垂體促性腺激素瘤腫瘤的治療方面無肯定療效。患者通常對于多巴胺激動劑或生長抑素類似物等藥物治療無反應[24]。少數病例嘗試使用促性腺激素釋放激素激動劑(GnRH-a)和拮抗劑治療,也未獲得能夠使腫瘤體積縮小的證據[3]。雖然復方口服避孕藥可達到控制月經的目的,多巴胺受體激動劑可降低PRL、控制溢乳,但這類藥物僅能起到控制癥狀的作用,對于控制垂體腫瘤的生長及治療作用無明顯效果。如基礎病變未去除,這些藥物的治療效果有限。故不推薦任何形式的藥物治療。由于垂體促性腺激素腺瘤是良性腫瘤,如手術中盡可能干凈的去除病灶,手術后不需要任何形式的輔助放療。
在這里強調的是如果能在患者就診伊始就給出準確的判斷,可使患者避免不必要的卵巢手術。本文5例中的4例患者均經歷了腹腔鏡下的雙側卵巢囊腫剔除術,有1例患者甚至進行了兩次雙卵巢囊腫剔除術。僅1例因在我院給予了及時的診斷,而避免了這一不必要的手術治療。我院的臨床觀察及文獻報道均證實[13],對于因垂體功能性促性腺激素瘤引起的卵巢多房囊腫,在去除了垂體腺瘤后,雙側卵巢多房囊腫可自行消失,無需任何手術或藥物治療。由于該病的非典型性和臨床醫生對該疾病的認識不足導致了誤診,給患者帶來了本無需實施的手術治療。因此認識這一疾病的特點就顯得很重要。
我院收治的5例患者隨診至今無復發。這些患者中有1例曾在外院完成第一次垂體瘤手術切除,但術后3年癥狀復發,4年發現腫瘤復發,在我院二次手術后隨訪至今3年多,無復發跡象。這例患者的垂體腺瘤復發的原因不得而知,不能完全排除首次手術未能切除干凈的可能性。我院的病例術后隨訪時間尚短。文獻報道中,有隨診5年無瘤生存的報道[3,25],也有腫瘤復發的報道[13]。預后究竟如何,仍需要大樣本長時間的隨訪觀察。
總之,垂體功能性促性腺激素腺瘤是一種非常罕見的異常分泌FSH和/或LH的腫瘤,基于目前的認知及臨床特點和有限的臨床數據,做到早期診斷和給予正確的治療,避免不必要的卵巢手術操作是完全有可能實現的。當絕經前女性出現月經紊亂、溢乳、頭痛、視野缺損、反復發生的卵巢多房囊腫、雌激素異常升高的同時促性腺激素未被負反饋抑制時,應行垂體MRI檢查,如發現垂體腫瘤,應考慮垂體功能性促性腺激素腺瘤的可能。垂體腺瘤切除術是首選的有效的治療手段,術后應長期隨診性激素水平、盆腔超聲及垂體MRI。

