超聲引導下腰叢坐骨神經阻滯麻醉在老年下肢骨科手術中應用效果觀察
付健
(彭州市人民醫院麻醉科,四川 彭州 611930)
臨床麻醉是最具風險性的醫學領域[1],經臨床驗證,腰叢坐骨神經阻滯麻醉是適合老年下肢骨科手術患者的一種麻醉方案[2-3]。但該麻醉方法需要盲操作,可能影響操作精度,降低麻醉效果,給手術帶來較大風險。近年來超聲在麻醉領域的應用日益擴展,其不但能有效監控麻醉過程中的心臟活動,也可為部分需要盲操作的麻醉方案提供實時圖像顯示,指導麻醉醫師掌握正確的進針位置,提高進針的準確性,從而提高麻醉效果及安全性[4-5]。本研究旨在分析超聲引導下腰叢坐骨神經阻滯麻醉在老年下肢骨科手術中的應用效果,評估超聲引導在老年下肢骨科手術患者中的應用效果,為后續引進這一技術方案提供數據支持。
1 資料與方法
1.1一般資料 選取2017年7月至2018年6月在我院行下肢骨科手術治療的老年患者104例作為研究對象,按照手術順序編號隨機分為對照組和觀察組,各52例。對照組男39例,女13例;平均年齡(69.27±3.82)歲;體質量(67.39±7.16) kg,體質量指數(25.29±4.31) kg/m2,骨折部位:股骨頸骨折19例、股骨粗隆間骨折21例、脛腓骨骨折12例;ASA麻醉風險分級:Ⅰ級19例,Ⅱ級17例,Ⅲ級10例,Ⅳ級6例。觀察組男38例,女14例;平均年齡(69.38±3.84)歲;體質量(67.61±7.24) kg,體質量指數(25.36±4.29) kg/m2,骨折部位:股骨頸骨折18例、股骨粗隆間骨折23例、脛腓骨骨折11例,ASA麻醉風險分級:Ⅰ級21例,Ⅱ級18例,Ⅲ級8例,Ⅳ級5例。納入標準:(1)均符合下肢骨折手術指征;(2)年齡≥65歲;(3)無嚴重心腦血管系統、呼吸系統、神經系統、消化系統、血液系統及惡性腫瘤疾病;(4)無多種藥物過敏史,耐受所用麻醉藥物;(5)患者及家屬均知情同意。兩組患者一般資料比較差異無統計學意義,具有可比性(P>0.05)。
1.2方法 兩組患者均由年資相同的麻醉醫師行手術期間麻醉及麻醉監測。對照組常規腰叢坐骨神經阻滯麻醉:患者患肢上位側臥,麻醉師確定L4位置,注射1%利多卡因注射液,劑量按照計算,麻醉,選擇L4間隙旁穿刺至針尖達到L4橫突,退針少許再向上傾斜于橫突上方進針,進針深度約為1 cm,拔出針芯,將20 mL羅哌卡因緩慢注入,再于股骨下方約2 cm處和骶骨交界處穿刺,注入25 mL羅哌卡因注射液。觀察組患者于超聲引導下行腰叢坐骨神經阻滯進行麻醉:超聲掃描L4部位,明確腰方肌、腰大肌、豎脊肌、L4橫突位置,超聲引導下行硬膜外穿刺,于L4間隙旁脊柱正中位置進針,待進針阻力消失時停針,拔出針芯,回抽腦脊液,待觀察到回血停止回抽,注入20 mL羅哌卡因注射液。再于坐骨結節、股骨大轉子連線中點位置穿刺至坐骨神經旁,注入25 mL羅哌卡因注射液。藥物注射完畢,麻醉醫師嚴格監測患者氧合、通氣、循環指標,對患者的皮膚顏色、粘膜色澤和脈搏血氧飽和度進行嚴密觀察,每隔10 min及患者有異常反應時聽診患者肺部呼吸音,觀察胸廓運動情況、呼吸囊活動情況,嚴密關注患者心電圖,脈搏、心音聽診等。出現異常情況,及時給予調整藥物劑量或增加心血管藥物、調整氧濃度等措施,確保患者維持相對穩定的循環、呼吸機氧合指標。
1.3觀察指標及方法[3]比較兩組患者圍麻醉期(麻醉前、麻醉后15 min 、麻醉后45 min)及手術結束即刻的氧合指標:氧分壓(PaO2)、循環指標:心率(HR)、舒張壓(DBP)、收縮壓(SBP),評估患者麻醉效果;比較兩組患者術中術后麻醉相關并發癥發生率。麻醉效果評價:Ⅰ級:阻滯范圍完善,病人無痛、安靜,肌松滿意;Ⅱ級:阻滯范圍欠完善,肌松效果欠滿意,病人有疼痛表情;Ⅲ級:阻滯范圍不完善,疼痛較明顯,肌松效果較差,病人出現呻吟、躁動,輔助用藥后,情況有所改善,但不夠理想,勉強完成手術;Ⅳ級:麻醉失敗,需改用其他麻醉方法后才能完成手術。
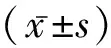
2 結 果
2.1兩組患者圍麻醉期呼吸、循環指標變化比較 兩組患者麻醉前PaO2、HR、DBP、SBP比較差異無統計學意義(P>0.05),麻醉后15 min 、麻醉后45 min及手術結束即刻觀察組患者PaO2、HR、DBP、SBP均高于對照組(P<0.05)。見表1。

表1 兩組患者圍麻醉期呼吸、循環指標變化比較
注:組間同時間段,與對照組比較,#P<0.05。
2.2兩組患者麻醉效果評價 觀察組患者Ⅰ級麻醉率明顯高于對照組,Ⅲ級麻醉率明顯低于對照組(P<0.05)。見表2。

表2 兩組患者麻醉效果評價[n (%)]
2.3兩組患者圍麻醉期并發癥率比較 對照組發生惡心、嘔吐4例(7.69%),頭痛3例(5.77%),尿潴留4例(7.69%),并發癥發生率21.15%;觀察組發生惡心、嘔吐1例(1.97%),頭痛1例(1.97%),尿潴留2例(3.85%),并發癥發生率7.69%。觀察組患者麻醉并發癥率明顯低于對照組(χ2=5.799,P<0.05)。
3 討 論
老年人群由于各系統、功能發生退行性病變,其呼吸、循環功能狀況較中青年人差,行手術治療時較中青年具有更大的麻醉風險[6]。麻醉是為手術提供穩定的機體條件的必要手段,通過麻醉使患者達到肌肉松弛、應激反應低、無疼痛、無躁動的安靜狀態,因此“鎮靜,鎮痛,肌肉松弛,控制應激反應”為麻醉四要素[7-8]。下肢骨科手術的常用麻醉方法為連續硬膜外腔阻滯麻醉,該麻醉方案具有起效快、麻醉效果確切的優點[9]。但老年人群存在脊柱韌帶鈣化、脊柱彎曲等特點,給硬膜外穿刺帶來一定的難度,同時老年人群的椎管間隙較中青年人狹窄,這對于麻醉藥物的局部擴散起到了加速的作用,從而導致能麻醉平面升高,對于麻醉穩定時的血流動力學造成一定的波動[10-11]。超聲引導下,可將麻醉藥物較為準確地送達神經束周圍,使藥物快速充分發揮麻醉作用,避免了患者不能有效鎮靜、鎮痛、肌肉松弛不充分,應激反應控制不佳等問題[12]。本研究結果顯示,超聲引導下行麻醉操作的患者具有更好的麻醉效果,患者在圍麻醉期的循環功能、氧合功能保持得更為穩定,說明超聲引導下腰叢坐骨神經阻滯麻醉方案是更適合老年下肢骨科手術患者的一種麻醉方案。
綜上所述,超聲引導下腰叢坐骨神經阻滯麻醉為老年下肢骨科手術患者提供更為準確和穩定的手術條件,降低患者麻醉并發癥率,較之于常規腰叢坐骨神經阻滯麻醉而言,是更為安全高效的麻醉方案。

