瘢痕子宮再次妊娠產婦分娩方式的臨床分析
馮彩燕 劉景英 魏麗霞
【關健詞】 瘢痕子宮;剖宮產;陰道分娩;護理
剖宮產是產科較為常用的方娩方式之一,近年來,孕婦剖宮產率居高不下,且呈現逐步上升的趨勢,但由此引發的母嬰并發癥發生率及圍產兒死亡率并沒有降低,相反卻日漸升高[1]。隨著人們思想意識的轉變以及醫學技術水平的不斷提高,且相關技術也越來越成熟,人們開始考慮剖宮產瘢痕子宮再次妊娠進行陰道試產分娩的可能,及其與再次行剖宮產術比較存在的優勢[2]。做好瘢痕子宮產婦再次分娩的臨床觀察及護理,保證瘢痕子宮產婦的安全分娩。本文選取在2018 年1 月~2019 年1 月收治的140 例剖宮產術后再次妊娠分娩孕婦為研究對象,報告如下。
1 資料與方法
1.1 一般資料 選取本院2018 年1 月~2019 年1 月收治的140 例剖宮產后瘢痕子宮再次妊娠產婦為研究對象,隨機分為對照組和觀察組,每組70 例。對照組年齡22~38 歲,平均年齡(30.12±2.71)歲;孕周37~41 周,平均孕周(39.0±1.1)周。觀察組年齡23~39 歲,平均年齡(29.95±3.02)歲;孕周37~41 周,平均孕周(38.5±1.3)周。兩組產婦一般資料比較差異無統計學意義(P>0.05),具有可比性。納入標準:產婦的宮頸Bishop 評分≥6 分,無妊娠合并癥、并發癥;本次妊娠距離前次剖宮產手術時間>2 年;孕婦骨盆正常;試產胎先露入盆;產婦及家屬知情并簽同意書;子宮下段瘢痕厚度>3 mm。
1.2 方法 對照組產婦行再次剖宮產及相關護理。觀察組產婦行陰道試產分娩及相關護理,具體內容如下。
1.2.1 健康教育宣教 剖宮產瘢痕子宮女性再次妊娠后行陰道試產分娩的產婦,既擔心子宮瘢痕破裂無法保障自己及胎兒安全,又希望自己行陰道試產,因此其心理壓力較大[3],護理人員應積極主動與產婦及家屬進行有效溝通,講解剖宮產術后再次妊娠陰道分娩相關知識,介紹行陰道分娩的好處,發放健康教育手冊,定期組織產婦及家屬進行講座或通過微信公共平臺進行剖宮產術后再次妊娠陰道分娩的有關信息推送,使產婦對陰道分娩的有正確認識。多向產婦講解一些成功分娩案例,消除產婦及家屬顧慮,增強其信心,使其積極配合醫護人員。
1.2.2 產前評估 產婦完善各項指標檢查,包括產婦一般情況、專科情況及胎兒情況等,對產婦上次子宮剖宮產手術瘢痕切口、本次妊娠宮底高度,胎頭銜接狀態,通過B 超測量胎兒體重、頭圍及身長情況等進行綜合性評估[4],產婦入院向其及家屬介紹醫院住院環境,打消其對醫院的陌生,加強與產婦及家屬溝通交流,耐心解答其提出的問題,病室保持適而溫度及濕度,定期通風,提供舒適環境,提供舒緩音樂幫助改善產婦焦慮緊張心理,以做好充分的分娩準備。
1.2.3 產程觀察及護理 產婦臨產進入產房助產人員全程陪護,認真傾聽產婦主訴,密切監測產程進展情況及胎心音變化情況,掌握宮縮持續強度及間隔時間,注意產婦的腹部形狀變化及陰道出血情況、羊水的性狀特點、宮口擴張及胎先露下降情況,如出現產程停滯,根據頭露出情況應用吸引術或產鉗術實施助產,如發現頭盆不稱及時與醫師溝通,出現胎兒窘迫、血尿或子宮破裂先兆等情況,及時轉為急診剖宮產術終止妊娠[5]。胎盤娩出后檢查子宮完整性及瘢痕是否出現裂傷,排除子宮破裂可能性。
1.3 觀察指標 比較兩組產婦產后情況,包括產后出血、住院天數、機體功能恢復情況、初次母乳喂養時間。分析觀察組產婦分娩結局,并比較不同分娩結局產婦的臨床指標(產后出血、新生兒窒息、滿意度及焦慮情況)。
1.4 統計學方法 采用SPSS19.0 統計學軟件處理數據。計量資料以均數±標準差()表示,采用t檢驗;計數資料以率(%)表示,采用χ2檢驗。P<0.05 表示差異有統計學意義。
2 結果
2.1 兩組產婦產后情況比較 觀察組產婦住院天數、機體功能恢復時間、初次母乳喂養時間均短于對照組,產后出血率低于對照組,差異均有統計學意義(P<0.05)。見表1。
2.2 觀察組產婦分娩結局分析及不同分娩結局產婦的臨床指標比較 觀察組中陰道分娩成功產婦40 例,陰道分娩失敗產婦30 例。陰道分娩成功產婦滿意度高于陰道分娩失敗產婦,差異有統計學意義(P<0.05);陰道分娩成功產婦產后出血率、新生兒窒息率、焦慮發生率均低于陰道分娩失敗產婦,差異均有統計學意義(P<0.05)。見表2。
表1 兩組產婦產后情況比較[n(%), ]
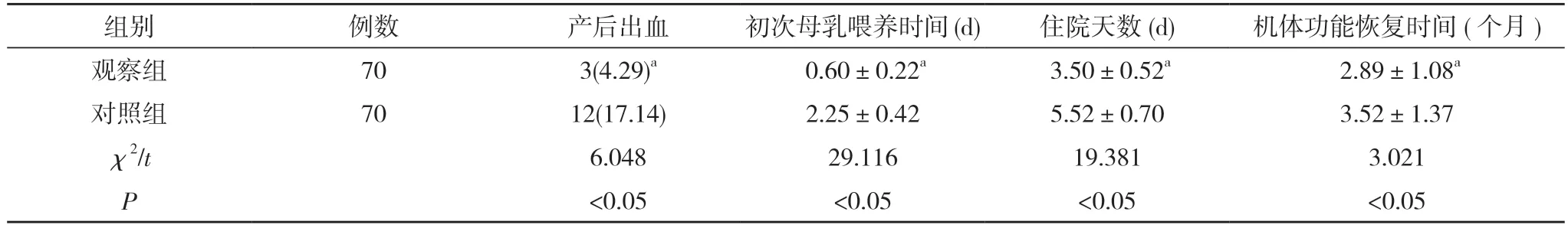
表1 兩組產婦產后情況比較[n(%), ]
注:與對照組比較,aP<0.05

表2 觀察組不同分娩結局產婦的臨床指標比較[n(%)]
3 討論
剖宮產是產科臨床中解決難產問題的手術方式之一,一方面隨著醫學水平、麻醉技術發展及臨床搶救措施的不斷完善,為母嬰安全提供前提保障;另一方面在平時工作中因發生醫療糾紛現象較多,產婦即使無明顯剖宮產指征,醫務人員為了降低風險,不愿意做過多的順產知識宣教,多數臨床醫師也過于重視子宮破裂的可能,推薦產婦選擇剖宮產,導致瘢痕子宮再次妊娠陰道試產率下降[6],雖然剖宮產效果好,對產婦造成痛苦小,但產婦并發癥發生率及圍產兒死亡率依然居高不下,在剖宮產術后瘢痕子宮產婦再次妊娠的分娩方式進行選擇時及如何保證母嬰安全,已經成為醫護人員與產婦及家屬的廣泛關注熱點。剖宮產術后瘢痕子宮再次妊娠產婦陰道分娩的主要風險是子宮破裂[7],觀察中應嚴密監測產婦自覺癥狀、下腹部疼痛及壓痛、陰道出血、血尿等癥狀,一旦出現先兆子宮破裂,應及時處理,從而降低子宮破裂發生率[8]。
本研究顯示觀察組產婦住院天數、機體功能恢復時間、初次母乳喂養時間均短于對照組,產后出血率低于對照組,差異均有統計學意義(P<0.05)。表明瘢痕子宮再次妊娠產婦陰道分娩和剖宮產相比,術后出血率較低,機體功能恢復較快及初次母乳喂養時間較早,有利于母嬰的健康,產后預合較好,安全性較高。陰道分娩成功產婦滿意度高于陰道分娩失敗產婦,差異有統計學意義(P<0.05);陰道分娩成功產婦產后出血率0、新生兒窒息率0、焦慮發生率2.50%均低于陰道分娩失敗產婦的10.00%、10.00%、43.33%,差異均有統計學意義(P<0.05)。瘢痕子宮產婦一般都會出現焦慮緊張恐懼等心理情緒,相關研究表明[9],剖宮產后再妊娠實施護理干預,根據產婦妊娠及產程的具體情況制定個性化的護理措施,幫助產婦及家屬消除不良心理狀況,使其對陰道分娩有正確認識,可提高陰道分娩的成功率。因此護理人員在產婦分娩前進行溝通交流及綜合心理干預可以幫助產婦減輕心理壓力,幫助產婦對陰道分娩進行充分了解,避免不良心理狀態對產婦產程造成影響,樹立陰道分娩信心,改善母嬰結局。
綜上所述,剖宮產術后再次妊娠產婦做好圍生期健康教育宣教及心理護理,通過全面產前評估、嚴密產程監測可提高產婦陰道分娩率,安全性高。

