超聲乳化白內障吸除聯合人工晶體植入術的臨床療效
劉健偉
啟東市中醫院眼科,江蘇啟東 226200
白內障是臨床常見病癥之一, 屬于致盲性眼病的一種,由晶體顏色變化或透明度降低而引起,其發病是機體內外多項因素對晶狀體的長期、綜合作用的結果[1]。 白內障種類較多,包括外傷性白內障、先天性白內障、并發性白內障及老年性白內障等,多見老年性白內障[2]。 既往研究證實, 該疾病發病率與嚴重程度均與年齡有著直接相關性,患者多表現為視力下降、視物模糊等癥狀,可單獨發病,也可與青光眼并存[3]。 目前,臨床多采用手術方案治療白內障,傳統術式最常用的是囊外摘除白內障,但創傷性較大,術后恢復期長,且并發癥較多,而隨著醫學技術不斷發展,超聲乳化吸除術因其具有創傷性小、視力更易恢復等優勢,被廣泛應用于臨床,且常與人工晶體植入術聯合治療,可增強療效[4-6]。 該次選取2020 年3 月—2021年5 月該院收治的268 例白內障患者,研究白內障應用超聲乳化白內障吸除術聯合人工晶體植入術治療的效果。現報道見下。
1 資料與方法
1.1 一般資料
經醫院倫理委員會批準, 選取該院收治的268 例白內障患者為研究對象。 納入標準: 均經臨床確診為白內障;患者資料完整;患者知情同意。 排除標準:合并其他眼部疾病者,如高度近視病史、干眼癥、內眼手術史等;合并血液系統疾病者;合并惡性腫瘤者;合并心肝腎功能嚴重不全者;中途退出者;視網膜脫離者;玻璃體顯著渾濁者;對該研究藥物過敏者;存在手術禁忌證者;合并精神疾病者。 按隨機數表法分組,各 134 例。 對照組男 50 例,女 84例,年齡 60~81 歲,平均(74.26±1.08)歲;病程 1~11 個月,平均(7.69±2.04)個月。 觀察組男 54 例,女 80 例,年齡 61~80 歲,平均(74.42±1.11)歲;病程 2~11 個月,平均(7.15±2.12)個月。兩組患者一般資料對比差異無統計學意義(P>0.05),具有可比性。
1.2 方法
對照組行小切口白內障摘除術聯合人工晶體植入術治療,術前給予患者對癥治療,并積極控制基礎疾病,降血糖、血壓等,以促使患者機體代謝保持穩定;術前對患者進行散瞳處理,麻醉采用濃度為2%的利多卡因,采用開瞼器進行擴瞼處理; 選取患者反眉弓上方球結膜曲率最高的一處角膜邊緣作一長約6 mm 切口,使用隧道刀板層對鞏膜隧道進行分離處理,直至與角膜緣內距離2.5 mm的透明角膜處,后行前房穿刺,將粘彈劑注入后,行環形撕囊、水分離,將粘彈劑注入核周圍,并將晶狀體核取出,將皮質全部抽吸,并于患眼囊袋內及前房注入粘彈劑,將人工晶狀體植入后,對粘彈劑進行沖洗,并封閉鞏膜,將切口逐層縫合后,于結膜下注射地塞米松、利多卡因及妥布霉素。
觀察組行超聲乳化白內障吸除術聯合人工晶體植入術治療,術前1 h 對患者進行散瞳處理,后行表面麻醉,并采用開瞼器進行開瞼處理, 于雙目顯微鏡下完成手術操作;自 11 點位 3.0 刀作一切口,約 3 mm×2 mm,將粘彈劑注入前房, 后于與2 點位角膜緣距離1.5 mm 處采用穿刺刀作一切口,進入前房后進行環形撕囊、水分離等處理,對囊袋中核塊進行超聲乳化處理,并將皮質全部抽吸;將粘彈劑注入囊袋及前房內, 后將折疊人工晶體植入囊袋中, 將囊袋內及前房內殘留粘彈劑進行沖洗, 并水密切口,采用妥布霉素地塞米松眼膏涂抹于患眼并進行包扎。
1.3 觀察指標
①術后恢復時間: 術后記錄患者視力恢復時間及住院時間。
②眼壓、視力、前房深度:術前、術后1 個月,指導患者測試視力水平,以Goldmann 眼壓計測量患者眼壓,并采用UBM 檢查測量前房深度。 前房深度正常值為3 mm;眼壓正常值為 10~21 mmHg(1.47~2.79 kPa)。
③視力變化情況:術后1 d、術后1 個月,評估患者視力變化情況,分為 0.1~0.5 及>0.5。
④并發癥: 所有患者均獲1 個月隨訪, 記錄晶體移位、前房出血、視網膜脫離、前房滲出、角膜水腫及感染發生情況。
1.4 統計方法
采用SPSS 19.0 統計學軟件進行數據分析,計量資料符合正態分布,采用()表示,組間差異比較進行t 檢驗,計數資料采用[n(%)]表示,組間差異比較進行χ2檢驗,P<0.05 為差異有統計學意義。
2 結果
2.1 兩組術后恢復時間對比
與對照組比較,觀察組視力恢復時間、住院時間均更短,差異有統計學意義(P<0.05)。 見表 1。
表1 兩組患者圍術期指標對比[(),d]Table 1 Comparison of perioperative indicators between the two groups of patients[(),d]

表1 兩組患者圍術期指標對比[(),d]Table 1 Comparison of perioperative indicators between the two groups of patients[(),d]
組別 視力恢復時間 住院時間對照組(n=134)觀察組(n=134)t 值P 值23.65±4.25 15.66±2.78 18.212<0.001 7.26±1.66 4.54±1.54 13.905<0.001
2.2 兩組眼壓、視力及前房深度對比
與對照組比較,觀察組術后眼壓更低,視力及前房深度更高,差異有統計學意義(P<0.05)。 見表 2。
表2 兩組患者手術前后眼壓、視力及前房深度對比()Table 2 Comparison of intraocular pressure, visual acuity and anterior chamber depth between two groups of patients before and after surgery()

表2 兩組患者手術前后眼壓、視力及前房深度對比()Table 2 Comparison of intraocular pressure, visual acuity and anterior chamber depth between two groups of patients before and after surgery()
組別對照組(n=134)觀察組(n=134)t 值P 值眼壓(mmHg)術前 術后40.26±6.55 40.54±6.19 0.359 0.719 23.88±6.45 17.22±5.05 9.411<0.001視力術前 術后0.19±0.06 0.18±0.08 1.157 0.248 0.31±0.09 0.49±0.15 11.911<0.001前房深度(mm)術前 術后1.64±0.25 1.65±0.17 0.382 0.702 2.13±0.17 3.77±0.41 42.772<0.001
2.3 兩組視力變化情況對比
與對照組比較,觀察組術后1 d、術后1 個月視力>0.5占比均更高,差異有統計學意義(P<0.05)。 見表3。
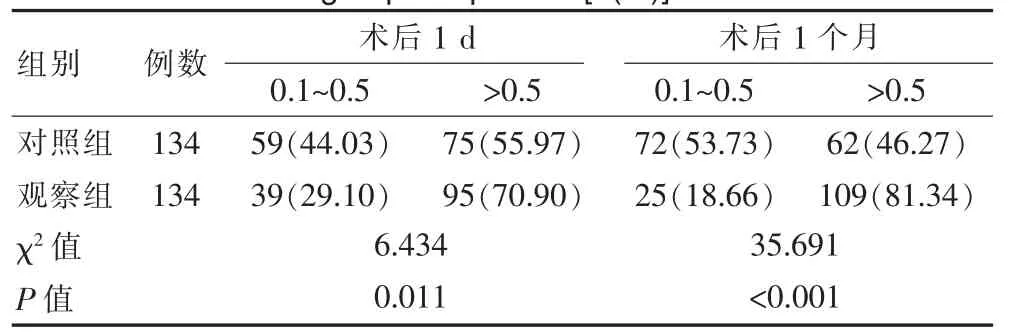
表3 兩組患者視力變化情況比較[n(%)]Table 3 Comparison of visual acuity changes between the two groups of patients[n(%)]
2.4 兩組并發癥情況對比
觀察組并發癥發生率(2.24%)低于對照組(8.96%),差異有統計學意義(P<0.05)。 見表 4。

表4 兩組患者并發癥發生率比較[n(%)]Table 4 Comparison of the incidence of complications between the two groups of patients[n(%)]
3 討論
白內障在我國發病率較高,患者患病初期,由于晶狀體渾濁程度較輕, 對人體視力影響較小, 若無法得到及時、有效治療,隨著疾病進展,可對患者視力產生嚴重影響,甚至失明[7-9]。 手術一直是臨床治療白內障的主要手段,常用術式為超聲乳化吸除術,療效確切,但單一應用該術式治療具有一定創傷性,且術后并發癥較多,如纖維素性滲出膜、角膜水腫等,可對治療效果產生影響[10]。大量研究發現, 于超聲乳化吸除術基礎上聯用人工晶體植入術,有利于增強療效[11]。
該研究結果顯示,觀察組視力恢復時間、住院時間分別為(15.66±2.78)、(4.54±1.54)d,均短于對照組的(23.65±4.25)、(7.26±1.66)d(P<0.05);與對照組比較,觀察組術后眼壓更低,視力及前房深度更高(P<0.05);與對照組比較,觀察組術后 1 d、 術后 1 個月視力>0.5 占比均更高 (P<0.05);觀察組并發癥發生率(2.24%)低于對照組(8.96%)(P<0.05)。 侯立亭[12]選取 66 例老年白內障患者為研究對象,隨機分組,對照組、觀察組分別行超聲乳化吸除術、超聲乳化吸除術聯合人工晶體植入術治療,結果顯示,觀察組治療后視力改善程度明顯優于對照組, 眼壓低于對照組, 且前房深度高于對照組; 觀察組并發癥發生率為6.06%,低于對照組的27.27%,與該研究結果一致;提示超聲乳化白內障吸除術與人工晶體植入術聯合治療, 可有效提高白內障治療效果, 可提高患者視力水平及前房深度,降低眼壓,且并發癥少,可確保治療安全性。 分析原因,超聲乳化吸除術與人工晶體植入術聯合治療,具有創傷性小、切口愈合快等優勢,可促進患者視力盡快恢復,并減少并發癥情況,以確保治療安全性。 同時,兩種術式聯合治療可于病理方面起到相互補充的作用, 以消除晶體狀在白內障發展過程的作用,不僅可加深前房深度,還可開放前房角[13-14]。 其次,聯合術式中采用粘彈劑注入前房,有利于提高前房壓力,以進一步開放前房角,同時超聲乳化術中應用粘彈劑,可發揮鈍性分離效果,以達到松懈粘連房角的目的,于吸除晶狀體后,可促使房角恢復正常[15]。同時,聯合術式中采用表面麻醉法,可最大限度避免球周麻醉及球后麻醉所引起的并發癥發生, 以提高治療安全性,適用于已有原發疾病的老年患者[16]。 聯合術式利用超聲波震動原理,分割處理渾濁晶狀體,并采用超聲乳化技術吸除,后植入人工晶狀體,有利于患者視力恢復[17]。此外,聯合治療中由于建立起房水引流,可保護房水濾過屏障,加上采用透明角膜切口,可減輕機體組織損傷,由此可降低前房出血、角膜水腫等并發癥發生風險,并縮短患者術后恢復時間[18]。
綜上所述, 白內障患者應用超聲乳化吸除聯合人工晶體植入術治療的療效顯著,可加深患者前房深度,有利于患者視力恢復,且并發癥少,可促進患者及早恢復。

