急性疼痛護理干預對剖宮產應激狀態及術后康復的影響觀察
張佳佳,王芳
(中國人民解放軍聯勤保障部隊第九八九醫院,河南 平頂山 467000)
0 引言
剖宮產為臨床常用的解決各種原因導致難產的重要方式,對挽救新生兒生命及保障母嬰安全意義重大。引起剖宮產疼痛的主要因素有切口疼痛、子宮收縮、恐懼或不安等負性情緒,劇烈或持久的疼痛,不利于患者早期下床活動、乳汁分泌、胃腸道功能恢復、子宮復原等,甚者增加心血管紊亂的發生風險,嚴重影響患者的產后康復及舒適度[1-3]。本研究旨在觀察急性疼痛護理干預對剖宮產應激狀態及術后康復的影響,以其為臨床剖宮產護理提供一定的參考依據。現報道如下。
1 研究對象與方法
1.1 研究對象
將2018 年3 月至2019 年3 月來我院擇期行剖宮產患者200 例作為研究對象,按照入院順序分為對照組100 例患者給予常規護理干預和觀察組100 例患者給予急性疼痛護理干預。對照組年齡21-36 歲,平均(28.59±4.27)歲,孕周37-41 周,平均(39.45±5.17)周;孕次1~4 次,平均為(2.35±0.81)次;文化程度:小學及以下10 例,中學41 例,大專及以上49 例;觀察組年齡22-37 歲,平均(28.44±4.20)歲,孕周37-41 周,平均(39.25±5.22)周;孕次1~4 次,平均為(2.33±0.79)次;文化程度:小學及以下9 例,中學45 例,大專及以上46 例。組間資料比較無顯著差異,P>0.05,具有可比性。
1.2 入組標準
納入標準:均為首次進行剖宮產分娩;均為自然受孕,擇期進行剖宮產者;無溝通或理解能力障礙;簽署同意書。排除標準:行急診剖宮產者;有嚴重并發癥者;已接受分娩鎮痛處理者;術后出現嚴重并發癥者;聽力異常無法有效溝通者。
1.3 護理方法
對照組患者給予常規護理干預,包括術前疼痛認知健康教育、術中播放舒緩音樂、心理護理等。觀察組患者給予急性疼痛護理干預:首先成立急性疼痛護理干預小組,進行規范化的疼痛護理干預;其次根據患者情況,與麻醉醫生共同制定個體化的疼痛干預方案,如術中根據患者自身喜好選擇舒緩音樂,進行麻醉穿刺時,指導患者進行深呼吸,巡回護士可輕撫患者額頭或握緊患者的手,以增加患者的安全感,減輕不適,術中密切監測患者麻醉鎮痛情況,配合麻醉醫生做好關腹時空白期的鎮痛銜接,適時評估鎮痛質量,及時調整疼痛干預方案,同時觀察鎮痛藥物不良反應;做好與病房護士的交接工作以及術后患者的隨訪,超前評估宮縮痛,指導患者使用自控鎮痛泵,并詳細記錄患者疼痛程度、持續時間,以期將VAS 疼痛評分控制在3分以下,且疼痛不影響患者睡眠;指導患者進行功能鍛煉。
1.4 觀察指標
比較兩組術前應激狀態(焦慮評分、血壓、心率)、術后康復進程(首次下床活動時間、術后子宮復舊至臍下的高度、術后48h 哺乳時間、惡露量、術后48h 自控鎮痛泵按壓次數等)及疼痛管理總體滿意度。焦慮程度采用視覺模擬焦慮尺(VASA)評估,評分越高,表明患者焦慮狀態越嚴重。疼痛管理總體滿意度采用HPOI 休士頓疼痛情況調查表進行評估,主要評估對疼痛控制教育、對控制疼痛及所有照料和家屬的滿意度等方面的滿意度,評分越高,滿意度越好。
1.5 統計學處理
研究所涉及的所有數據均采用SPSS 21.0 軟件進行統計學分析。計量資料用±s 表示,t檢驗進行比較,計量資料用率表示,χ2檢驗進行比較。P<0.05 代表有統計學意義。
2 結果
2.1 兩組術前應激狀態比較
觀察組患者焦慮評分、血壓、心率等指標均明顯低于對照組,兩組相比差異顯著(P<0.05)。見表1。
2.2 兩組術后康復進程比較
觀察組患者術后首次下床活動時間、術后48h 自控鎮痛泵按壓次數均低于對照組,術后48h 子宮復舊至臍下的高度及惡露量多于對照組,P<0.05;兩組術后48h 哺乳時間比較無明顯差異,P>0.05。見表2。
2.3 兩組疼痛管理總體滿意度比較
觀察組患者對疼痛控制教育、對控制疼痛及所有照料和家屬的滿意度等方面的滿意度均明顯優于對照組,P<0.05.見表3。
表1 兩組術前應激狀態比較(±s)
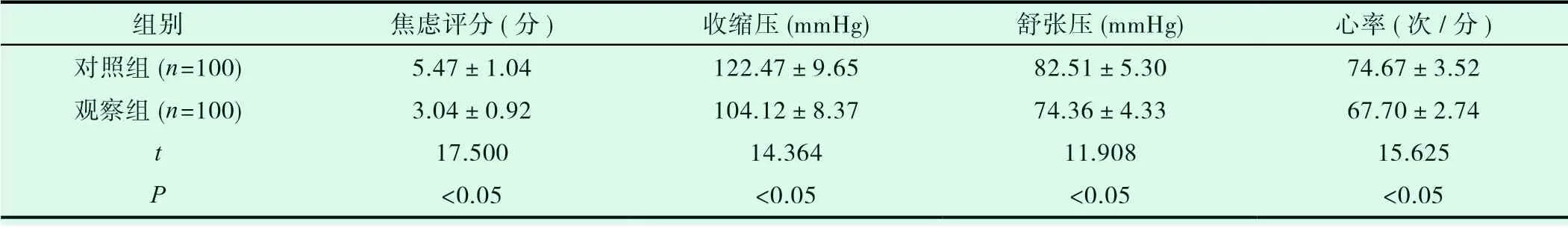
表1 兩組術前應激狀態比較(±s)
組別 焦慮評分(分) 收縮壓(mmHg) 舒張壓(mmHg) 心率(次/分)對照組(n=100) 5.47±1.04 122.47±9.65 82.51±5.30 74.67±3.52觀察組(n=100) 3.04±0.92 104.12±8.37 74.36±4.33 67.70±2.74 t 17.500 14.364 11.908 15.625 P<0.05 <0.05 <0.05 <0.05
表2 兩組術后康復進程比較(±s)

表2 兩組術后康復進程比較(±s)
的高度(cm) 惡露量(mL) 術后48h 哺乳時間(h)對照組(n=100) 39.51±2.76 5.60±0.64 1.10±0.30 85.47±3.88 39.54±2.77觀察組(n=100) 28.69±2.33 3.12±0.57 1.68±0.42 102.15±4.36 39.85±2.82 t 29.956 28.937 11.237 28.579 0.784 P<0.05 <0.05 <0.05 <0.05 >0.05組別 術后首次下床活動時間(h)術后48h 自控鎮痛泵按壓次數(次)術后48h 子宮復舊至臍下
表3 兩組疼痛管理總體滿意度比較(分,±s)
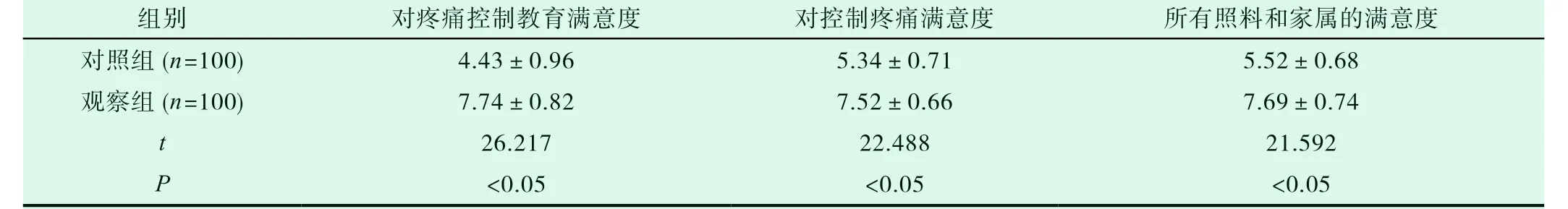
表3 兩組疼痛管理總體滿意度比較(分,±s)
組別 對疼痛控制教育滿意度 對控制疼痛滿意度 所有照料和家屬的滿意度對照組(n=100) 4.43±0.96 5.34±0.71 5.52±0.68觀察組(n=100) 7.74±0.82 7.52±0.66 7.69±0.74 t 26.217 22.488 21.592 P<0.05 <0.05 <0.05
3 討論
隨著術后麻醉藥的逐漸消退,剖宮產患者術后疼痛程度也逐漸敏感,組織損傷引起的急性疼痛為短暫的過程,若得到有效控制而發展為慢性疼痛,將影響者患者的生活質量[4]。相關研究指出[5],產后慢性疼痛的持續與產后抑郁的發生存在密切的關聯性,二者往往共存。而剖宮產后患者立即進入了一個新的角色,產后良好的休息和康復可有效提高患者的舒適度,以利于更好的適應母親這一新角色的轉變。
常見的影響剖宮產患者疼痛的因素有患者及醫務人員對疼痛的認知、鎮痛劑的使用時間、擔心鎮痛藥物對哺乳的影響等,傳統疼痛護理干預模式多以患者主動的疼痛表達及醫生藥物鎮痛為基礎,護理執行上較為被動。急性疼痛護理干預以護理照顧為基礎,麻醉醫生為督導而建立的疼痛干預管理模式,通過多專業人員的合作,及時給予患者以個體化、規范化的疼痛干預,使剖宮產患者在術中、術后得到連續性的疼痛管理,得到最優化的鎮痛效果[6]。研究結果顯示,觀察組焦慮評分、血壓、心率等指標均明顯低于對照組(P<0.05);觀察組患者術后首次下床活動時間、術后48h 自控鎮痛泵按壓次數均低于對照組,術后48h 子宮復舊至臍下的高度及惡露量多于對照組,疼痛管理總體滿意度優于對照組,P<0.05;兩組術后48h 哺乳時間比較無明顯差異,P>0.05。
綜上所述,急性疼痛護理干預的應用可有效改善剖宮產患者的應激狀態,以良好的機體狀態迎接手術,且利于術后康復提高患者疼痛控制效果,臨床價值顯著。

