兩種不同手術方式治療原發性急性閉角型青光眼合并白內障臨床效果對比研究
張 雯,杜兆江
(西安市中心醫院眼科,陜西 西安 710004)
青光眼已成為我國甚至全球首要不可逆性致盲性眼病[1-3]。隨著我國人口結構日趨老齡化,白內障手術年齡延后、青光眼合并白內障發病率上升,且青光眼手術也會加速白內障進展[4]。如何提高原發性急性閉角型青光眼(Primary acute angle-closure glaucoma,PACG)合并白內障患者的手術安全性,降低手術難度,使PACG合并白內障患者的手術更加規范,已成為眼科臨床工作的一項新任務。目前對于該類患者,手術方式大致分為單純復合小梁切除術、白內障超聲乳化聯合人工晶體植入術、抗青光眼手術聯合白內障手術等。隨著對青光眼機制的深入認識,房角分離術日益受到眼科醫生的重視。本研究以PACG合并白內障患者為研究對象,對比白內障超聲乳化摘除及人工晶體植入術聯合房角粘連分離術(以下簡稱白內障超乳聯合房角分離術)、白內障超聲乳化摘除及人工晶體植入術聯合小梁切除術與虹膜周邊切除術(以下簡稱白內障超乳聯合復合小梁切除術)的手術效果和安全性,現報告如下。
1 對象與方法
1.1 研究對象 選擇2019年10月至2020年11月于我院行手術治療的PACG合并白內障患者為研究對象,共納入36 例(48眼),根據手術方法不同分為兩組。實施白內障超聲乳化聯合房角分離術者為A組(26眼),其中男性4例(4眼),女性16例(22眼);年齡 51~72歲,平均(64.31±7.12)歲。實施白內障超聲乳化聯合復合小梁切除術者為B組(22眼),其中男性2例(2眼),女性14例(20眼);年齡 54~71歲,平均(62.09±4.38)歲。病例納入標準:因急性發作收治入院的PACG患者,同時合并白內障,經局部和全身降眼壓藥物治療或前房穿刺放液成功控制眼壓(≤21 mmHg),經房角鏡與超聲生物顯微鏡(UBM)檢查房角關閉程度>180°,裂隙燈檢查角膜透明、前房閃輝(Tyn)陰性,晶狀體不同程度混濁。排除標準:眼部其他可能影響房角功能及前房深度的疾病,如陳舊葡萄膜炎、高度近視等;嚴重眼底病,如視網膜靜脈阻塞、老年性黃斑變性、黃斑裂孔等;糖尿病、全身免疫性疾病等全身疾病及內眼手術史。兩組患者性別、年齡比較無統計學差異(均P>0.05)。
1.2 手術方法
1.2.1 A組:手術前30 min靜脈滴注20%甘露醇250 ml以降低玻璃體及后房壓力,復方托吡卡胺散瞳3次,鹽酸丙美卡因滴眼液滴眼3次做表面麻醉。以2.4 mm穿刺刀于10:30鐘點位做角膜透明穿刺口,注入Visco黏彈劑支撐前房,做1.5 mm角膜緣輔助穿刺口,4C法環形撕囊,使用平衡鹽進行水分離,以刻槽、劈核、超聲乳化、注吸的標準白內障超乳流程摘除晶狀體核和皮質,拋光后囊膜,植入人工晶狀體。完成白內障超聲乳化及人工晶體植入步驟后,行前房角分離。以Visco黏彈劑自帶的平頭彎針在虹膜前方靠近前房角緩慢推注黏彈劑,使虹膜后壓,加深前房,同時用彎針頭輕壓虹膜根部,范圍為360°。注意力度,避免出血,靜止30 s,充分沖洗置換前房及晶狀體囊袋內黏彈劑,水密切口,術畢。
1.2.2 B組:術前30 min靜脈滴注20%甘露醇250 ml,以2%利多卡因及0.75%羅哌卡因混合進行球周麻醉。先于角膜緣上方做以穹隆結膜為基底的結膜瓣。鞏膜瓣4 mm×4 mm大小,1/2鞏膜厚度。白內障超聲乳化及人工晶體植入過程與A組相同。然后從鞏膜瓣下切開并切除2 mm左右小梁組織,并于同一位置剪除基底約3 mm的周邊虹膜。檢查房水流出情況滿意后,用10-0尼龍線縫合鞏膜瓣2針,并于鞏膜瓣兩側經上方角膜緣行2針調節縫線,用8-0可吸收縫線連續縫合球結膜。置換前房內黏彈劑,水密角膜切口,術畢。
1.3 觀察指標 術后隨訪3~12個月,平均隨訪時間(7.04±2.12)個月。比較兩組術后1周最佳矯治視力,術后1 d、1個月、3個月眼壓,術后1個月房角關閉的變化情況,以及并發癥發生情況。眼壓值為3次測量平均值。采用UBM觀察房角關閉程度。
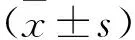
2 結 果
2.1 兩組患者手術前后最佳矯正視力比較 見表1。經過Mann-Whitney秩和檢驗進行分析,兩組術前及術后1周最佳矯正視力比較無統計學差異(Z=-0.112、-0.091,均P>0.05);兩組術后1周最佳矯正視力水平均高于術前(Z=-4.630、-3.827,均P<0.05)。

表1 兩組患者手術前后最佳矯正視力比較[例(%)]
2.2 兩組患者手術前后眼壓比較 見表2。與術前比較,兩組患者術后1 d、1個月、3個月眼壓均顯著降低(tA組=4.61、8.48、11.42,tB組=3.75、6.61、5.02,均P<0.01)。兩組間各時間點眼壓比較差異無統計學意義(均P>0.05)。兩組術后眼壓均在術后1 d時最低,術后1個月時略回升(tA組=-2.75,tB組=-4.52,均P<0.05),但與3個月時比較差異無統計學意義(tA組=-1.83,tB組=-1.15,均P>0.05)。

表2 兩組患者手術前后眼壓比較(mmHg)
2.3 兩組患者手術前后房角關閉范圍及開放情況比較 A組房角關閉范圍由術前的(285±35)°減少到術后的(45±30)°, B組由術前的(295±15)°減少到術后的(195±40)°,兩組內手術前后比較差異有統計學意義(t=3.86、4.32,均P<0.01)。A組經房角分離治療后的術后房角開放情況好于B組(t=2.35,P<0.05)。
2.4 兩組患者并發癥發生情況 除1例在3個月后失訪,無1例發生眼壓失控。A組1例(3.8%)在術中發生少量前房出血,經藥物、灌洗后好轉,無其他術中、術后并發癥,隨訪時2例(7.7%)患者需使用一種降眼壓藥物使眼壓控制在≤21 mmHg。B組2例(9%)發生術中少量前房出血,與小梁切開及虹膜周切口有關;2例(9%)術后發生濾過過強性低眼壓,經充分散瞳、局部糖皮質激素頻點、加壓包扎等治療后好轉;1例(4.5%)術后1個月發生濾過泡包裹,經二次手術分離濾過泡后好轉。
3 討 論
全球青光眼患病率為3.54%,預計到2040年超過1.1億人將患有青光眼,60%青光眼患者分布在亞洲[5],其中PACG為我國青光眼患者的主要類型[6-7]。研究表明,50歲以上人群PACG患病率較高,眼球局部解剖結構的先天變異是本病的主要發病因素并具有遺傳性,這種解剖變異包括眼軸短、小角膜、淺前房、房角狹窄等[8],隨著年齡增加,晶狀體出現老化,逐漸混濁、增厚,其位置會發生相對前移,導致虹膜和晶狀體前表面發生緊密接觸,房水從后房越過瞳孔流入前房時會出現阻力增加,導致后房壓力相對高于前房,長期后房高壓力則推擠虹膜逐漸向前隆起,加上本身存在變異的淺前房、窄房角,使前房軸深更淺、前房角狹窄加重,形成了房水循環過程中的瞳孔阻滯和前房角流出阻力增加[9],從而誘發閉角型青光眼發作。因此,恢復前房濾過功能,解除瞳孔阻滯是治療PACG的主要目標。
傳統抗青光眼手術中,小梁切除術一般應用于房角粘連范圍較大(大于270°)的PACG患者,手術形成外引流通道,其效果不依賴房角功能的損傷程度,能取得較好的降眼壓效果,但手術損傷較大,且可能因引流通道濾過過強、睫狀突房水生成能力下降引起術后持續性淺前房及低眼壓,嚴重時可發生脈絡膜脫離,遠期還有濾過泡形成不良的可能。另外,由于手術未恢復虹膜睫狀體環形態,未解除前房擁擠,惡性青光眼也是可能發生的較嚴重并發癥。虹膜周邊切除術則主要用于房角關閉小于180°的患者,但手術增加了虹膜損傷及出血風險,且對于前房極淺、角膜水腫患者操作難度較大,也存在術后虹膜周切孔阻塞的風險。原發性閉角型青光眼占全球青光眼相關盲的一半,其患病率隨年齡增加。一項來源于歐洲人群的數據表明,40~49歲人群中PACG患病率為0.02%,而70歲及以上人群中PACG患病率可達0.95%[10]。高齡PACG患者大多合并白內障,故對于PACG患者同時行白內障摘除逐漸成為眼科醫生的首選治療方式。目前有研究[11]表明,對于早期青光眼患者,相比于虹膜周切術,僅摘除白內障也可有效控制術后眼壓,單純白內障超乳聯合人工晶體植入術在提高白內障患者視力的同時,以不足1.0 mm厚的人工晶狀體置換了約5.5 mm厚的人晶狀體,有效解決了晶狀體因素引起的瞳孔阻滯,同時術中灌注液作用可使粘連的房角部分開放。葛堅等[12]研究表明,雖然單純超乳術在降低眼壓和減少抗青光眼用藥方面不如小梁切除術,但在開放前房角粘連方面明顯優于小梁切除術。然而,對于急性發作后房角部分粘連關閉的患者,由于已經形成房角粘連或關閉,單純超乳手術讓房角獲得有效開放的效果可能有限,需聯合房角分離術甚至復合小梁切除術[13]。
房角分離手術早在1984年即已用于PACG治療,通過分離房角各組織之間的粘連使房角濾過增加,從而達到降低眼壓的目的[14]。但傳統房角分離手術不摘除晶狀體,術后前房空間狹窄未得到緩解,仍可發生房角的再次粘連,手術成功率不高,并且可能出現較多并發癥,如虹膜根斷、前房出血和術后一過性高眼壓。目前臨床上多采用白內障超乳術聯合房角分離術。1999年,Teekhasaenee等[15]采用白內障超乳術聯合房角分離術治療了48例閉角型青光眼患者的52只眼,取得了較滿意的術后視力、眼壓及房角重新開放效果,但當時使用了刀尖作為壓迫虹膜促使房角分離的方式,導致術中少量虹膜出血。其后多個研究[16-18]報道了白內障超聲乳化聯合房角分離術對閉角型青光眼的治療效果,認為該術式在治療閉角型青光眼時相對于單純白內障手術和白內障聯合小梁切除術的術后視力及降壓效果更好,尤其對于廣泛房角粘連、濾過手術效果不理想等病情較嚴重患者,房角粘連復發率低。近年國內也有研究[19-21]證明,白內障超乳聯合房角分離術對PACG安全有效,并發癥少。但有部分研究[22-23]認為額外的房角分離術并不能帶來比單純白內障手術更多的治療效果,故目前國際上閉角型青光眼的手術方式仍存在較大爭議。
基于對常見疾病手術方式的探討在臨床工作中具有更大價值這一出發點,本研究僅選取了因急性發作入院需手術治療的PACG合并白內障患者進行研究。兩組患者由于急性發作,導致術前房角關閉程度均超過180°,采用白內障超乳及人工晶體植入手術分別聯合房角分離術和復合小梁切除術進行治療,以評估傳統抗青光眼手術與小量抗青光眼手術的效果差別。從術后視力、眼壓及房角開放程度的改善情況來看,在提高視力、控制眼壓方面,白內障超乳聯合房角分離術能達到白內障超乳聯合復合小梁切除術相同的治療效果,且術后房角開放程度更優,這將為術后房角功能的恢復和重建、減少長期局部藥物治療帶來潛在的好處。這也與急性發作后房角關閉時間較短、虹膜與小梁網結構尚未形成徹底粘連有關。據報道[24],未超過1年的房角粘連,采用房角分離術的成功率可達80%,也與本研究結果一致。B組術后有2例發生濾過過強性淺前房,1例發生濾過泡包裹,可能與聯合手術破壞了眼的血-房水屏障、眼內轉化生長因子-β等生長因子增多有關。而A組操作簡單,簡化了手術步驟,采用黏彈劑的平頭彎針替代刀尖壓迫虹膜,僅1例發生少量前房出血(3.8%),未發生淺前房,故白內障超聲乳化聯合房角分離術有效避免了術中虹膜出血,保持了虹膜及小梁、鞏膜、結膜結構的完整性,發生濾過過強性淺前房的可能性降低,避免了脈絡膜脫離及濾過泡包裹,增加了手術安全性。本研究結果提示,對于急性發作后可使用藥物控制眼壓的PACG合并白內障患者,可采取較小的手術量達到治療目的,以減少手術損傷。
綜上所述,對于PACG合并白內障患者,兩種手術方法均能取得較好的手術效果。白內障手術聯合房角分離術在解除瞳孔阻滯的基礎上一定程度恢復了前房角功能,操作更簡便,手術更安全。但本研究樣本量小,仍需進行大樣本的前瞻式研究,且本研究僅選擇了因急性發作入院的PACG合并白內障患者,對其他程度的PACG患者能否采用此種手術方式治療尚待進一步研究。

