合并2型糖尿病的乳腺癌患者臨床病理特征及預后分析
湯曉暉 陳 祥
(1 福建省龍巖市第二醫院病理科,福建 龍巖 364000;2 福建省龍巖市第二醫院乳腺外科,福建 龍巖 364000)
2型糖尿病是老年慢性非傳染性疾病的典型代表,其發病率呈逐年上升趨勢,給老年人的身心健康及生活造成極大困擾。2型糖尿病的發生與肥胖、遺傳、年齡、飲食、運動等息息相關,此外與惡性腫瘤的發病也有一定關聯。糖尿病患者發生腫瘤的可能性遠高于正常人發生腫瘤的概率,最高可達28.35%。據相關數據調查顯示,16%的乳腺癌患者合并糖尿病,由此說明糖尿病是乳腺癌的高危因素,二者存在緊密的關聯[1]。基于此,本文將重點對2019年1月至2020年7月收治的50例合并2型糖尿病的乳腺癌患者進行研究,分析其臨床病理學特征和預后效果,以此為更多人群提供治療參考。
1 資料與方法
1.1 一般資料 選擇我院2019年1月至2020年7月前來就診的原發性乳腺癌患者展開系統調查,將合并2型糖尿病的乳腺癌患者和非糖尿病的乳腺癌患者分別設為觀察組(50例)和對照組(70例),所有患者經手術病理切片確診為乳腺癌。本研究已獲得醫院倫理委員會批準。糖尿病患者的納入標準:均為2型糖尿病;血糖水平檢測空腹血糖(FPG)≥7.0 mmol/L,餐后2 h血糖(2 hPG)≥11.1 mmol/L;患者知情并已簽署同意書;臨床病歷資料完整。排除標準:其他惡性腫瘤;男性乳腺癌;1型糖尿病;化療前已確診為糖尿病;重要臟器功能不全;精神失常;藥物過敏體質;認知、溝通障礙;重度感染。
1.2 方法 收集并查閱患者的病歷資料,記錄其年齡、家庭住址、聯系電話、文化水平、絕經狀況、吸煙飲酒史、藥物過敏史、手術時間和方式、體質量指數(BMI)、血糖水平、輔助化療方案腫瘤復發轉移情況、既往家族病史、C-反應蛋白(C reactive protein,CRP)、血清胱仰素-C(Cystatin C,Cys-C)、血脂指標、病理分期、腫瘤大小等情況。注意病理分期依據美國聯合委員會癌癥的AJDD癌癥分期手冊劃分[2]。觀察組患者在術前進行血糖控制和飲食調整,術前遵照醫囑服用二甲雙胍降壓,同時注意飲食以清淡為主,減少糖類、脂肪及膽固醇豐富的食物,多補充蛋白質和維生素,日常監督患者參與運動鍛煉,合理控制BMI,若術前血壓未達標,可使用胰島素注射降糖治療[3-4]。兩組均統一接受乳腺癌改良根治術治療,術后輔助化療,記錄其復發、轉移和生存預后情況。
1.3 觀察指標 術后跟蹤隨訪1年,每3個月隨訪1次,以電話、微信、家庭隨訪及門診等方式結合,復發和轉移情況依據影像學或病理學檢查證實。病理證實:取乳腺癌病灶組織標本及腋窩淋巴結標本浸泡在10%的甲醛液中,用石蠟包埋,切片后進行HE染色,于顯微鏡下觀察腫瘤病灶情況、病理類型及是否發生淋巴結轉移情況等。
1.4 統計學方法 采用SPSS 23.0統計學軟件對數據進行分析。計量資料采用()表示,組間比較行t檢驗;計數資料采用[n(%)]表示,組間比較行χ2檢驗;P<0.05表示差異有統計學意義。
2 結果
2.1 兩組一般資料對比 觀察組患者的年齡、絕經情況、BMI與對照組相比,差異有統計意義(P<0.05),兩組文化水平、家族遺傳史、吸煙飲酒史等對比差異無統計學意義(P>0.05),見表1。
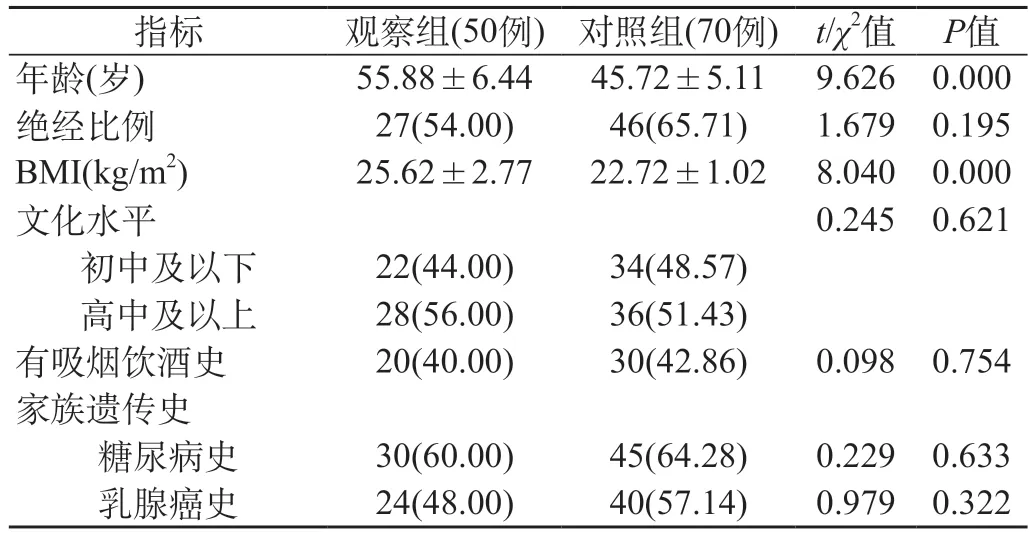
表1 兩組一般資料對比[n(%)]
2.2 兩組患者的血脂和血糖水平比較 觀察組患者的FGP和2 hPG水平均顯著比對照組高,差異有統計學意義(P<0.05);觀察組患者的三酰甘油(TG)和高密度脂蛋白水平(HDL-C)與對照組相比,差異有統計學意義(P<0.05),兩組膽固醇(TC)和低密度脂蛋白(LDL-C)水平相比,差異無統計學意義(P>0.05)。見表2。
表2 兩組患者的血脂和血糖水平比較(mmol/L,)

表2 兩組患者的血脂和血糖水平比較(mmol/L,)
2.3 兩組患者的病理特征比較 觀察組患者的腫瘤直徑、腋窩淋巴結、腫瘤分期、雌激素受體(estrogen receptor,ER)、CRP、Cys-C與對照組相比,差異有統計意義(P<0.05),兩組病理類型等對比,差異無統計學意義(P>0.05)。見表3。
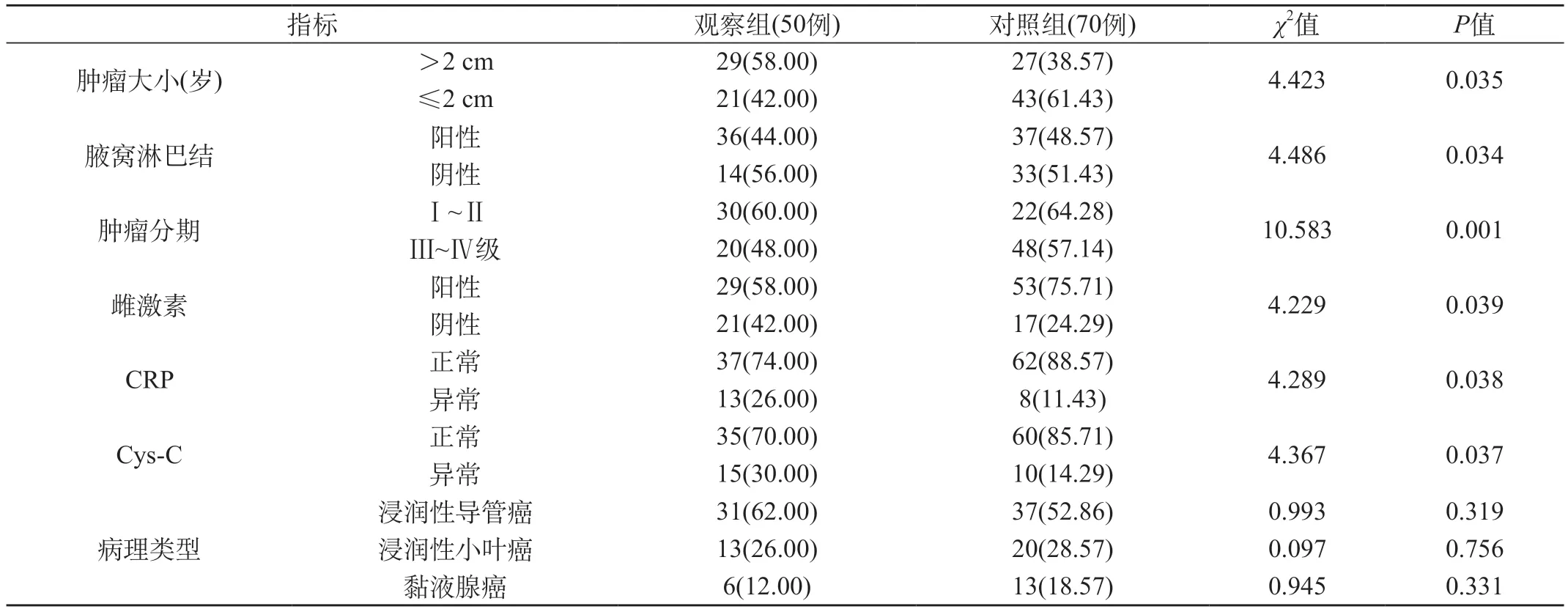
表3 兩組患者的病理特征比較[n(%)]
2.4 兩組患者的預后效果比較 觀察組患者的術后引流量和并發癥情況比對照組多,其住院時間和下床活動時間均比對照組長,隨訪1年內的腫瘤復發轉移率比對照組高,差異有統計意義(P<0.05),兩組生存率對比,差異無統計學意義(P>0.05)。見表4。

表4 兩組患者的預后效果比較[n(%)]
3 討論
乳腺癌是婦科惡性腫瘤發病率較高的一種,此腫瘤患病群體中女性占比為99%,是造成婦女死亡的主要原因之一。其發生原因有很多,主要與家族遺傳、乳腺癌基本、生殖因素、性激素、飲食及環境等相關。乳腺作為人體用于調節體內激素水平的重要器官之一,乳腺癌的發生與性激素有很大的關系[5]。乳腺癌的發病特點是患病率高、病死率高、預后效果差,臨床最佳治療方法是手術配合化療。但相關研究發現,糖尿病是加速乳腺癌發生的重要危險因素,也是影響乳腺癌治療效果的因素之一。此內分泌疾病直接或間接會影響乳腺癌的病例特點和預后結局,這2種慢性病并存對人類健康和生命威脅極大[6-7]。
本研究數據顯示,觀察組患者年齡、BMI、絕經比例以及血糖水平和血脂水平與對照組相比,差異有統計意義(P<0.05)。此研究結論與梅傲男[8]的研究結果相似。多數患有2型糖尿病的乳腺癌患者年齡偏高,身體相對肥胖,且絕經比例高,其原因是絕經后身體性激素水平下降,內分泌失調會影響糖尿病患者的代謝水平;BMI偏高患者體內脂肪多,脂肪因子與腫瘤細胞的交互作用會加速腫瘤發展,造成糖尿病患者的胰島素分泌量增加,同時出現血糖水平升上,機體糖類、脂質代謝異常,造成血脂紊亂,免疫功能下降,增加患腫瘤的風險[9-10]。高血脂和高血糖若不加以控制,會引發心腦血管疾病,進而影響患者的預后效果,并發癥概率比非糖尿病的乳腺癌患者多。
兩組患者的病理特征分析顯示,觀察組2型糖尿病的乳腺癌患者腫瘤直徑大、腋窩淋巴結、ER陰性率比對照組高,由此說明糖尿病會加速乳腺癌的進展速度,增加腫瘤的轉移風險,而且ER陰性與DNA甲基化增多有很大關聯,通過減少糖異生和肝糖原分解來增加肝臟對胰島素的敏感性,進而促使胰島細胞釋放胰島素;另外ER不僅能減少機體能量的攝入,控制BMI,ER陰性表達的乳腺癌患者輔助化療后會加重胰島素抵抗,導致病情控制難度加大[10-11]。觀察組患者的Cys-C和CRP異常比例比對照組高,因為Cys-C反應患者的腎功能狀態,CRP與糖尿病患者的誘因會加重糖尿病發生,進而降低其治療效果,CRP異常表示機體存在炎性反應,用于評估其不良預后效果[12-13]。觀察組患者的引流量、住院時間、下床活動時間、并發癥等與對照組相比差異大,原因分析術前淋巴結陽性多,導致術中淋巴結清掃范圍擴大,故術后引流量增多;糖尿病患者血糖升高,機體營養代謝失衡,蛋白質代謝負氮平衡,進而使手術傷口環境差,組織修復能力弱,甚至會導致傷口愈合時間延長,引發各種并發癥,最終導致并發癥增多、住院時間延長,整體預后效果遠不如非糖尿病的乳腺癌患者[14]。糖尿病是影響乳腺癌患者術后恢復效果的重要因素,乳腺癌患者應定期接受超聲檢查,及早預防和治療,阻止病情惡化進展,這對改善預后非常關鍵[15-16]。
糖尿病不僅增加乳腺癌的患病風險,還會影響其預后效果,所以針對糖尿病促進乳腺癌的發展要提高警惕和關注度。術前科學控制血糖,最好在術前3 d開始血糖控制,使用二甲雙胍或胰島素注射,結合其尿糖和血糖水平變化調整胰島素用量密切監測血糖水平,并在術前正確評估其各方面疾病的并發癥,采取綜合治療,通過飲食、運動、生活等干預來改善其生活質量,提高預后康復效果。通過掌握影響乳腺癌的相關因素,如年齡、絕經、BMI等,合理控制BMI,減肥減脂,在絕經后應更加重視健康,定時接受體檢,若發現異常應遵照醫囑配合診治,保持樂觀的心態面對治療和生活[17-18]。
綜上所述,尿病是乳腺癌的高危因素,其預后效果差,病理分期晚,血糖水平高,腫瘤轉移風險高,生存率較低,因此要予以患者個體化治療,重視術后隨訪和定期復查。

