采用2.2 mm及3.0 mm角膜切口對行白內障超聲乳化術患者術后角膜屈光力和散光度的影響
王華北
天津市薊州區人民醫院眼科 (天津 301900)
白內障超聲乳化術是臨床治療白內障患者的重要術式,該術式屬于一種顯微手術,具有切口小、無痛苦、手術時間短等特點,同時還能確保患者術后獲得較小的術源性散光,并維持良好的淚膜穩定性[1]。對于白內障超聲乳化術而言,術中選擇的角膜切口的大小同術后的術源性散光密切相關,而術源性散光情況又直接影響裸眼視力,因此,選擇合適的角膜切口至關重要[2]。本研究旨在比較采用2.2 mm及3.0 mm角膜切口對行白內障超聲乳化術患者術后角膜屈光力和散光度的影響,現報道如下。
1 資料與方法
1.1 一般資料
選取2019年1月至2021年1月我院收治的100例接受白內障超聲乳化術的患者為研究對象,將其根據角膜切口不同分成2.2 mm組(34例)與3.0 mm組(66例)。2.2 mm組男20例,女14例;年齡40~86歲,平均(61.24±2.23)歲。3.0 mm組男40例,女26例;年齡41~86歲,平均(60.95±2.31)歲。兩組一般資料比較,差異無統計學意義(P>0.05),具有可比性。本研究經醫院醫學倫理委員會審核批準。
納入標準:術眼角膜散光規則,眼瞼結構與功能均正常;年齡≥40歲,既往無眼內手術史;患者均自愿參與本研究,并已簽署知情同意書。排除標準:合并青光眼及視網膜疾病;后囊膜破裂及切口滲漏;合并精神疾病,無法配合完成研究。
1.2 方法
兩組均安排同1名具備豐富經驗的醫師實施白內障超聲乳化術:術前1 h給予患者復方托比卡胺滴眼液(參天制藥株式會社,注冊證號 國藥準字J20180051,規格 10 ml)充分擴瞳,術中應用0.4%的奧布卡因(參天制藥株式會社,注冊證號 H20160407,規格 20 ml︰80 mg)滴眼行眼表麻醉處理;采取局部麻醉方式,常規消毒鋪巾,患者取仰臥位,根據分組情況分別做2.2、3.0 mm角膜切口,依據術前定位實施操作,以角膜位置為中心,在140°的位置做兩平面透明角膜切口,以該切口為主切口,側切口則在60°的方位,切口長度為1.0 mm,在3點鐘方位做另一個側切口,用刀輔助進行穿刺,切口寬度為1.0 mm;將黏彈劑注入前房后,以連續環形方式撕囊,直徑大小約為5.5 mm,借助超聲乳化的方式吸除混濁晶狀體,然后注入皮質并將后囊膜做拋光處理;利用超聲乳化儀(美國愛爾康公司,注冊證號 國械注進20153161070,型號 INFINITI)對晶狀體核做乳化處理,然后充分吸除干凈晶狀體皮質,再在囊袋內植入人工晶狀體,充分吸除干凈殘余皮質,之后水密切口。
術后兩組均給予復方托比卡胺滴眼液,持續使用1周。
1.3 評價指標
(1)角膜屈光度:分別在術前、術后1周與術后3個月對兩組術眼情況進行觀察,患者于暗室內保持頭正位并平視前方,在>500 Lux亮度條件下檢查裸眼視力與最佳矯正視力。(2)角膜術源性散光:分別在術后1 d、1周、1個月與3個月借助Jaffe/Clayman分析法計算兩組術后術源性散光(intraoperative astigmatism,SIA)值。
1.4 統計學處理
2 結果
2.1 兩組裸眼視力、最佳矯正視力比較
術前,兩組裸眼視力與最佳矯正視力比較,差異無統計學意義(P>0.05);術后1周,2.2 mm組裸眼視力與最佳矯正視力均高于3.0 mm組,差異有統計學意義(P<0.05);術后3個月,兩組裸眼視力與最佳矯正視力比較,差異無統計學意義(P>0.05),見表1。
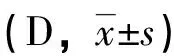
表1 兩組裸眼視力與最佳矯正視力比較
2.2 兩組角膜SIA值比較
術后1 d,兩組角膜SIA值比較,差異無統計學意義(P>0.05);術后1周、1個月、3個月,2.2 mm組的角膜SIA值均低于3.0 mm組,差異有統計學意義(P<0.05),見表2。
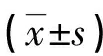
表2 兩組術后不同時間角膜SIA值比較
3 討論
白內障是晶狀體混濁導致的視覺障礙性疾病,主要癥狀為無痛性漸進性視力降低,好發于50歲以上人群,該疾病的治療以手術治療為主。目前,超聲乳化術是臨床治療白內障患者的最佳方式。隨著醫學技術的發展及微創理念的推廣,超聲乳化術逐漸向微切口的方向發展,有助于加快患者的術后恢復速度[3]。研究顯示,超聲乳化術術中的多種因素均可影響患者術后的康復速度與康復效果,包括角膜切口長度、寬度及形態等[4]。
本研究結果顯示,術后1周,2.2 mm組的裸眼視力與最佳矯正視力均高于3.0 mm組;術后1周、1個月與3個月,2.2 mm組的角膜SIA值均低于3.0 mm組;表明2.2 mm的小角膜切口更有利于保障白內障超聲乳化術患者的治療效果。分析原因主要為采取2.2 mm的角膜切口使手術引起的水腫及炎癥反應更輕,隨著術后時間的推移,角膜切口逐漸愈合,對改善患者的視力更有利[5-6]。本研究結果還顯示,術后3個月,兩組的裸眼視力與最佳矯正視力比較,差異無統計學意義(P>0.05),表明不同角膜切口僅影響患者的近期視力,對患者的遠期視力影響較小。分析原因主要為,角膜切口大小涉及的是損傷大小,隨著時間的延長切口可逐漸愈合,視力也逐漸提高。
綜上所述,在實施白內障超聲乳化術時,與3.0 mm角膜切口相比,2.2 mm角膜切口對患者早期視力的改善效果更好,散光度更低,但術后遠期不同角膜切口的矯正視力差異較小。

