超急性期不同血腫擴(kuò)大速率的急性腦出血患者臨床特征及預(yù)后
趙龍躍
河南科技大學(xué)第一附屬醫(yī)院(河南 洛陽(yáng) 471000)
急性腦出血具有較高的致殘率及病死率,血腫擴(kuò)大是導(dǎo)致患者病情惡化甚至致死的重要原因[1]。超急性期血腫擴(kuò)大速率為基線血腫體積除以發(fā)病至基線影像學(xué)檢查所需時(shí)間,界值為4.7ml/h[2]。研究報(bào)道[3]血腫擴(kuò)大速率可作為急性腦出血患者預(yù)后預(yù)測(cè)的一項(xiàng)重要指標(biāo),但關(guān)于急性腦出血患者超急性期不同血腫擴(kuò)大速率對(duì)臨床特征及預(yù)后影響的相關(guān)研究較少,仍需進(jìn)一步證實(shí),故本文針對(duì)該問(wèn)題進(jìn)行探討研究,以期為臨床改善患者預(yù)后提供參考依據(jù)。
1 資料與方法
1.1一般資料 選取河南科技大學(xué)第一附屬醫(yī)院2019年4月至2020年4月收治的76例急性腦出血患者為研究對(duì)象。納入標(biāo)準(zhǔn):(1)患者均符合急性腦出血診斷標(biāo)準(zhǔn)[4]并經(jīng)CT掃描確診;(2)原發(fā)性腦出血;(3)年齡>20歲;(4)發(fā)病6h內(nèi)就診。排除標(biāo)準(zhǔn):(1)原發(fā)性腦室出血或繼發(fā)性腦出血;(2)就診時(shí)間超過(guò)發(fā)病6h;(3)臨床病歷資料缺失;(4)患凝血障礙;(5)患嚴(yán)重免疫系統(tǒng)疾病;(6)發(fā)病24h內(nèi)死亡;(7)發(fā)病前Rankin量表(mRS)[5]評(píng)分>2分。根據(jù)超急性期血腫擴(kuò)大速率將患者分為A組(≤4.7ml/h,n=41)和B組(>4.7ml/h,n=35)。
1.2方法
1.2.1 影像學(xué)檢查 所有患者均在入院時(shí)、入院后24h進(jìn)行頭部CT檢查,頭部CT幕上、幕下掃描厚度分別為9mm、4.5mm。計(jì)算血腫體積,血腫體積=(血腫層面厚度×血腫最大層面最長(zhǎng)直徑×垂直于血腫最大層面最長(zhǎng)直徑的血腫最寬徑),根據(jù)界限值(基線血腫體積=10ml)進(jìn)行統(tǒng)計(jì)及數(shù)據(jù)分析。
超急性期血腫擴(kuò)大速率定義[6]為基線血腫體積除以基線影像學(xué)檢查所需時(shí)間,界值為4.7ml/h。血腫擴(kuò)大定義[7]為發(fā)病24h血腫絕對(duì)量增加>6ml或血腫體積較基線血腫體積增加>33%。
1.2.2 病歷資料采集 收集患者性別、年齡等人口學(xué)資料,既往病史及用藥史,記錄患者入院時(shí)血壓、實(shí)驗(yàn)室檢查指標(biāo)及美國(guó)國(guó)立衛(wèi)生研究院卒中量表(NIHSS)[8]及格拉斯哥昏迷量表(GCS)[9]評(píng)分。
1.3隨訪 發(fā)病后3個(gè)月、6個(gè)月采用門診復(fù)查或電話方式完成隨訪。隨訪時(shí)間截止2020年10月30日,獲得患者mRS評(píng)分,mRS評(píng)分>2分為預(yù)后不良。

2 結(jié)果
2.1兩組臨床資料 A組男23例,女18例,年齡36~74歲,平均年齡(56.60±8.14)歲,腦葉出血13例,基底節(jié)和丘腦出血11例、小腦出血9例,腦干出血8例;B組男19例,女16例,年齡37~76歲,平均年齡(56.83±8.17)歲,腦葉出血10例,基底節(jié)和丘腦出血9例、小腦出血9例,腦干出血7例。兩組年齡、性別、出血部位無(wú)統(tǒng)計(jì)學(xué)差異(P>0.05)。
2.2兩組入院NIHSS評(píng)分及GCS評(píng)分比較 A組入院NIHSS評(píng)分低于B組,GCS評(píng)分高于B組(P<0.05)。見表1。

表1 兩組入院NIHSS評(píng)分及GCS評(píng)分比較分)
2.3兩組基線血壓、血小板水平比較 A組基線收縮壓、舒張壓低于B組(P<0.05),血小板水平高于B組(P<0.05)。見表2。
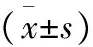
表2 兩組基線血壓、血小板水平比較
2.4兩組基線血腫體積及血腫擴(kuò)大速率比較 A組基線血腫體積及血腫擴(kuò)大速率低于B組(P<0.05)。見表3。
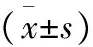
表3 兩組基線血腫體積及血腫擴(kuò)大速率比較
2.5兩組預(yù)后指標(biāo)比較 A組血腫擴(kuò)大發(fā)生率低于B組(P<0.05),A組3個(gè)月預(yù)后不良率為31.71%,6個(gè)月預(yù)后不良率為29.27%,低于B組(57.14%、54.29,P<0.05)。見表4。

表4 兩組預(yù)后指標(biāo)比較[n(%)]
2.6超急性期不同血腫擴(kuò)大速率、血腫體積預(yù)測(cè)患者預(yù)后的價(jià)值分析 超急性期不同血腫擴(kuò)大速率>4.7ml/h、血腫體積>10ml預(yù)測(cè)患者3個(gè)月預(yù)后不良的AUC值為0.637、0.660,預(yù)測(cè)患者6個(gè)月預(yù)后不良的AUC值為0.675、0.648。見表5。

表5 超急性期不同血腫擴(kuò)大速率、血腫體積預(yù)測(cè)患者預(yù)后的價(jià)值分析
3 討論
據(jù)流行病學(xué)統(tǒng)計(jì),我國(guó)急性腦出血發(fā)病率高于歐美國(guó)家,約占卒中患者總數(shù)的17.6%~55.8%,且超過(guò)一半患者發(fā)病后6個(gè)月預(yù)后不良[10],急性腦出血具有高致殘性的特點(diǎn),給患者家庭及社會(huì)帶來(lái)沉重負(fù)擔(dān),嚴(yán)重降低患者生活質(zhì)量[11]。臨床一直致力于改善患者預(yù)后,計(jì)算機(jī)斷層掃描血管成像(CTA)檢查已被證實(shí)能夠有效預(yù)測(cè)急性腦出血患者血腫擴(kuò)大風(fēng)險(xiǎn),超急性期是血腫擴(kuò)大最常發(fā)生的時(shí)間點(diǎn),國(guó)內(nèi)受時(shí)間窗、腎功能損傷、造影劑過(guò)敏等因素影響,難以在患者發(fā)病6h內(nèi)完成CTA檢測(cè)[12]。有研究表明[13],超急性期血腫擴(kuò)大速率可作為一項(xiàng)急性腦出血患者臨床預(yù)后的預(yù)測(cè)指標(biāo),在急性腦出血患者臨床預(yù)后及血腫擴(kuò)大預(yù)測(cè)方面有較高價(jià)值。
本研究通過(guò)對(duì)比超急性期不同血腫擴(kuò)大速率的急性腦出血患者臨床特征發(fā)現(xiàn),血腫擴(kuò)大速率≤4.7ml/h患者入院NIHSS評(píng)分、GCS評(píng)分、收縮壓、舒張壓、基線血腫體積、血腫擴(kuò)大速率、血腫擴(kuò)大發(fā)生率、3個(gè)月預(yù)后不良率及6個(gè)月預(yù)后不良率低于血腫擴(kuò)大速率>4.7ml/h患者,血小板水平高于血腫擴(kuò)大速率>4.7ml/h患者,提示血腫擴(kuò)大速率>4.7ml/h患者臨床癥狀較嚴(yán)重,臨床應(yīng)盡快控制急性腦出血患者血腫擴(kuò)大速率。Ko S B等[14]研究表明,超急性期血腫擴(kuò)大速率是血腫擴(kuò)大的獨(dú)立危險(xiǎn)因素。提示了在腦出血超急性期盡早給予降壓、止血等積極治療,有利于預(yù)防血腫擴(kuò)大并改善超急性期急性腦出血患者預(yù)后。本研究顯示,超急性期血腫擴(kuò)大速率預(yù)測(cè)患者預(yù)后的靈敏度及特異度較高,有預(yù)后預(yù)測(cè)價(jià)值,但可能受年齡、神經(jīng)功能缺損程度等影響[15]其對(duì)臨床預(yù)后的預(yù)測(cè)價(jià)值仍需做進(jìn)一步探討。
綜上,超急性期急性腦出血血腫擴(kuò)大速率>4.7ml/h患者臨床癥狀較嚴(yán)重,預(yù)后較差,臨床可進(jìn)行早期病情監(jiān)測(cè),篩選出預(yù)后不良的高危患者,采取積極治療,改善患者預(yù)后。
- 遼寧醫(yī)學(xué)雜志的其它文章
- 家庭支持配合家屬參與護(hù)理對(duì)老年心衰患者自我感受負(fù)擔(dān)、應(yīng)對(duì)方式影響
- 預(yù)見性護(hù)理聯(lián)合急救流程優(yōu)化對(duì)高血壓腦出血患者搶救效果影響
- 漸進(jìn)式放松訓(xùn)練聯(lián)合呼吸訓(xùn)練在食管癌手術(shù)患者中的應(yīng)用價(jià)值分析
- 經(jīng)皮腎鏡碎石取石術(shù)治療復(fù)雜性腎結(jié)石后對(duì)早期腎功能的影響
- 柴芍六君子湯加減輔助治療ALT<2倍ULN慢性乙型病毒性肝炎患者肝纖維化及肝功能指標(biāo)的影響
- 消化內(nèi)鏡輔助治療食管氣管瘺的臨床效果研究

