改良俯臥位護理在脊柱內鏡治療腰5/骶1椎間盤突出癥患者中的應用
劉麗云,歐光信,高 聰,彭 紅
(韶關市第一人民醫院 廣東韶關512000)
腰椎間盤突出癥是臨床常見的脊柱外科疾病,多表現為腰痛、坐骨神經痛及下肢麻木等,具有病程長、病情反復等特點,隨著病情進展,將嚴重影響患者的正常生活和工作。目前,國內對腰椎間盤突出癥患者的治療手段包括激光治療、藥物治療、保守治療等,針對病情嚴重者多予以手術治療。經皮椎間孔鏡技術是治療腰椎退行性疾病的有效手段,具有對肌肉軟組織及骨性結構破壞小、恢復快等優勢,在臨床得到廣泛應用[1]。但患者接受手術治療后,需要一定時間康復,在康復期間,腰部肌肉處于廢用狀態,易導致肌肉萎縮、功能減退,進而疾病復發,因此給予患者科學有效的圍術期護理十分必要[2]。以常規俯臥位開展手術,符合外科醫生的手術習慣,且更易控制,但患者不適感強烈,可能引發顱內壓升高,不利于預后。以改良俯臥位開展手術,腰5/骶1的椎板窗間距更大,視野更清晰,有利于手術順利進行[3-4]。本研究旨在探討改良俯臥位護理在脊柱內鏡治療腰5/骶1椎間盤突出癥患者中的應用效果。現報告如下。
1 資料與方法
1.1 臨床資料 選取2020年2月1日~2021年2月28日我院收治的100例腰5/骶1椎間盤突出癥行脊柱內鏡治療患者作為研究對象。納入標準:①患者符合《實用骨科學(第3版)(精)》[5]中相關診斷標準;②患者經影像學檢查確診為腰5/骶1椎間盤突出癥;③患者符合手術指征;④患者或家屬對本研究知情同意且簽署同意書。排除標準:①患者存在感覺障礙和運動障礙;患者合并嚴重惡性腫瘤;患者精神異常,無法正常交流。按照隨機數字表法將患者分為對照組和觀察組各50例。對照組男27例、女23例,年齡45~70(56.82±6.46)歲;病程2~10(6.32±2.38)年。觀察組男28例、女22例,年齡45~70(56.10±6.56)歲;病程2~11(6.89±2.16)年。兩組患者的性別、年齡、病程等一般資料比較差異無統計學意義(P>0.05)。本研究經我院醫學倫理委員會審核、批準后實施。
1.2 方法
1.2.1 對照組 接受常規俯臥位護理。將弓形體位架放置于手術床,患者頭部置于軟枕上,雙上肢自然彎曲位于頭部兩側,雙膝屈曲,雙足踝下墊一厚枕。
1.2.2 觀察組 在對照組基礎上采用改良俯臥位護理。①在弓形體位架的尾端約后15 cm處放置一個高8~10 cm、長40~45 cm的半環形啫喱墊,盡可能抬高臀部。②將脊柱弓形墊最高點,同時也是手術部位切口入點設為A點。③患者雙下肢自然下垂,將膝關節與床墊接觸點設為B點,手術床前后部可調節部分同為B點。④床尾設為C點,患者腰部呈過屈體位,增加椎板間寬度。⑤將床頭水平線設為D點,床頭設為E點。⑥抬高床頭使∠EBD=15°、∠ABC=150°。通過改變上下兩平面夾角,能增大腰椎間孔及椎板間孔高度,前突消失,椎間孔擴大。⑦改良俯臥位使患者腰部呈過屈狀態,增大腰椎間孔及椎板間孔高度。通過上下兩平面夾角的改變,增大腰椎間孔及椎板間孔的高度,前突消失,椎間孔擴大,增大術者操作空間,提高穿刺針在C型臂、X線透視下通過椎間隙穿刺引導置入率,減少穿刺次數。兩組均護理至出院并隨訪2個月。
1.3 觀察指標 ①比較兩組圍術期指標:包括手術時間、術中透視次數、頸痛發生率、李克特量表(Likert)評分[6]。其中Likert評分總分為5分,評分越低提示患者術中不適感越劇烈。②比較兩組不同時間腰椎疼痛程度及腰椎功能情況:腰椎疼痛程度采用視覺模擬評分法(VAS)[7],總分為10分,分數越高提示患者腰椎疼痛感越嚴重。腰椎功能情況采用腰椎功能障礙指數(ODI)[8],總分為100分,分數越高表示患者腰椎功能障礙越嚴重。③比較兩組護理前后生活質量:采用健康狀況調查簡表(SF-36)[9]評估患者生活質量,包括精神狀況、情緒功能、社會功能、生活活力、健康狀況、生理功能6個項目,各項總分均為100分,分數越高提示患者生活質量越好。④比較兩組護理前后腰椎活動度:用量角尺測量旋轉活動度、側屈活動度、屈曲活動度。
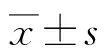
2 結果
2.1 兩組圍術期指標比較 見表1。

表1 兩組圍術期指標比較
2.2 兩組不同時間VAS、ODI評分比較 見表2。
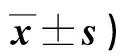
表2 兩組不同時間VAS、ODI評分比較(分,
2.3 兩組護理前后SF-36評分比較 見表3。
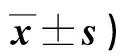
表3 兩組護理前后SF-36評分比較(分,
2.4 兩組護理前后腰椎活動度比較 見表4。
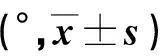
表4 兩組護理前后腰椎活動度比較
3 討論
腰椎間盤突出癥是因椎間盤變性,纖維壞破裂,髓核突出刺激或壓迫神經根、馬尾神經的一種臨床綜合征,發病原因復雜,主要與椎間盤損傷、病變和發育異常等因素相關,駕駛員、舉重運動員、孕婦和長期彎腰用力者為該病高發人群,好發于20~50歲[10]。臨床常采用手術治療該疾病,經皮椎間孔鏡術可通過脊柱內鏡探查腰椎間盤的突出部位,在內鏡下完成突出部分的切除,不僅創傷小、術中出血量少,同時還可縮短患者的恢復時間,對生活和工作影響較小,且術后不易留瘢痕,優勢明顯。但由于腰5/骶1椎間盤突出癥部位特殊,在穿刺中易受關節突關節增生、椎間隙窄小、椎間孔的骨性狹窄等因素影響,手術難度較大,因此,予以患者適宜的圍術期體位護理十分關鍵。目前,俯臥位是臨床常見的手術體位,但該體位易造成腰椎前凸增大、椎間孔狹窄,影響手術進程,且患者應用該體位時,腹部受壓、呼吸受限、下肢靜脈受壓、回心血量減少,易引發神經損傷、壓力性損傷等并發癥[11]。
改良俯臥位中患者受重力影響,腸道等腹腔組織向前下方移位,椎間系變大,不但增加了手術安全區域、方便醫生操作、減少手術時間,還可降低患者腹部壓力,提高舒適度[12]。此外,板間隙位置升高后椎管容積也相應增加,擴大了內鏡工作套管在椎管內的活動度和手術視野,提高了操作安全性,有效減少椎板骨質咬除和手術創傷,改善手術效果,促進術后恢復。本研究結果顯示,觀察組術中頸痛發生率低于對照組(P<0.05),Likert評分高于對照組(P<0.05);出院時、護理后1個月、末次隨訪時兩組VAS評分和ODI評分均呈降低趨勢(P<0.05),且觀察組均低于對照組(P<0.05);護理后,兩組精神狀況、情緒功能、社會功能、生活活力、健康狀況、生理功能評分均高于護理前(P<0.05),且觀察組高于對照組(P<0.05)。提示將改良俯臥位護理應用于脊柱內鏡治療腰5/骶1椎間盤突出癥患者,可有效緩解頸痛,提高手術舒適度,改善腰椎功能障礙和生活質量。但改良俯臥位也存在一定局限性,如體位改變后鏡下圖像旋轉需醫生重新適應手眼協調性,同時由于患者體位不固定,術中需反復透視定位,影響手術時間。本研究結果顯示,兩組手術時間、術中透視次數比較差異無統計學意義(P>0.05)。旋轉活動度、側屈活動度、屈曲活動度在臨床中可反映腰椎間盤突出癥患者的腰椎功能,其水平降低提示患者腰椎活動受限,不利于預后。改良俯臥位通過增加腰椎椎板間隙、擴大術野及操作空間,最大限度減少對患者神經根的損傷,對腰椎結構的破壞力度小,為維持脊柱穩定提供基礎[13]。此外,在該體位下進行手術,有利于保留纖維環完整度,創傷小,降低了對患者腰椎功能的影響[14]。本研究結果顯示,兩組護理后旋轉活動度、側屈活動度、屈曲活動度均高于護理前(P<0.05),且觀察組高于對照組(P<0.05),提示將改良俯臥位護理應用于脊柱內鏡治療腰5/骶1椎間盤突出癥患者中,可有效促進患者腰椎功能恢復,提高手術效果。
綜上所述,對行脊柱內鏡治療腰5/骶1椎間盤突出癥患者應用改良俯臥位護理,可有效緩解頸痛,改善手術舒適度,減輕圍術期疼痛及腰椎功能障礙,提高生存質量,促進腰椎功能恢復。但由于本研究選取的病例數較少,有待繼續深入研究。

