股神經+坐骨+股外側皮神經阻滯在膝關節骨性關節炎關節鏡術中的作用分析
盧思宇,張進
(徐州市第一人民醫院 麻醉科,江蘇 徐州 221000)
膝關節骨性關節炎(knee osteoarthritis,KOA)是指膝關節中的軟骨發生病變以及骨質增生的一種疾病[1],會影響患者的正常生活。因膝關節鏡手術具有臨床療效好和并發癥少等優點[2],其已被越來越多的患者所接受。麻醉是手術順利進行的基礎,伴隨著我國醫學技術的進步,臨床上對于麻醉方式的選擇更加多樣化。膝關節鏡手術常選擇連續硬膜外麻醉,麻醉效果確切,但易導致患者血流動力學波動,增加麻醉風險,給患者造成較大的負擔,影響手術順利進行[3]。股神經阻滯、坐骨神經阻滯和股外側皮神經阻滯均屬于區域阻滯麻醉,常用于下肢手術,安全性高,且具有較好的臨床應用效果[4-5]。但將股神經、坐骨及股外側皮神經阻滯聯合應用于膝關節鏡手術中的相關報道尚少。鑒于此,本研究探討了股神經+坐骨+股外側皮神經阻滯在KOA 關節鏡手術中的麻醉作用,旨在指導臨床,幫助患者減輕痛苦。現報道如下:
1 資料與方法
1.1 一般資料
選取2019 年5 月-2021 年10 月本院收治的擬行膝關節鏡手術治療的KOA 患者86 例,依據隨機數表法將其分為觀察組和對照組,每組43 例,對照組行連續硬膜外麻醉,觀察組行股神經+坐骨+股外側皮神經阻滯麻醉。對照組中,男25 例,女18 例;年齡27~80 歲,平均(52.33±3.25)歲;體重指數(body mass index,BMI)19.28~28.73 kg/m2,平 均(24.75±3.31)kg/m2;半月板切除術16例,關節腔內探查清理術20例,關節內游離體摘除術7例;術前美國麻醉醫師協會(American Society of Anesthesiologists,ASA)分級:Ⅰ級25 例,Ⅱ級18例。觀察組中,男23 例,女20 例;年齡25~78 歲,平均(51.28±3.32)歲;BMI 為18.93~29.12 kg/m2,平均(24.99±3.27)kg;半月板切除術14 例,關節腔內探查清理術23例,關節內游離體摘除術6例;術前ASA分級:Ⅰ級23例,Ⅱ級20例。兩組患者一般資料比較,差異無統計學意義(P>0.05),具有可比性。見表1。
表1 兩組患者一般資料比較Table 1 Comparison of general data between the two groups
納入標準:確診為KOA 的患者;符合膝關節鏡手術要求者;知情并同意本研究。排除標準:存在神經阻滯禁忌證;存在麻醉藥物過敏;有精神疾病患者;下肢外傷或畸形者;合并有嚴重心肺和凝血等功能障礙者。本研究經徐州市第一人民醫院倫理委員會審核批準通過。
1.2 方法
1.2.1 準備工作 麻醉前,麻醉醫師應盡可能地了解患者情況,并告知麻醉風險,根據患者的基礎生命體征進行麻醉風險評估,制定麻醉方案。在患者吸入氧氣狀態下,建立上肢靜脈通路,輸入7 mL/kg 的乳酸鈉林格液。麻醉過程中密切關注患者呼吸情況,局部麻醉藥物均為鹽酸羅哌卡因注射液(瑞陽制藥有限公司,批準文號:國藥準字H20183152,規格:10 mL∶100 mg)。
1.2.2 對照組 采取連續硬膜外麻醉。患者取側臥位,對患者背部進行消毒,穿刺針從L3/4腰椎棘突間隙進入,當穿刺針進入韌帶和硬脊膜時,待阻力消失后,再將導管置入,然后退出穿刺針,將導管留在硬膜外腔,并推注0.75%羅哌卡因3~5 mL 作為試驗量,觀察患者是否出現局部麻醉藥入血或者明顯的下肢麻痹等并發癥,同時測量麻醉平面,約5 min 后一次性給藥10 mL,使麻醉平面在T10以下。術中根據患者的應激反應以及生命體征變化,適量追加麻醉藥物,以保證手術順利進行。
1.2.3 觀察組 采取股神經+坐骨+股外側皮神經阻滯麻醉。使用探頭頻率為10~14 MHz 的GE Venue 40 超聲儀。①股神經定位:采用前路阻滯,患者取俯臥位,在腹股溝韌帶下2 或3 cm,股動脈外側進針,針偏向頭側,當誘出股四頭肌收縮及髕骨跳動時,注入0.25%羅哌卡因20 mL;②坐骨神經定位:采用后入路,患者取側臥位,患側肢體處于上側臥位,髖部、膝部彎曲,將股骨大轉子連接于坐骨結節,在此線的中點作垂線,超聲定點處定于線上4~6 cm;對患者進行穿刺時,使用神經刺激儀配合定位,用超聲探頭定位穿刺點,穿刺針尾端連接注射器,回抽無血后,可注入0.25%羅哌卡因5 mL,觀察5 min,若超聲顯示穿刺針旁未出現血流影像,再繼續給予0.25%羅哌卡因15 mL;③股外側皮神經阻滯:患者取仰臥位,確定髂前上棘,穿刺點選在髂前上棘內下方2 cm 處,進行常規消毒,穿刺針垂直進入皮膚,進針速度放慢,注意患者反應;當進針2 cm 時,針尖可能產生異樣感,馬上將針頭固定,旋轉360°回吸,無血液回流即可注入0.25%羅哌卡因10 mL,拔出針頭。術中根據患者的應激反應以及生命體征變化,適量追加麻醉藥物,以保證手術順利進行。
1.3 觀察指標
1.3.1 運動和感覺阻滯起效時間與阻滯持續時間 運動阻滯起效時間指:首次給藥至雙下肢不能抬起的時間。感覺阻滯起效時間指:首次給藥至雙下肢無痛感的時間。運動阻滯持續時間指:運動阻滯起效時間到大腿能夠在支腿的情況下,抬離距床面30°的時間。感覺阻滯持續時間指:感覺阻滯起效時間到產生痛覺的時間。
1.3.2 麻醉效果 優:術中患者無痛感,且無需追加局部麻醉藥;良:術中患者有輕微的疼痛感,需要追加少量的鎮痛藥;差:術中患者阻滯不完全,劇烈疼痛,需要追加大量的鎮痛藥物或者改為全身麻醉[5]。麻醉效果優良率=(總例數-差例數)/總例數×100%。
1.3.3 血流動力學變化 監測麻醉前(T0)、麻醉后5 min(T1)、手術10 min(T2)、手術30 min(T3)、手術結束時(T4)的心率(heart rate,HR)和平均動脈壓(mean arterial pressure,MAP)。
1.3.4 不良反應總發生率 不良反應包括:尿潴留、惡心嘔吐、頭痛和皮膚瘙癢等。
1.4 統計學方法
采用SPSS 20.0 統計學軟件進行數據分析。計量資料以均數±標準差(±s)表示,兩組間比較行獨立樣本t檢驗,重復測量的資料比較行重復測量方差分析,多重比較行LSD-t檢驗;計數資料以例(%)表示,組間比較行χ2檢驗,若任一理論頻數>1且<5,需對χ2檢驗進行校正,若任一理論頻數為0,需采用Fisher 確切概率法;等級資料行秩和檢驗;P<0.05為差異有統計學意義。
2 結果
2.1 兩組患者運動和感覺阻滯起效時間及持續時間比較
觀察組運動和感覺神經阻滯起效時間較對照組短(P<0.05),運動和感覺神經阻滯維持時間較對照組長(P<0.05)。見表2。
表2 兩組患者運動和感覺阻滯起效時間及持續時間比較(min,±s)Table 2 Comparison of onset time and duration of motor and sensory block between the two groups(min,±s)
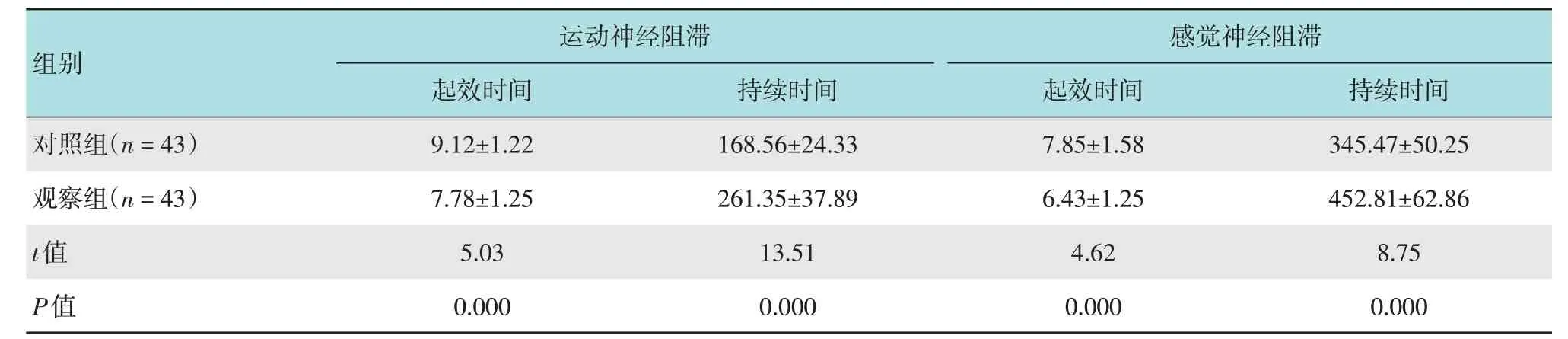
表2 兩組患者運動和感覺阻滯起效時間及持續時間比較(min,±s)Table 2 Comparison of onset time and duration of motor and sensory block between the two groups(min,±s)
2.2 兩組患者麻醉效果比較
兩組患者麻醉優良率比較,差異無統計學意義(P>0.05)。見表3。
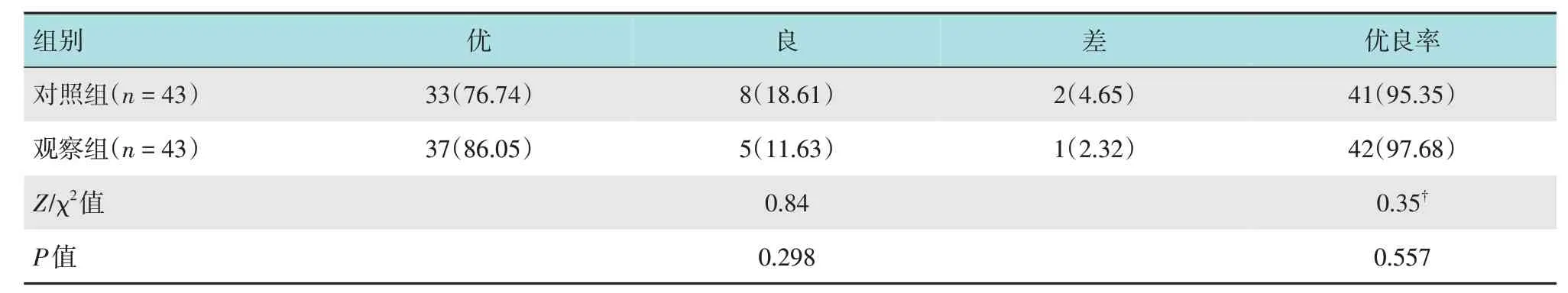
表3 兩組患者麻醉效果比較 例(%)Table 3 Comparison of anesthetic effects between the two groups n(%)
2.3 兩組患者血液流動學變化比較
兩組患者HR和MAP在組間、時間和交互方面比較,差異均有統計學意義(P<0.05);對照組的HR在T0時點與T1時點、T1時點與T3時點比較,差異均有統計學意義(P<0.05),T0時點與T1、T2、T3、T4時點以及T1時點與T3時點的MAP 比較,差異均有統計學意義(P<0.05);觀察組組內各時間點的HR 和MAP比較,差異均無統計學意義(P>0.05);觀察組T1、T2、T3和T4時點的MAP 高于對照組(P<0.05)。見表4。
表4 兩組患者血液流動學變化比較(±s)Table 4 Comparison of hemodynamic changes between the two groups(±s)
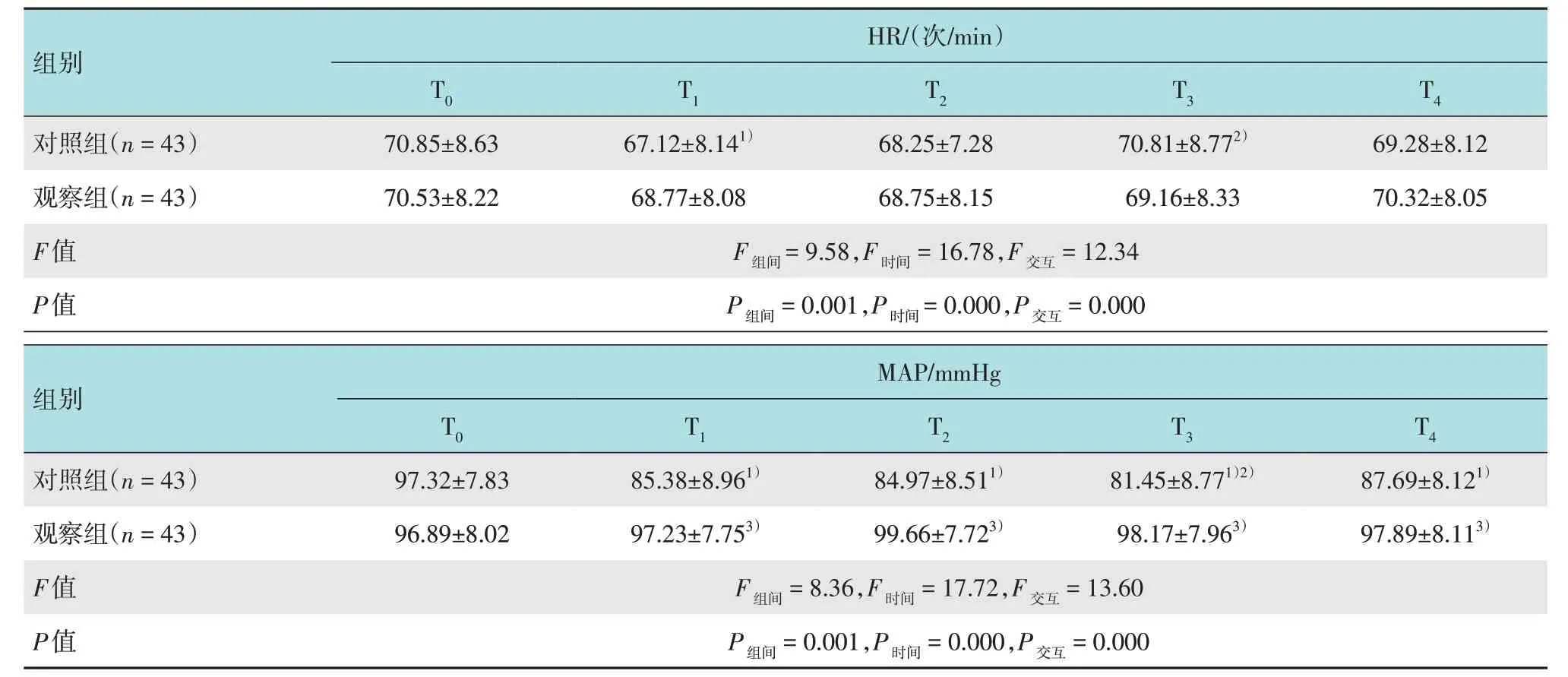
表4 兩組患者血液流動學變化比較(±s)Table 4 Comparison of hemodynamic changes between the two groups(±s)
注:1)與組內T0時點比較,差異有統計學意義(P <0.05);2)與組內T1時點比較,差異有統計學意義(P <0.05);3)與對照組比較,差異有統計學意義(P <0.05)
2.4 兩組患者不良反應發生率比較
觀察組不良反應總發生率較對照組低,差異有統計學意義(P<0.05)。見表5。
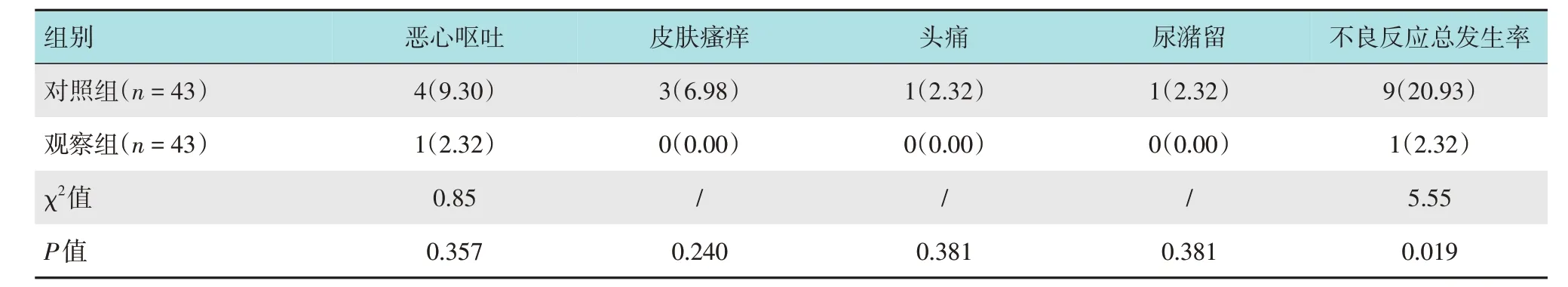
表5 兩組患者不良反應發生率比較 例(%)Table 5 Comparison of adverse reaction rate between the two groups n(%)
3 討論
3.1 膝關節鏡手術治療KOA的麻醉方法
衰老、肥胖、骨內高壓、外傷以及過度勞累等均可引發KOA。現階段,膝關節鏡手術是治療此類患者的重要方法之一,其將病變可視化,易于操作,手術創傷小,安全性高。連續硬膜外麻醉是臨床下肢手術中較為常用的一種麻醉方案,可以為膝關節鏡手術患者提供完善的麻醉和鎮痛,但會影響患者血液循環,同時可引起副交感神經異常興奮,導致患者術中出現HR和血壓波動,不利于手術開展[6-7]。因此,需要找尋更加安全、高效的麻醉方案,保證患者在術中的安全性。
3.2 股神經+坐骨+股外側皮神經阻滯麻醉的優勢
本研究中,觀察組運動和感覺神經阻滯起效時間較對照組短,運動和感覺神經阻滯維持時間較對照組長;觀察組麻醉優良率為97.68%,對照組為95.35%。上述結果表明:股神經+坐骨+股外側皮神經阻滯麻醉起效快,運動和感覺神經阻滯時間長,且麻醉優良率稍高于連續硬膜外麻醉。股神經+坐骨+股外側皮神經阻滯麻醉,是在超聲引導下將局部麻醉藥物精確地注射到目標神經干周圍,可有效阻斷手術區域神經傳導,外周神經阻滯效果佳,且阻滯維持時間長,有利于提高麻醉效果[8-9]。
3.3 股神經+坐骨+股外側皮神經阻滯麻醉對患者血流動力學的影響
本研究中,對照組的HR 在T0時點與T1時點、T1時點與T3時點比較,差異均有統計學意義(P<0.05),MAP 在T0時點與T1、T2、T3和T4時點以及T1時點與T3時點比較,差異均有統計學意義(P<0.05),而觀察組組內各時間點的HR 和MAP 比較,差異均無統計學意義(P>0.05),表明:股神經+坐骨+股外側皮神經阻滯麻醉方式對患者血流動力學的影響較小。在超聲引導下進行注射,能夠清晰地觀察到神經的分布和結構,以及局部麻醉藥物的擴散情況,確保準確注射[10],防止患者因注入過量麻醉藥物發生中毒現象。有研究[11]顯示,在超聲引導下穿刺,不但可以提高穿刺的準確性,還可以減少對外周血的惡性影響,與本研究結果一致。有研究[12]顯示,將腰叢、坐骨神經阻滯聯合應用于全膝關節置換術,其麻醉效果與本研究中的麻醉效果相似,腰叢聯合坐骨神經阻滯對患者的呼吸及血流動力學幾乎無影響。還有研究[13]指出,在股骨干骨折手術中,將股神經-股外側皮神經與喉罩全身麻醉聯合應用,能夠維持患者的血流動力學穩定性,且安全性高。與連續硬膜外麻醉相比,股神經+坐骨+股外側皮神經阻滯麻醉可以更有針對性地對手術范圍內的神經進行阻滯,使患者血流動力學變化減少,麻醉效果較好,術中HR和MAP 平穩,且起效快,操作簡單,保證了手術的順利進行[14-15]。因此,區域阻滯麻醉可有效減少因麻醉導致的并發癥,提高患者生活質量。本研究中,在不良反應總發生率方面,觀察組低于對照組,表明:股神經+坐骨+股外側皮神經阻滯麻醉安全性更高。考慮原因為:硬膜外麻醉影響多個內臟支配神經[16],而股神經+坐骨+股外側皮神經阻滯只對手術范圍產生影響,對盆腔內神經影響較小[17],在手術結束后能夠快速恢復正常,從而降低了不良反應發生率。
綜上所述,將股神經+坐骨+股外側皮神經阻滯應用于膝關節鏡手術中,不僅有良好的麻醉效果,還能縮短麻醉起效時間,同時穩定患者的血流動力學,安全性較高,值得臨床推廣應用。

