經腹部超聲預測胃間質瘤生物危險度的多因素logistic回歸分析
唐秀斌,郭晶晶,錢清富,張秀娟,陳志奎,薛恩生,林禮務
福建醫科大學附屬協和醫院超聲科,福建省超聲醫學研究所,福州 350001
胃腸道間質瘤(gastrointestinal stromal tumor,GIST)是胃腸道最常見的間葉源性腫瘤,以胃間質瘤最為多見,約占60%[1-2]。根據術后復發概率的高低,胃間質瘤生物危險度可分為極低危險度、低危險度、中危險度及高危險度4種。臨床上極低危險度和低危險度的胃間質瘤最為常見,對其可采取手術切除或定期隨訪觀察,而中危險度與高危險度胃間質瘤多采取手術切除或靶向治療。胃腸超聲顯像劑的應用可明顯提高胃腸超聲的臨床診斷價值[3],對胃間質瘤具有較高的診斷準確度[4]。本研究回顧并分析148例胃間質瘤超聲征象與術后生物危險度分級的相關性,探討超聲在預測胃間質瘤危險度中的價值。
1 資料和方法
1.1 研究對象
收集2015年4月—2020年11月在福建醫科大學附屬協和醫院行外科手術的胃腫物患者5 765例,其中胃間質瘤患者148例。所有胃間質瘤患者術前均在我院行超聲檢查,并根據胃腸間質瘤診療指南及患者意愿選擇合適的治療方式。納入標準:① 病灶均起源于胃壁;② 經手術后病理學檢查證實為胃間質瘤;③ 胃腸超聲檢查資料完善;④ 患者均暫未進行靶向治療。排除標準:① 病灶檢查前已經臨床干預;② 病灶無明確的病理學檢查結果。根據2020版胃腸間質瘤診療指南[5]提出的原發性胃腸間質瘤危險度分級標準,將胃腸間質瘤生物危險度分為極低危險度、低危險度、中危險度、高危險度。由于本研究極低危險度胃間質瘤的病例數較少,中危險度胃間質瘤與高危險度胃間質瘤均以外科干預治療為主,且胃間質瘤生物危險度中極低危險度與低危險度、中危險度與高危險度較接近,故分別將其合并為低危險度胃間質瘤組(低危組)與中高危險度胃間質瘤組(中高危組)進行統計學分析。最終納入研究的低危組胃間質瘤70例,男性37例,女性33例,年齡37~80歲,平均年齡(63.1±8.8)歲;中高危組胃間質瘤78例,男性47例,女性31例,年齡35~81歲,平均年齡(58.7±10.4)歲。
1.2 儀器與方法
采用日本Toshiba公司的Aplio 500、日本HITACHI公司的Aloka Prosoundα10等超聲診斷儀。使用6C1、UST-9130等腹部探頭,探頭頻率為2.0~6.0 MHz。患者禁食至少8 h,檢查前囑患者口服胃腸超聲顯像劑500~800 mL,取坐位、平臥位、左側臥位、右側臥位等不同體位對胃部進行系統全面的超聲檢查。觀察并記錄病灶信息:① 位置,賁門部、胃底部、胃體部、胃竇部;② 最大徑,≤2、2~5、5~10、≥10 cm;③ 內部回聲,均勻回聲、不均勻回聲;④ 病灶有無囊性變;⑤ 形態,規則、不規則;⑥ 邊界,清晰、不清晰;⑦ Alder血流分級,0級(病灶內未發現血流信號)、1級(病灶內有少量血流,可見1或2個點狀或細短棒狀血管)、2級(病灶內有中量血流,可見3或4個點狀或1支較長血管,血管長度接近或超過病灶半徑)、3級(病灶內血流豐富,可見5個以上點狀或2支較長血管)。上述檢查由2名具有5年以上胃腸超聲檢查經驗的醫師共同分析每個病灶的超聲征象。
1.3 統計學處理
采用SPSS 20.0統計學軟件,計量資料以表示,行獨立樣本t檢驗;計數資料以n(%)表示,采用χ2檢驗(不符合χ2檢驗要求者,使用Fisher精確概率檢驗法或連續校正法)比較低危與中高危組胃間質瘤位置、最大徑、回聲、邊界、形態、囊性變、血流分級等差異。P<0.05為差異有統計學意義。
2 結 果
2.1 病理學檢查結果
根據術后病理學檢查結果,本研究納入的148例胃間質瘤中,極低危險度17例,低危險度53例,中危險度35例,高危險度43例。
2.2 一般資料分析
如表1所示,胃間質瘤低危組發病年齡高于中高危組;男性患者中高危組胃間質瘤所占比例略高于女性,但差異無統計學意義;中高危組胃間質瘤患者有癥狀者比例略高于低危組,但差異亦無統計學意義。
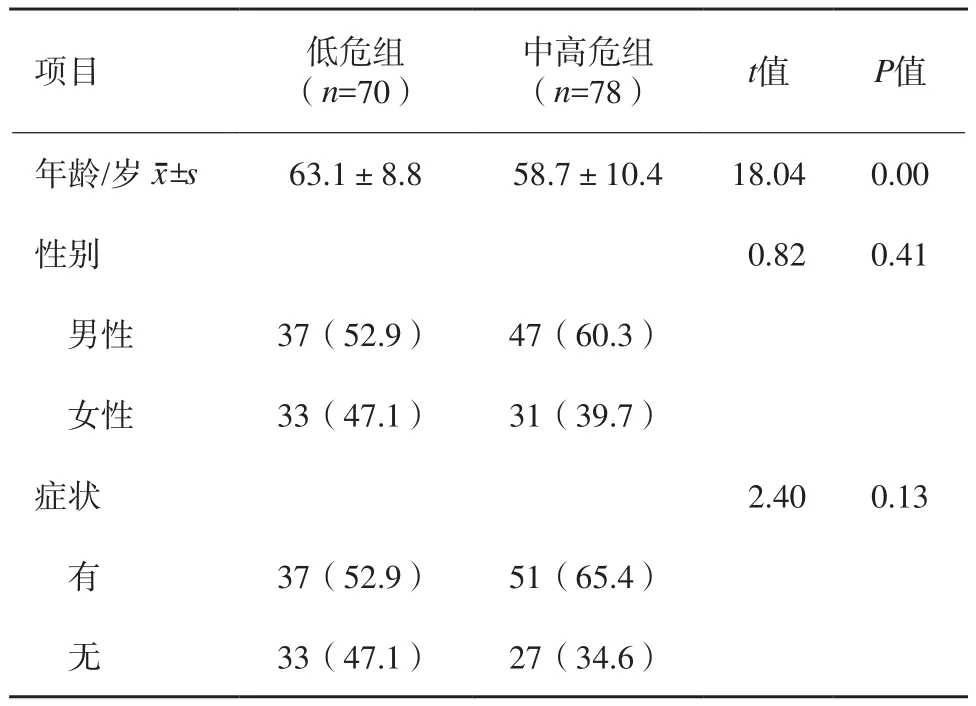
表1 低危組與中高危組胃間質瘤一般資料比較n(%)
2.3 超聲征象分析
低危組與中高危組胃間質瘤的超聲征象比較見表2。低危組胃間質瘤瘤體較小,最大徑2~5 cm,74.3%內部回聲均勻,囊性變少見,94.3%邊界清晰、64.3%形態規則,血流信號稀少,75.7%血流分級為0級(圖1A、B)。中高危組胃間質瘤瘤體較大,65.4%最大徑大于5 cm,內部以不均勻回聲為主,囊性變多見,80.8%邊界較清晰,但形態欠規則,血流信號分布程度差異較大(圖1C、D)。
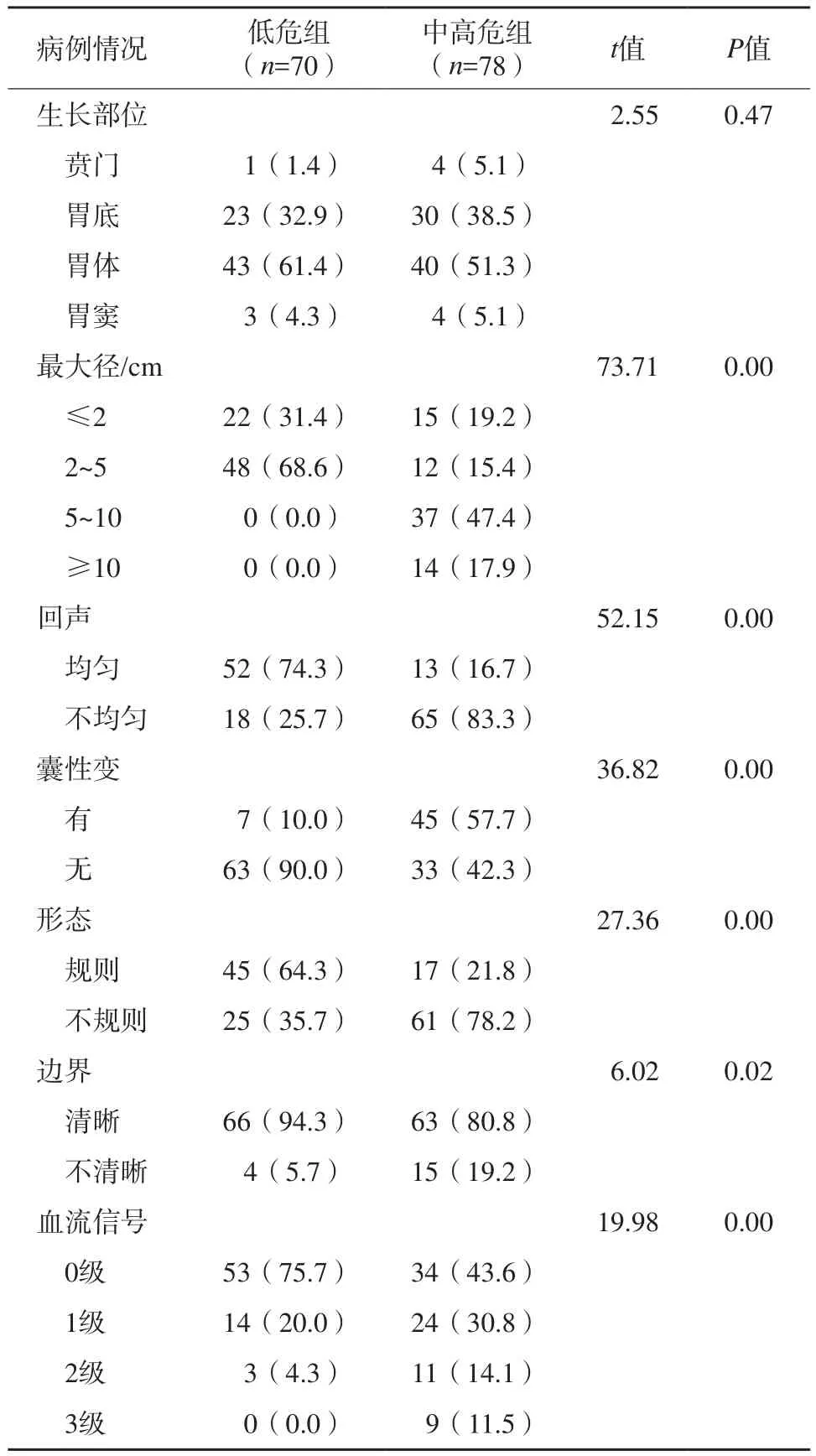
表2 低危與中高危組胃間質瘤超聲征象比較n(%)
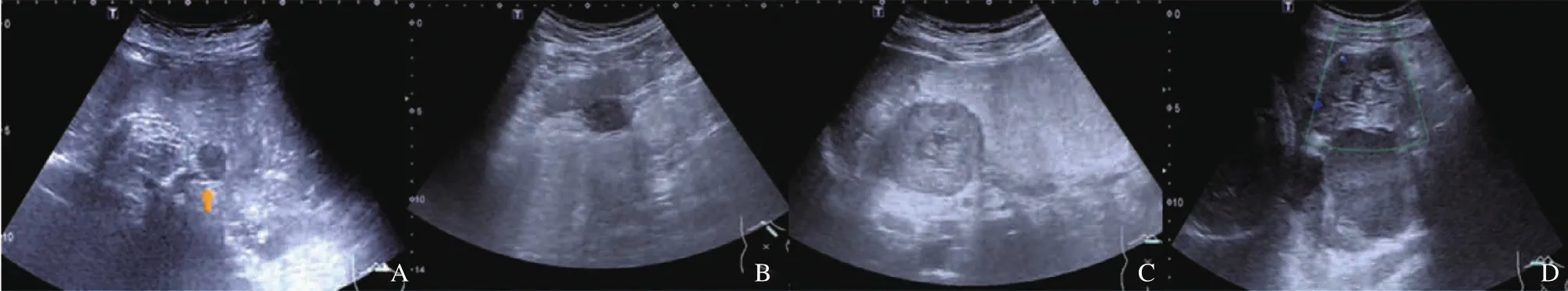
圖1 胃間質瘤超聲圖像
2.4 單因素分析
單因素分析結果顯示,瘤體生長部位、患者發病年齡、性別、有無癥狀對預測中高危胃間質瘤差異均無統計學意義(P>0.05),而瘤體最大徑、內部回聲、囊性變、形態、邊界及血流信號差異均有統計學意義(P<0.001)。瘤體最大徑>5.00 cm、回聲不均勻、囊性變及血流豐富預測中高危胃間質瘤具有中高度可重復性(表3)。
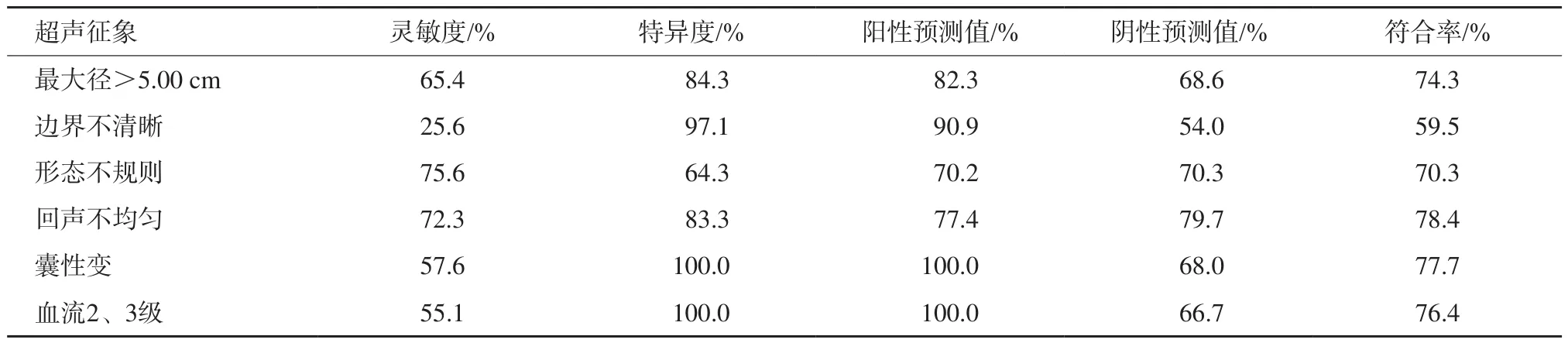
表3 不同超聲征象對中高危險度胃間質瘤預測價值比較
2.5 Logistic回歸分析
對胃間質瘤瘤體最大徑、回聲、囊性變、形態、邊界、血流信號等6個指標進行多因素二元logistic回歸分析,結果顯示,瘤體的最大徑、回聲、形態均為診斷不同危險度胃間質瘤的獨立影響因素(表4)。建立logistic回歸方程:logistic(P)=-3.03+0.30×最大徑+1.34×回聲+0.97×形態。對回歸模型進行似然比檢驗,得出P=0.00,Hosmer-Lemeshow擬合優度觀測值為4.55(P=0.81)。
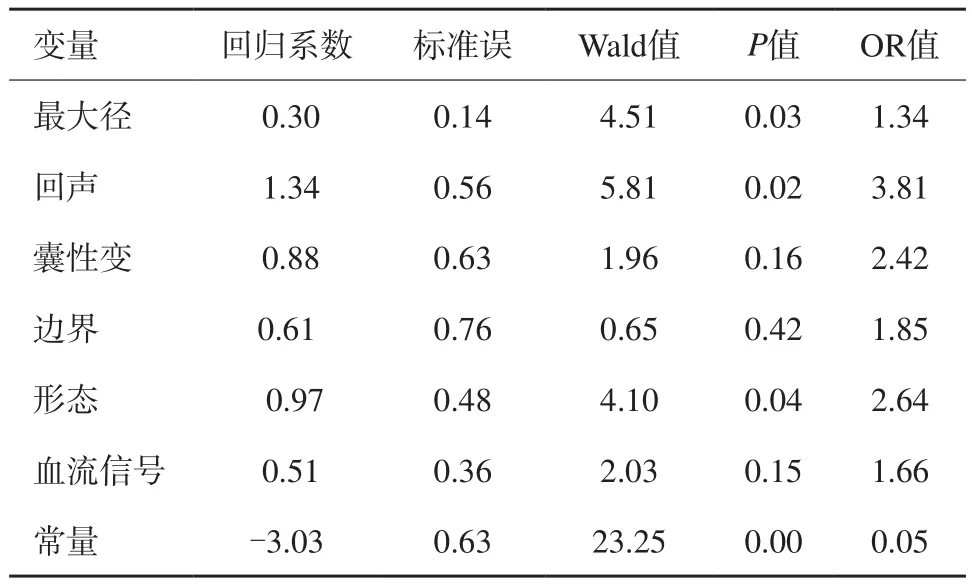
表4 胃間質瘤生物危險度的多因素二元logistic回歸分析
以預測概率P=0.50作為閾值,logistic回歸模型預測不同危險度胃間質瘤的靈敏度、特異度及準確度分別為78.2%、77.1%及77.7%,受試者工作特征(receiver operating characteristic,ROC)曲線的曲線下面積為0.89(圖2)。
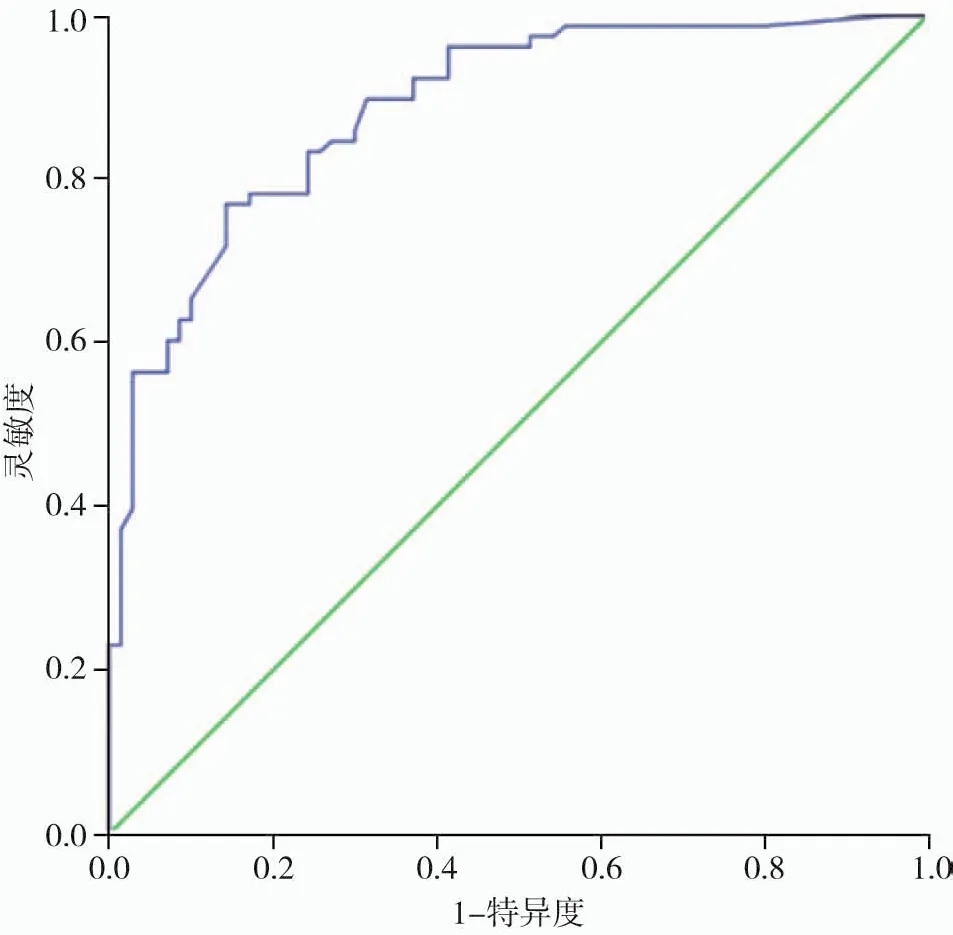
圖2 Logistic回歸模型預測胃間質瘤危險度分級的ROC曲線
3 討 論
胃間質瘤約占胃黏膜下腫瘤的90%,多起源于胃壁固有肌層[2,6],有一定的惡性潛能[7]。胃間質瘤的生物危險度依據瘤體大小、核分裂象及瘤體是否破裂分級,不同危險度胃間質瘤術后復發的概率不同。針對不同患者制訂診療方案,對于改善患者生活質量[8],提高生存率具有重要的臨床意義[2,9]。
胃間質瘤多見于中老年人[10],本研究結果顯示,胃間質瘤低危組的發病年齡高于中高危組,而性別比較差異無統計學意義。胃間質瘤患者的臨床癥狀多較輕且缺乏特異性,中高危組胃間質瘤患者發生癥狀的概率略高于低危組,但差異無統計學意義。
胃間質瘤危險度評估的超聲征象主要有瘤體最大徑、回聲(包括有無囊性變)、形態、邊界及血流信號。瘤體最大徑是胃間質瘤危險度分級的主要指標,瘤體越大,術后復發的危險性越高[11]。不同大小的胃間質瘤,其內部回聲不同,一般而言,體積較小的胃間質瘤多表現為較均勻的低回聲,隨著瘤體增大,內部回聲不均,甚至出現壞死囊性變[12]。低危險度胃間質瘤大多形態較規則,呈圓形、類圓形或橢圓形,而中高危險度組瘤體多呈形態不規則,部分瘤體邊界欠清晰。有研究[13]表明,中高危險度胃間質瘤血流較豐富,本研究顯示低危組胃間質瘤以少血流信號為主,而中高危組胃間質瘤血流信號2、3級所占比例高于低危組。
本研究單因素分析結果顯示,瘤體最大徑、回聲均勻性、囊性變、形態、邊界及血流信號對預測中高危險度胃間質瘤差異均有統計學意義。進一步進行多因素回歸分析結果表明,瘤體最大徑、回聲均勻性、形態3個指標是診斷不同危險度胃間質瘤的獨立影響因素。Logistic回歸模型鑒別不同危險度胃間質瘤的曲線下面積達0.89。在回歸模型中,瘤體形態的OR值為2.64,以瘤體形態不規則預測中高危險度胃間質瘤,具有較高的診斷靈敏度與特異度。
均勻回聲型胃間質瘤體積較小,腫瘤細胞呈柵欄狀排列、緊密、整齊,核分裂象少見,間質無明顯膠原化及壞死液化區,聲學反射界面較單一,大多為低危險度胃間質瘤。不均勻回聲型胃間質瘤腫瘤細胞排列較雜亂,間質膠原纖維化、分布不均,形成點狀、短線狀高回聲,部分瘤體可見出血壞死形成的篩竇樣無回聲區,當壞死囊變區擴大、融合或液化完全時,則可形成囊性無回聲區。瘤體回聲不均勻的聲像特征診斷中高危險度胃間質瘤具有較高的靈敏度、陽性預測值及符合率,logistic回歸顯示回聲不均勻這一指標的OR值為3.81,提示回聲不均勻的胃間質瘤相對于回聲均勻病灶術后評估為中高危險度的概率提高3.81倍。
綜上所述,瘤體最大徑、回聲及形態3個指標是診斷不同危險度胃間質瘤的獨立影響因素。Logistics回歸構建的胃間質瘤危險度分級預測模型的診斷效能高,具有臨床應用價值。

