飲食護理對急性闌尾炎患者術后腸道功能恢復的效果分析
顏 艷
(曲阜市人民醫院,山東曲阜 273100)
闌尾炎為近年臨床胃腸疾病中發病率較高的一種。數據顯示,發達地區每10 萬人就有90 ~100 人患病,非洲、美國、韓國發病率分別為1.8%、7%、16%,男性青壯年為高發人群[1]。急性闌尾炎發病時主要表現為右下腹轉移性疼痛,隨病變發展,疼痛部位逐步穩定,臨床多見麥氏點壓痛[2]。目前認為急性闌尾炎發病主要與胃腸疾病、細菌感染、闌尾腔梗阻等有關,此外,錯誤飲食也會造成腸蠕動障礙,誘發急性闌尾炎和影響病情恢復[3]。現臨床治療主要采用手術切除闌尾,腹腔鏡手術有術后恢復快、創傷性小、易于操作等優勢。但臨床實踐發現,大部分患者不了解闌尾炎病變,缺乏此方面知識,認為急性闌尾炎手術為小手術,術后對飲食調節缺乏重視,造成其術后胃腸功能恢復速度慢等狀況[4]。常規護理中,飲食護理主張禁食至肛門排氣再經口進食,此做法的合理性逐步遭到了質疑。飲食護理倡導不僅需確保圍術期機體營養需求,而且要降低對術后胃腸道功能恢復的影響。近年來,我院已嘗試在常規護理的基礎上,聯用飲食護理方案進行干預,效果理想。
1 資料及方法
1.1 一般資料
選 取2022 年1 月 至2023 年3 月 收 治 的80 例急性闌尾炎患者作為研究對象,用隨機數字表法將其分對照組和觀察組,各40 例。對照組:闌尾類型為12 例膿腫、15 例壞疽、13 例穿孔;年齡21 ~69 歲,平均(45.38±1.69)歲;術中出血量10.36 ~18.00 mL,平均(15.06±1.35)mL;手術時間49.65 ~58.54 min,平均(53.16±1.69)min;女性19 例、男性21 例。觀察組:闌尾類型為13 例膿腫、14 例壞疽、13 例穿孔;年齡22 ~68 歲,平均(45.56±1.71)歲;術中出血量10.58 ~18.74 mL,平均(15.01±1.32)mL;手術時間49.71 ~58.98 min,平均(53.89±1.62)min;女性18 例、男性22 例。2 組患者基本資料比較無明顯差異(P>0.05)。本研究方案經醫院倫理委員會批準后實施。
1.2 納入與排除標準
(1)入選標準。①各患者均滿足《成人非創傷性急腹癥早期鎮痛專家共識》[4]中急性闌尾炎判定標準;②均滿足麻醉、手術治療指征;③病歷完整;④均了解手術利弊,并簽字確認。
(2)排除標準。①智力障礙、發育遲緩者;②其他器質性病變者;③神經性疾病者;④已發生局部炎癥包裹或局部膿腫者;⑤開腹手術史者或中轉開腹者;⑥近期使用影響胃腸動力藥物者。
1.3 方法
1.3.1 對照組護理
對照組接受常規護理,指導患者用藥,密切監測體征指標,叮囑注意事項。術后麻醉消失前,適當按摩其踝關節、膝關節。叮囑其術后3 d 勿下床活動,避免碰撞到傷口,并根據其病情指導其功能鍛煉。術前4 h 禁飲、術前12 h 禁食,術后肛門排氣后或術后禁食8 h 再進食低流質類食物,逐步過渡到正常飲食。對照組持續護理至出院。
1.3.2 觀察組護理
觀察組在常規護理的基礎上再接受飲食護理,持續護理至出院,飲食護理內容包括以下方面。
(1)術前飲食宣教。責任護士、主治醫師、科室主任等共同商討制定護理流程,用統一標準培訓科室各護士,包含飲食結構、飲食時間、飲食重要性等,確保各護士掌握飲食護理內容和要點,再參與臨床護理。術前由責任護士向患者宣教飲食結構、飲食時間、飲食重要性等,用多媒體、展板、卡片等方式協助講解,讓其更易接受,察覺、緩解其負性情緒,并和患者家屬取得聯系,讓其共同督促患者圍術期正確進食。
(2)術前營養評估。術前需全面篩查各患者營養狀況,用營養風險評分(Nutrition Risk Screening,NRS)[5]進行判定,出現以下任意一項則提示嚴重營養不良:血清白蛋白<30 g·L-1、NRS 評分>5 分、6 月內體重降低>10%、BMI 指數<18.5 kg·m-2。針對嚴重營養不良者,需給予腸內營養,避免長時間禁飲、禁食接受手術治療發生休克、虛脫等癥狀。
(3)術前禁食管理。術前6 h 可食用易消化的食物,如面包、牛奶等,但需禁固體食物;術前2 h 禁水,按照實際需求服用清流質食物,如無渣果汁、麥芽糊精、碳水化合物等,飲用量<400 mL。
(4)術后早期進食。術后當日可飲用少量水,術后6 h 服用流質食物,選擇低脂、易消化類、低糖、高蛋白、高維生素類食物,如米湯、魚湯等;適應后可過渡至半流食,如面條、粥等,遵循循序漸進、少食多餐的原則,從細逐步過渡到粗、普食;主要進食低脂、高纖維、新鮮水果等食物,肛門未排氣前禁食產氣類食物,如含糖類、豆漿、牛奶等食物;禁高膽固醇、刺激、辛辣、生冷、炸、煎等食物,如術后發生不適癥狀(惡心嘔吐、腹脹、腹痛等),及時聯系醫生進行處理。
1.4 觀察指標及評價標準
(1)術后腸道功能恢復狀況。記錄首次排便時間、肛門排氣時間、腸鳴音恢復時間、首次下床活動時間和住院時間。
(2)營養狀況。采集其護理前、護理后靜脈血液3 mL,用全自動生化分析儀測得總白蛋白、血漿白蛋白(ALB)、血紅蛋白(Hb)。
(3)并發癥發生率。記錄腸粘連、腹腔出血、腹腔積液、傷口感染等發生例數。
(4)護理滿意度。用自制護理滿意度問卷進行調查,設非常滿意、滿意、不滿意3 個選項,患者自行選擇一項。
1.5 統計學方法
采用SPSS 22.0 統計學軟件進行數據分析,計量資料用均數±標準差(—x±s)表示,兩組間比較采用t檢驗;計數資料用率表示,組間比較采用χ2檢驗,以P<0.05 為差異有統計學意義。
2 結果與分析
2.1 兩組術后胃腸功能恢復狀況比較
觀察組首次排便時間、肛門排氣時間、腸鳴音恢復時間、首次下床活動時間、住院時間短于對照組(P<0.05),見表1。
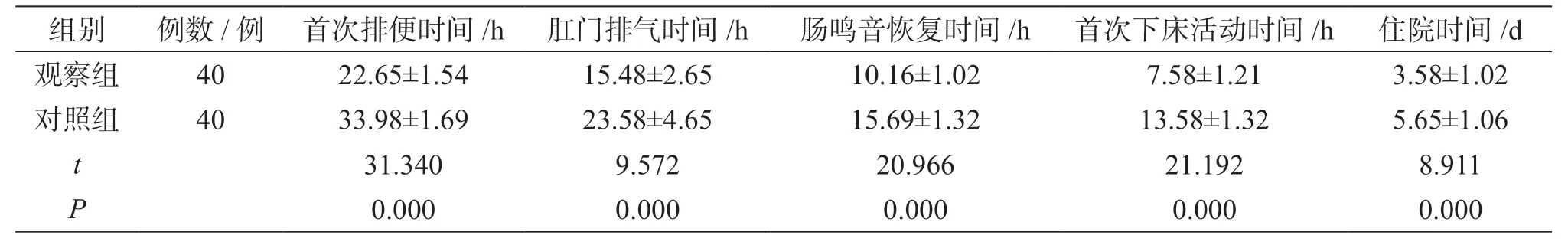
表1 兩組術后胃腸功能恢復狀況比較
2.2 兩組營養狀況比較
觀察組護理后總白蛋白、ALB、Hb 高于對照組(P<0.05),見表2。
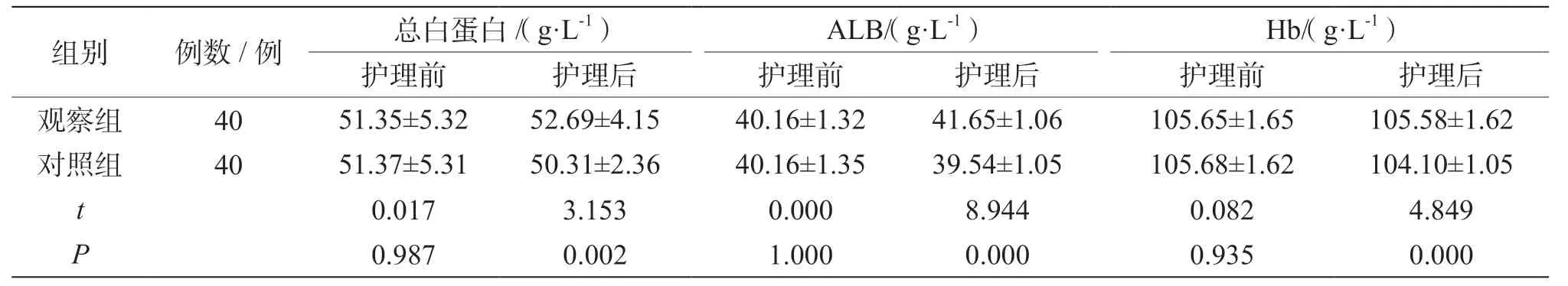
表2 兩組營養狀況比較
2.3 兩組并發癥發生率比較
觀察組并發癥發生率為5.00%,低于對照組的32.50%(P<0.05),見表3。

表3 兩組并發癥發生率比較[n(%)]
2.4 兩組護理滿意度比較
觀察組護理滿意度為92.50%,高于對照組的72.50%(P<0.05),見表4。

表4 兩組護理滿意度比較[n(%)]
3 結論與討論
目前,臨床評估急性闌尾炎術后腸道功能恢復的主要標志為腸鳴音的出現和肛門排氣,雖然暫不明確具體恢復機制,但可確定機體在禁食狀況下,小腸、胃的蠕動速度減慢,且收縮波不具有規律性。反之,人體進食后,小腸、胃的蠕動為頻率性,且收縮波規律。葉寧等[6]報告稱,術后早期進食流質飲食具有必要性和安全性,對術后胃腸功能恢復有促進效果。何永琴等[7]報告稱,進食后,可提升機體肛門排氣和早期飲食的耐受性,且食物也對恢復胃腸動力有促進效果,并預防發生潴留等狀況。杜娟等[8]分析了78 例甲狀腺手術患者后,發現經心理護理、飲食護理后,患者恢復速度和恢復質量均更理想。而有關急性闌尾炎手術患者的飲食護理,現很少見到此方面報告。本研究顯示,觀察組胃腸功能恢復速度更快(P<0.05),提示飲食護理能促進急性闌尾炎患者術后胃腸功能恢復速度,此點與杜娟等[8]的研究結果有一定相似性。分析原因為,闌尾炎患者接受手術治療后出現的饑餓感會加大術后痛苦度,易發生心悸、心慌等狀況,不利于術后恢復。常規護理對患者術后乏力、焦慮、饑餓、口渴等缺乏重視,在臨床的實用性逐步降低。此次聯用的飲食護理中,術后早期階段恢復患者飲食,及時補充能量和飲食,確保機體水電解質穩定。同時,術后經口進食,還對胃腸功能恢復有促進效果,縮短排便、排氣時間。經干預后,患者活動時間提早,反之又可促進胃腸功能恢復,加快整體恢復進度。本研究還顯示,觀察組營養指標高于對照組(P<0.05),其原因為飲食護理中在護理前重視評估患者營養狀態,針對營養不良者給予腸內營養干預,避免因手術治療降低機體營養狀況,同時術后及時恢復飲食,防止長時間禁食影響機體營養需求。另外,觀察組并發癥發生率更低(P<0.05),提示飲食護理在防控并發癥方面也有積極意義。其原因為,合理攝入飲食能刺激消化系統激素,適當分泌消化液能加快消化系統循環,改善機體生理代謝和血流恢復,進而促進病情恢復,降低并發癥發生率。
綜上,急性闌尾炎患者術后接受飲食護理,可促進其術后腸道功能恢復,改善機體營養狀況,更好地防控并發癥,且對醫患關系良好發展有積極意義。

