老年人消化道早癌和癌前病變的內鏡治療進展
季大年,張學云,鄭松柏
1. 復旦大學附屬華東醫院消化內鏡室; 2. 復旦大學附屬華東醫院消化內科,上海 200040
隨著全球人口老齡化日益加劇,消化道惡性腫瘤(主要包括食管癌、胃癌及結直腸癌)的發生率隨增齡而呈逐年上升趨勢。近期世界癌癥統計顯示: 全球60歲及以上的老年人群中消化道惡性腫瘤的新發病例占所有癌癥新發總例數的22.2%,死亡病例占24.2%,在國內,消化道惡性腫瘤在老年人群中的新發病例及死亡病例分別占34.7%、 34.3%[1]。早期與晚期消化道腫瘤的預后差異較大,中晚期食管癌、胃癌及結直腸癌5年生存率分別為10%~30%、 20%~40%、 50%~60%[2],而消化道早癌的5年生存率均在90%以上。
近年隨著消化內鏡技術的發展,消化道早癌及癌前病變(precancerous lesions)的檢出率逐步提高,為患者提供新的治療選擇。目前主要的內鏡治療方式有內鏡下黏膜切除術(endoscopic mucosal resection, EMR)和內鏡下黏膜下層剝離術(endoscopic submucosal dissection, ESD),兩者相較于傳統手術均具有手術創面小、時間短、術后并發癥少等優勢。老年人多伴有生理功能降低,抗應激能力減退,多病共存等情況,內鏡治療使得老年消化道早癌及癌前病變患者獲益,減輕其疾病精神壓力負擔,提高生存質量。本文針對老年食管、胃及結直腸早癌及癌前病變的內鏡治療現狀進行綜述。
1 老年早期食管癌、表淺食管癌及癌前病變的內鏡治療
早期食管癌指局限于食管黏膜層內、不伴有區域淋巴結轉移的食管惡性腫瘤,表淺食管癌是指局限于食管黏膜或黏膜下層,伴或不伴淋巴結轉移的食管惡性 腫瘤,食管癌前病變則主要包括食管上皮內瘤變(intraepithelial neoplasia, IN)和Barrett食管相關異型增生(dysplasia)。國內相關共識[3]指出,早期食管癌及癌前病變內鏡下治療的絕對適應證為M1、 M2期食管癌(病灶局限于上皮層或黏膜固有層)、食管黏膜高級別上皮內瘤變(high grade intraepithelial neoplasia, HGIN)。相對適應證為M3期、 SM1期癌(病灶浸潤至黏膜肌層或黏膜下<200 μm)且無淋巴結轉移;病變周徑>3/4食管周徑。
目前臨床工作中內鏡下治療表淺食管癌及癌前病變的方式主要有EMR, ESD,射頻消融術(radiofrequency ablation, RFA)等。其中, EMR是最早應用于治療表淺食管癌及癌前病變的內鏡治療方法。Hason等關于EMR治療早期食管鱗癌的前瞻性研究發現:經EMR治療后,早期食管鱗癌1年完全緩解率為94.2%, 5年完全緩解率為88.4%[4]。根據歐洲胃腸內鏡診療指南[5]推薦:食管早癌病變長徑≤10mm,可考慮應用EMR。而ESD有著比EMR更高的整塊切除率,故ESD成為治療表淺食管癌及癌前病變的首選治療方式。近期一項納入22項ESD與EMR治療早期食管癌對比研究的相關Meta分析顯示:相較于EMR, ESD整塊切除率(OR=9.74, 95% CI: 4.83~19.62;P<0.001)及治愈性切除率(OR=4.77, 95% CI: 2.32~9.79;P<0.001)較高,且局部復發率較EMR低(OR=0.10, 95% CI: 0.06~0.15;P<0.001)[6]。且Berger等研究提示:ESD治療食管早期鱗癌復發率僅為2.9%, 5年生存率為95.2%,治療效果可觀[7]。
ESD在老年表淺食管癌及癌前病變患者的治療中安全性及有效性尚無統一定論,近期一項關于老年早期食管癌治療的回顧性研究發現:老年患者與中青年患者相比,早期食管鱗癌整塊切除率、治愈性切除率、術后并發癥發生率均無明顯差異[8]。Qi等研究發現經ESD治療的老年患者5年生存率高達96.6%[9]。上述研究表明ESD在老年早期食管癌患者中同樣適用。
近年來RFA在Barrett食管相關異型增生治療中獲得認可, AGA共識[10]推薦, Barrett食管合并輕度異型增生(low grade dysplasia, LGD)時, RFA可作為首選治療方式,而合并重度異型增生(high grade dysplasia, HGD)時,推薦使用內鏡下切除聯合RFA進行治療。Van等回顧性隊列研究[11]發現:經EMR聯合RFA治療, Barrett食管完全根除率為94%,復發率僅有3%。Frei等研究關于涉及中老年(66±9)歲Barrett食管伴異型增生的內鏡治療研究顯示,內鏡下治療完全根除率為97%,后續41月隨訪后僅11%復發[12]。可見老年Barrett食管合并異型增生患者亦可在內鏡治療中獲益,治療效果及安全性可觀。
2 老年早期胃癌及癌前病變的治療
早期胃癌指病灶局限于黏膜層或黏膜下層,伴或不伴有淋巴結轉移的胃惡性腫瘤。慢性萎縮性胃炎(chronic atrophic gastritis, CAG)、腸上皮化生(intestinal Metaplasia, IM)、胃黏膜IN為主要胃癌前病變。因EMR較難實現病灶的完整清除,目前國內外對于早期胃癌及癌前病變的內鏡下治療方式推薦采用ESD。依據日本早期胃癌治療指南[13]推薦:EMR, ESD治療適應證見下圖1。
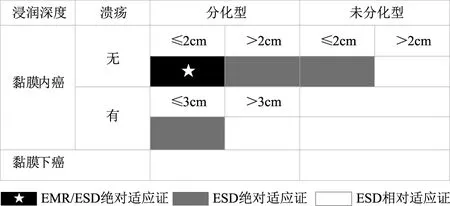
圖1 早期胃癌EMR, ESD適應證
ESD在治療早期胃癌及癌前病變時,相較于EMR及傳統手術,在有效性及安全性方面更具有一定優勢。一項關于ESD與EMR診治早期胃癌Meta分析顯示, ESD整塊切除率(OR=9.00, 95%CI: 6.66~12.17;P<0.001)、治愈性切除率(OR=2.92; 95%CI: 1.85~4.61;P<0.001)均比EMR高[14]。Abdelfatah等Meta分析發現行早期胃癌ESD的5年生存率為96.0%,而手術組則為96.4%(OR=0.96, 95%CI: 0.74~1.25,P=0.78)[15]。亦有部分研究報道胃ESD術后出血率約為4.4~5.8%,穿孔率約為2.3%~3.4%[16-17],異時癌的發生率約9%[18]。上述研究表明ESD在早期胃癌的治療中逐步占據主導地位, ESD與傳統手術治療效果相當,且安全性較高。MiyaharaI等關于老年早期胃癌治療的回顧性研究發現,經ESD治療的老年早期胃癌患者,術后5年生存率為81.5%,而傳統手術后5年生存率為79.7%,在6年的觀察時間里, ESD組無胃癌復發患者,而經傳統手術治療的患者有3例復發, ESD術后并發癥總發生率為6.8%,其中出血率為5.2%,穿孔率為1.4%[19]。表明老年患者行ESD療效與外科手術相當,老年患者亦可從ESD中獲益。
一項涉及17項關于老年與中青年早期胃癌ESD治療比較的Meta分析顯示:老年患者和中青年患者的整塊切除率(OR=0.92, 95%CI: 0.68~1.26,P=0.62),術后穿孔率(OR=1.22, 95%CI: 0.99~1.52,P=0.06),術后出血率(OR=1.07, 95%CI: 0.87~1.32,P=0.52)均無明顯統計學差異[20]。此外,多項研究提示高齡(>80歲)早期胃癌患者行ESD仍具有較高的安全性及有效性[21-22]。目前關于胃黏膜低級別上皮內瘤變(low grade intraepithelial neoplasia, LGIN)的治療2019年歐洲指南[23]推薦,邊界清晰的患者,應考慮內鏡下切除,并定期規律隨訪。除了內鏡下切除治療外,國內有關胃黏膜LGIN的治療研究發現:針對長徑<20 mm,邊界不清的LGIN, RFA的治療安全性及有效性均高于ESD,且術后并發癥發生率低[24]。而對于胃黏膜HGIN患者,英國胃腸學會共識[25]指出,伴有HGIN患者需行內鏡下切除治療。
3 老年早期結直腸癌及癌前病變的治療
早期結直腸癌指病灶局限于黏膜層或黏膜下層,伴或不伴淋巴結轉移的結直腸惡性腫瘤。結直腸癌前病變主要有腺瘤性息肉、鋸齒狀息肉及息肉病。結直腸早癌及癌前病變的內鏡治療主要適應證為:結直腸腺瘤、鋸齒狀息肉、 HGIN、黏膜內癌或黏膜下淺浸潤癌,潰瘍性結腸炎(ulcerative colitis, UC)伴單發腫瘤等[26]。
對于上述病變的主要內鏡下切除治療方式有內鏡下息肉切除術(Polypectomy)、 EMR、 ESD 3種,其治療主要依據病灶大小、形態、生物學行為等進行選擇。國內共識[27]推薦:長徑<5 mm的病變,可行圈套器切除或活檢鉗鉗除;長徑 6~9 mm的病變,推薦使用冷圈套器切除,也可考慮行EMR;長徑>10 mm 隆起型病變,根據蒂部特征選用恰當的圈套器切除;一次性可完全切除的平坦型病灶推薦使用 EMR 治療。EMR切除的病變長徑一般≤20 mm;長徑>20 mm抬舉征陰性的病變以及>10 mm的EMR殘留或治療后復發病變,推薦使用ESD。此外,結直腸HGIN的治療方式目前首選ESD,術后病理評估后,如垂直切緣陽性,表明存在淋巴轉移風險,需考慮進一步手術治療[28]。由于EMR存在病灶越大,整塊切除率越低的缺點,隨著ESD在腸道手術中的逐步開展,彌補了這一EMR治療的局限性。一項涉及18項相關研究的Meta分析發現:與EMR相比, ESD 整塊切除率高(OR=0.16, 95%CI: 0.09~0.27,P<0.001),根治切除率高(OR=0.32, 95%CI: 0.11~0.90,P=0.030),復發率低(OR=6.15, 95%CI: 3.42~11.06,P<0.001),術中出血率無統計學差異(OR=0.67, 95%CI: 0.43~1.05,P=0.080),而術中穿孔率較高(OR=0.22, 95%CI: 0.10~0.47,P<0.001)[29]。多項國內外老年結直腸早癌及癌前病變的研究顯示,老年組與中青年組相比,手術時間、整塊切除率、治愈性切除率、術后出血率及穿孔率均無明顯差異[30-31]。一項日本關于高齡(>80歲)結直腸早癌患者行ESD治療的研究指出,與早期胃癌相似,高齡結直腸早癌患者行ESD術仍安全有效[32]。
綜上所述,內鏡下微創治療是國內外公認的安全有效、首選的消化道早癌及癌前病變的治療方式,雖沒有專門針對老年人消化道早癌及癌前病變的內鏡治療指南或共識,但已有不少對照研究表明,對老年病人亦是如此[8,9,19,20,30,31],但這些研究主要關注的是手術本身的近期效果和并發癥,缺乏對圍手術期并發癥(如感染、譫妄等)和遠期獲益的觀察和比較。由于老年尤其是高齡老人,共病多、重要臟器功能衰退、預期壽命有限,對全身麻醉的耐受性差,圍手術期并發癥發生率高。因此,對老年人消化道早癌及癌前病變的內鏡治療也要遵循老年病人診療的有關原則[33],進行認真的術前綜合評估,仔細權衡利弊,加強圍手術期管理,使老年消化道早癌及癌前病變患者真正獲益。

