門診慢性病管理的方向
■文/陳福華 鄔思陽
門診慢性病管理的方向
■文/陳福華 鄔思陽
我國慢性病管理現狀
目前我國政府舉辦的醫療保險采用的主要是“板塊式”設計,即門診費用由參保人員的個人賬戶支出,住院費用由統籌基金支出,個人賬戶與統籌基金在制度上互不擠占,門診和住院分成兩個板塊,相互獨立。在“板塊式”醫療保險制度實施過程中,一些慢性病患者需要在門診長期用藥診療,若只有個人賬戶支付,則個人醫療負擔過重,若納入住院范圍,又造成了統籌基金的浪費,患者個人也極不方便。為減輕這些參保人員個人付費壓力,醫療保險管理部門制定了由統籌基金支付部分門診慢性病種費用的政策,即選取部分高發性且支付費用較多、或雖不高發但同樣存在個人支付壓力較大的門診慢性病種,作為特殊慢性病;參保人員患特殊慢性病種所發生的一定額度的門診費用由統籌基金支付。這一做法融合了門診板塊和住院板塊的優點,受到了參保人員的歡迎。
目前大多數醫保經辦機構在特殊慢性病的門診費用支付上執行的是按特殊慢性病種定額管理控制的做法,即對每個或每種類別的慢性病種設定了年度報銷額度,如高血壓病、糖尿病每年報銷5000元,心臟病、腦血管病每年報銷3500元,等等,超過定額費用,不再納入統籌基金報銷,由個人賬戶支付或采取其他途徑解決。隨著藥品價格和醫療費用的不斷上漲,以及特殊慢性病人的不斷增加,統籌基金支付門診特殊慢性病費用的壓力不斷加大。
為了緩解費用支付壓力,一些經辦機構在實行門診特殊慢性病(以下稱門特病)定額控制的基礎上,參照住院費用總額控制、定額結算的辦法,實行雙重定額結算。即門特病人按照政策設定的額度與醫院結算,超過額度的由個人賬戶支付或其他途徑解決,醫保經辦機構則對醫院所有門特病種按人頭實行統一的總額控制、定額結算,執行統一的結算標準,以實現以收定支的控費目的。如醫保經辦機構計算出所有門特病人在某家醫院發生的門診平均費用,考慮統籌基金的承受能力,經與醫院協商并簽訂協議后按商定的平均門特費用乘以人頭(病種)數進行結算。這種做法實則將控費的責任落實到了醫院身上,由醫院自行調節門特病人的實際費用。其好處在于減輕了醫保經辦機構的支付壓力,有多少錢辦多少事,而不是完全按照政策設定的每個病種的付費標準和實際發生金額付費,體現了以收定支的醫保原則,可以真正實現統籌基金的收支平衡。對于醫院而言,主動介入費用的管控,而不是任由參保人員在政策范圍內“自由點單、額度用完”,有利于強化醫院的費用控制意識和行為,避免醫療資源的浪費。不足之處在于醫院對費用管控的自由裁量權加大,易不同程度地造成部分參保人員就醫權益的損害。如有的定點醫院會根據醫保經辦機構的總額控費要求,對門特病人實行藥費的控制;有的則簡單粗暴地確定一個年度費用限額,超過限額的就不再開藥;有的強行將患者一直使用的高價藥變為低價藥;有的減少開藥量,等等。所有這些措施,都會讓人認為是醫院追逐更高利潤,不顧患者的健康和實際需求,易激化醫患矛盾。
基于我國現實的討論與建議
為了做好門特病種費用管理,在確保醫療保險統籌基金收支平衡的前提下,醫院按照醫保經辦機構的結算方式采取適當的措施予以控費,無可厚非。但與此同時,醫院必須在不損害門特病人權益的基礎上實行控費。結合實際情況,筆者提出以下幾點建議:
醫保控費對象應是過度醫療的費用,而不應是合理治療的費用。當前醫患之間的主要矛盾是過度醫療。而過度醫療的始作甬者無疑在于醫院,在于開處方的醫生。藥品使用方面,過度醫療主要表現在:用價格高的藥而不用性價比高的藥(在部分醫生的誘導下,很多患者認為貴藥就等于好藥)、用藥量大于實際病情所需量、過早使用本病種后期用藥、過多使用療效不明確的輔助藥,等等。在診療及醫用耗材方面,則是過度使用貴重檢測儀器,重復檢查,醫用耗材濫用,等等。實行門特病種費用總額控制后,扼制過度醫療行為值得肯定和贊許,但不能走向另一個極端,將正當、合理的治療變成降低治療的質量,甚至推諉病人的基本醫療需求;或是損害門特病種管理的公正性、公平性,實行特權化管理、差異化管理,通過降低非特權門特病人的醫療需求來滿足部分特權人員的更高醫療需求,以達到平衡預算的目的。對此,作為醫院的內控部門或外部的有關醫療監督部門應負起責任,加大督查力度,保證醫療服務的公平性。
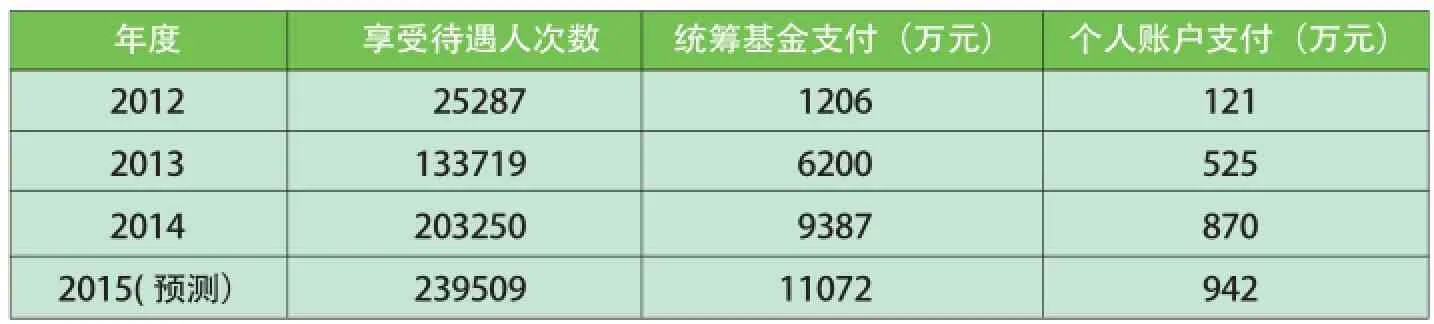
江西省某統籌區慢病門診費用歷年支出情況表

要從患者的角度來控費。控費的目的是為了把有限的醫保基金用在刀刃上,避免浪費,這也是為了患者的健康,所以要從考慮患者健康的角度來控費。如有的醫院采用以下方法控費:根據門特病人的數量和病種數量,每年選取3—5個病種的病人進行集中式的專家會診;每個病種的2—3個專家,通過對每個患者的會診,確定其用什么藥、用多大的量,并將診斷和用藥方案輸入電腦;即日起,經會診的病人開藥時,嚴格按用藥方案執行,若病人感覺病情有異常的,可向醫生提出,再會診,更改用藥方案;用藥方案必須充分考慮患者病情,使用符合病情的藥,使用性價比高的藥,杜絕大處方,杜絕“吃不好也吃不壞”的輔助藥。筆者認為,這種控費措施,結合了患者的感受和控費的目標,保障了門特患者基本醫療的目的,有其可取和借鑒之處。
充分發揮醫生醫療控費主體的作用。目前,醫院和醫生經常講一個觀點是:由于現在信息傳播的速度、深度、廣度,病人會主動要求醫生開新藥、貴藥,醫生不開則會引起或加重醫患矛盾,所以醫生無法發揮控費作用。現實中,這種情況確實存在。但這不能否定醫生的控費職責。醫生應該,也必須主導病人的醫療。用什么藥、用多少量,采用什么治療技術,用什么耗材,都是醫生決定的。醫生應該就患者的具體情況,拿出切實可行的治療方案,并與患者說清楚為什么是這個治療方案,而不是患者提出的方案。只要從病人的健康本身出發,提出經濟、適度、有效的治療方案,患者不可能強行去花“冤枉錢”。同時也必須承認,由于醫生既要治病,又要考慮醫院創收,還要考慮醫保控費,有的還要考慮自己的提成或績效,處于矛盾的焦點,也是醫保、醫政、醫院管理的重點,工作難度不言而喻。
適當放松門特病每次開藥量。目前,江西省門急診開藥量一般為3天,門診一般不超過7天,門特病一般為15天,門特病特殊情況可以放寬到1個月之內。從患者的反映看,每次開藥排隊及路途時間需要半天,掛號費用4元,即使半個月開一次藥,一年也需要耗費12天的時間用于趕路或排隊,支付掛號費用96元。若能一個季度開一次藥,費用可以節約80元,時間可以節約10天,而且減少了醫院的人流量,減輕了醫生的工作量。這種意見對病情和用藥均較為穩定的門特病人運用,有采納的必要。■
作者單位:江西省社會保險管理中心

