核磁共振與超聲融合成像引導下前列腺靶向穿刺對Gleason評分≥7分前列腺癌檢出的臨床意義
張 帆 左 強 黃 毅* 盧 劍 馬潞林 陸 敏 蔣 潔
1. 北京大學第三醫院泌尿外科(北京 100191); 2. 北京大學醫學部病理學系; 3. 北京大學第三醫院超聲科
前列腺癌是老年男性最常見的惡性腫瘤之一,近年來在我國的發病率呈現顯著增長的趨勢[1]。Gleason評分是目前應用范圍最廣的前列腺腫瘤分級系統,與前列腺腫瘤的生物侵襲性密切相關,對于指導制定治療方案和判斷預后具有重要意義。Gleason評分≤6分的前列腺癌患者通常為無意義前列腺癌(insignificant prostate cancer),可采用動態監測等治療方法,遠期腫瘤學預后良好;而Gleason評分≥7分者為侵襲性前列腺癌,臨床進展迅速,通常需要施行前列腺根治性切除術、放射治療等更為積極的初始治療[2]。所以,在臨床工作中如何增加Gleason評分≥7分前列腺癌的檢出率是前列腺癌診斷領域的熱點問題。
多參數核磁共振顯像(multi-parametic magnetic resonance imaging, mpMRI)是目前對于前列腺癌病灶診斷準確性最高的影像學方法之一[3]。核磁超聲實時融合成像技術引導下前列腺靶向穿刺(MRI-ultrasound fusion-targeted biopsy, MRF-TB)可對mpMRI可疑前列腺癌病灶進行靶向穿刺,兼具有超聲操作簡便及核磁診斷準確性高的特點。本研究通過總結我院2015年11月至2016年11月 mpMRI發現可疑前列腺癌病灶并行前列腺MRF-TB患者的臨床病理資料,擬探討MRF-TB在檢出Gleason評分≥7分前列腺癌方面的臨床價值。
對象與方法
一、臨床資料
本組88例,均因可疑前列腺癌且mpMRI提示可疑前列腺癌病灶于我院行MRF-TB聯合系統穿刺(systemic biopsy, SB)。入組患者年齡43~85歲,平均(69.74±8.46)歲;血清PSA 0.44~87.07ng/mL,平均(12.57±12.62)ng/mL;前列腺體積14.56~128.80mL,平均(43.89±20.81)mL。排除標準為:患者無法耐受經直腸前列腺穿刺活檢,無法接受mpMRI檢查,穿刺前發現腫瘤遠處轉移,臨床資料不齊備等。
二、mpMRI檢查方法
mpMRI檢查均于前列腺穿刺活檢術前1周內完成,使用西門子3.0T超導磁共振掃描儀,應用腹部相控陣線圈接受信號。掃描時包含全部前列腺和兩側精囊腺,常規行軸位、矢狀位及冠狀位快速自旋回波(TSE)T2WI和軸位T1WI。核磁彌散成像(diあusion weight imaging,DWI)使用單次激發EPI序列,軸位掃描。MR掃描儀自動生成ADC圖。應用MRI檢查測定前列腺體積(V=上下徑×前后徑×左右徑×0.52)。由2位高年資放射科醫師閱片并標記可疑前列腺癌病灶,本研究所有患者均在mpMRI檢查中(T2WI、DWI和ADC)至少一個序列發現可疑病灶。
三、前列腺穿刺活檢穿刺方法
術前口服抗生素3d,術日行清潔灌腸。患者取左側曲膝臥位,0.5%碘伏消毒肛周及直腸下段,穿刺過程應用局部浸潤麻醉。將患者mpMRI圖像輸入靶向穿刺超聲平臺(GE, Logiq E9),先匹配經直腸超聲圖像與mpMRI圖像相同的平面,再根據前列腺內部結構選取參照點進行調整,使MRI與經直腸超聲圖像實時融合。利用mpMRI與經直腸超聲實時融合的圖像引導進行前列腺穿刺(MRF-TB),對單個可疑病灶行1~2針靶向穿刺活檢;對于多個可疑病灶,則選取惡性可疑度最高的兩個病灶行靶向穿刺各1~2針。靶向穿刺完成后,行常規12針系統穿刺活檢,12點系統性穿刺點平均分布于前列腺兩側底部、中部及尖部,每個區域內側、外側各1針。穿刺活檢分別由2名高年資超聲科醫師完成,操作醫師準確記錄穿刺點位置。
四、前列腺組織標本處理及結果判讀
穿刺活檢組織經10%甲醛溶液固定后送病理科,所有標本經2名高年資泌尿系專業病理醫師讀片審核并出據診斷報告,分別記錄患者MRF-TB和SB病理結果及相應的Gleason評分。
五、數據分析及統計學方法
根據前列腺穿刺活檢引導方式不同,分為靶向穿刺組(MRF-TB)、系統穿刺組(SB)和聯合穿刺組(MRF-TB+SB),分別比較這3種前列腺穿刺活檢方法對前列腺癌的檢出率和Gleason評分≥7分的前列腺癌的檢出率。
結 果
88例患者穿刺過程順利,術后無相關并發癥。所有患者均行核磁超聲融合靶向穿刺聯合系統穿刺(MRF-TB+SB),共檢出46例前列腺癌,腫瘤檢出率為52.3%。MRF-TB檢出前列腺癌41例(46.6%),SB檢出前列腺癌40例(45.5%)。在檢出的46例前列腺癌患者中,35例患者MRF-TB和SB均檢出前列腺癌,6例患者MRF-TB檢出前列腺癌而SB結果為陰性,5例SB檢出前列腺癌而MRF-TB結果陰性。MRF-TB+SB對前列腺癌的總檢出率明顯高于SB,差異有統計學意義(P<0.05);但MRF-TB與SB相比、MRF-TB+SB與MRF-TB相比,差異均無統計學意義(P>0.05)(表1)。
88例患者中共檢出Gleason評分≥7分前列腺癌38例(43.2%),MRF-TB和SB分別檢出Gleason評分≥7分前列腺癌35例(39.8%)和30例(34.1%)。MRF-TB漏診的3例Gleason評分≥7分前列腺癌中,2例患者MRF-TB穿刺結果為前列腺癌,Gleason評分=6分;1例患者MRF-TB結果為陰性。SB漏診的8例患者中,5例患者SB穿刺結果為前列腺癌Gleason評分=6分,3例患者SB結果為陰性。MRF-TB+SB對Gleason評分≥7分前列腺癌的檢出率明顯高于SB,差異有統計學意義(P<0.05);但MRF-TB與SB相比、MRF-TB+SB與MRF-TB相比差異均無統計學意義(P>0.05)。對于Gleason評分6分的前列腺癌,MRF-TB、SB和MRF-TB+SB 3種方法的腫瘤檢出率之間比較差異均無統計學意義(P>0.05)(表1)。
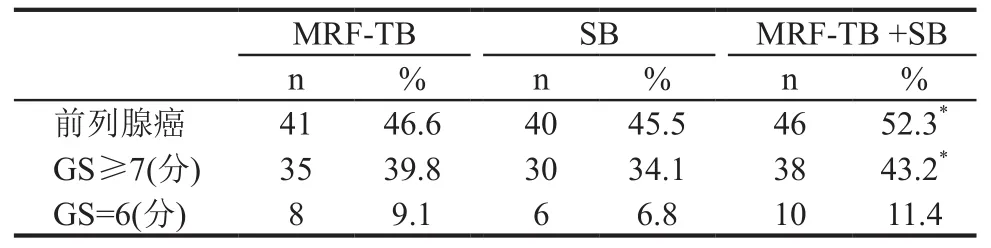
表1 不同穿刺方法對Gleason評分≥7分和=6分的前列腺癌檢出率比較 n(%)
討 論
前列腺癌是老年男性常見的惡性腫瘤之一,確診主要依靠前列腺穿刺活檢并進行組織病理學檢查。目前臨床最常用的方法是經直腸超聲引導下前列腺穿刺活檢,但由于前列腺系統穿刺針數較多,不僅增加患者的痛苦,也造成醫療資源的浪費,近年來多個研究報道對經直腸前列腺超聲進行技術改進可提高穿刺準確性[3, 4]。磁共振掃描高分辨率T2WI聯合彌散成像、波譜成像等功能序列的mpMRI可明顯提高前列腺癌診斷的準確性[5, 6]。Kim等[7]通過mpMRI引導前列腺穿刺活檢和超聲引導系統性穿刺活檢結果進行對比研究,發現mpMRI引導前列腺穿刺活檢具有較高的前列腺癌檢出率,特別是能檢出更多Gleason評分≥7分前列腺癌。
前列腺mpMRI與經直腸超聲融合技術兼具核磁檢查準確性高及超聲操作簡便、實時顯像的特點,此技術在前列腺癌診斷過程中的應用越來越廣泛。前列腺核磁超聲融合引導下靶向穿刺相對于前列腺系統穿刺,主要有以下優點:可以提高前列腺癌的檢出率,特別是有臨床意義的前列腺癌(Gleason≥7分或Gleason=6分,且腫瘤直徑大于4mm者)的檢出率;減少前列腺穿刺活檢針數;MRF-TB病理結果對于腫瘤惡性程度的判斷更為準確;對于初次穿刺病理結果陰性但仍可疑為前列腺癌的患者,MRF-TB的優勢更為明顯[8, 9]。
本研究回顧性分析88例mpMRI提示可疑前列腺癌病灶并行MRF-TB聯合SB的患者資料,發現在前列腺癌總檢出率方面MRF-TB+SB明顯高于SB,差異有統計學意義(52.3% vs 45.5%,P<0.05),與相關研究報道結果相似[10],但Siddiqui等[8]認為由于SB檢出更多的Gleason評分≤6分的前列腺癌,導致MRFTB+SB前列腺癌檢出率更高,故MRF-TB+SB的臨床應用價值仍需要進一步研究。在本研究中,MRF-TB與SB在總前列腺癌檢出率方面無明顯差異(46.6% vs 45.5%, P>0.05)。Gayet等[11]及Valerio等[12]通過系統性回顧及薈萃分析發現MRF-TB與SB對于前列腺癌總檢出率無明顯差異,與本研究結果與其相似。侯建全等[13]發現MRF-TB與SB在前列腺癌檢出率方面比較無明顯差異,但穿刺針數陽性率有明顯差異。本研究中MRF-TB的穿刺針數為1~4針,相比SB 12針點位,在保證同等前列腺癌檢出率的前提下,明顯減少前列腺活檢穿刺針數。
Gleason評分是目前應用范圍最廣的前列腺腫瘤分級系統,對于指導制定治療方案和判斷預后具有重要意義。Gleason評分≥7分的前列腺癌患者臨床進展迅速,通常需要更為積極的初始治療[2]。所以,在臨床工作中如何更為有效、準確的檢出Gleason評分≥7分前列腺癌至關重要。在本研究中,88例患者共檢出Gleason評分≥7分前列腺癌38例(43.2%),MRF-TB和SB分別檢出Gleason評分≥7分前列腺癌35例(39.8%)和30例(34.1%)。MRF-TB+SB對Gleason評分≥7分前列腺癌的檢出率明顯高于SB(P<0.05),MRF-TB對Gleason評分≥7分前列腺癌的檢出率高于SB,漏診率低于SB,但差異尚無統計學意義(P>0.05)。Zhang等[14]對62例mpMRI懷疑前列腺患者進行經會陰MRF-TB聯合12針SB,發現MRF-TB可以提高有臨床意義的前列腺癌的檢出率,且MRF-TB穿刺腫瘤組織長度和陽性針數百分比都明顯高于SB。Meng等[9]報道對于初次活檢的可疑前列腺癌患者,MRF-TB對于Gleason評分≥7分前列腺癌的檢出率明顯高于SB,差異存在統計學意義,但對于無意義前列腺癌的檢出率低于SB。在我們的研究中,MRF-TB+SB對Gleason評分≥7分前列腺癌的檢出率明顯優于MRF-TB和SB,MRF-TB對Gleason評分≥7分的前列腺癌的檢出率高于SB,但差異無統計學意義(P>0.05),我們考慮其原因可能為:(1)MRF-TB穿刺針數相對較少(1~4針),且最多選取兩個mpMRI可疑病灶,增加靶向穿刺針數及靶向穿刺目標可能會進一步提高Gleason評分≥7分前列腺癌檢出率;(2)入組患者數目相對較少;(3)穿刺操作者的習慣經驗不同。所以,MRF-TB可能在Gleason評分≥7分前列腺癌檢出方面優于SB,但現今階段MRF-TB仍然無法完全替代SB,MRF-TB+SB在Gleason評分≥7分前列腺癌檢出方面具有優勢。
本研究的局限性主要有:(1)本研究為回顧性研究,樣本量相對較小,且入組患者為mpMRI提示可疑前列腺病灶者,病例選取可能存在偏倚;(2)mpMRI的結果判斷可能受閱片者主觀判斷和經驗影響;(3)靶向穿刺活檢由兩名高年資超聲科醫師完成,其不同操作習慣和經驗等因素也可能影響穿刺結果等。
結 論
對于mpMRI發現可疑前列腺癌病灶的患者,MRF-TB對前列腺癌的總檢出率不低于SB, MRFTB+SB可以提高Gleason評分≥7分前列腺癌的檢出率,此結論需要更大樣本量的前瞻性臨床研究證實。

