結締組織病合并諾卡菌感染6例臨床分析
戴逸君 高飛 周夢 林禾
諾卡菌是一類革蘭染色陽性和抗酸染色弱陽性的需氧桿菌,于1888年被Edmond Nocard首次發現。它隸屬于真細菌綱中的放線菌科,廣泛分布在自然界的土壤、腐爛的生物、水源以及灰塵中,主要通過呼吸道和破損皮膚的直接接觸而傳播[1]。目前,被發現的諾卡菌亞型已有80多種,其中約半數具有致病性[2]。最常見的致病諾卡菌包括星形諾卡菌、巴西諾卡菌、豚鼠諾卡菌和鼻炭疽諾卡菌[3]。諾卡菌是機會致病菌,大多數諾卡菌的感染發生于免疫力低下的人群,如自身免疫疾病患者、器官移植患者和化療患者等。
結締組織病是由于自身免疫功能紊亂而導致的一類疾病,包括系統性紅斑狼瘡、干燥綜合征、類風濕關節炎、多發性肌炎、皮肌炎、系統性硬化癥等多種自身免疫疾病。患者本身存在自身免疫功能的異常,而在治療的過程中,激素、免疫抑制劑和生物制劑的使用又造成了患者的免疫功能抑制。因而,結締組織病患者容易發生各種類型的機會感染,其中也包括諾卡菌感染。諾卡菌感染為少見感染,有關結締組織病合并諾卡菌感染的研究目前還不多,一般為病例報道,且例數較少[4-6]。本文回顧性分析在本院就診的結締組織病合并諾卡菌感染6例患者的臨床資料,并對相關文獻進行復習,以提高臨床醫師對其的認識和診治水平。
1 對象和方法
1.1 對象 選取2005年1月至2017年12月在本院就診的結締組織病合并諾卡菌感染患者6例,男1例,女 5 例;年齡 33~61(50.83±4.24)歲;中位病程 2.50(1.63~6.25)年。6例患者均有應用激素或免疫抑制劑的用藥史,其中3例患者激素的用藥時間在1年以上。合并諾卡菌感染時,1例患者正在接受大劑量的激素治療(潑尼松>30mg/d),3例患者正在接受中等劑量的激素治療(潑尼松>10~30mg/d),2例患者正在接受小劑量的激素治療(潑尼松≤10mg/d)。5例應用免疫抑制劑患者中,2例患者免疫抑制劑的用藥時間在1年以上,見表1。
1.2 確診標準 符合以下任一條件即可確診諾卡菌感染:(1)合格的痰培養至少2次陽性;(2)支氣管鏡下獲取的氣管分泌物或灌洗液培養陽性;(3)無菌操作下獲取的肺、皮膚軟組織、皮下膿腫組織培養陽性。
1.3 方法 獲取入選患者的臨床資料,包括基礎疾病,病程,影像學資料,應用激素及免疫抑制劑的種類、劑量和時間,臨床表現,感染部位,治療和轉歸等。
2 結果
6例患者中,有4例出現發熱。肺受累的患者有咳嗽、咳痰等癥狀,腦部受累的患者則有頭痛、頭暈等癥狀。肺為最常累及的臟器,其次分別為皮膚軟組織、腦部、腎臟及血液。1例患者出現超過3個部位受累的彌漫性感染。肺、皮膚軟組織、腦部和腎臟受累均表現為膿腫形成,血液系統受累者出現感染性休克。肺部受累的影像學表現主要為結節樣病變,其中2例出現胸腔積液。2例腦部受累的患者,頭顱CT檢查均提示存在占位性病變。6例患者均接受復方磺胺甲噁唑(TMPco)聯合其他抗生素的治療,4例存在軟組織膿腫的患者接受了外科局部清創或引流治療。經治療后,有4例病情好轉,1例死亡(死亡者為諾卡菌彌漫性感染患者),1例自動出院。6例患者感染部位、臨床表現、治療及轉歸情況見表2。
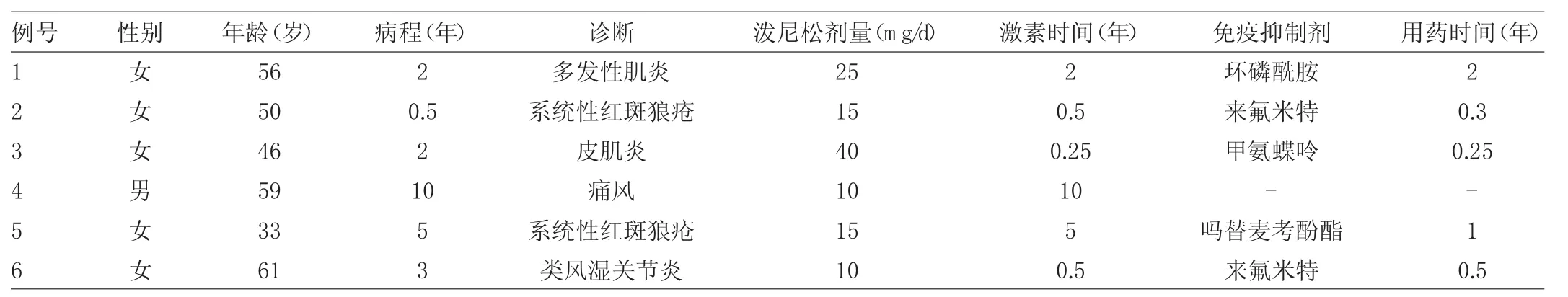
表1 6例結締組織病合并諾卡菌感染患者一般情況及風濕科用藥情況

表2 6例結締組織病合并諾卡菌感染患者感染部位、臨床表現、治療及轉歸
3 討論
諾卡菌感染屬于少見感染,國外文獻報道其發病率約為(0.44~0.87)/10萬[7],我國目前還沒有相關的流行病學數據。近年來,諾卡菌感染的發病率有上升的趨勢[8]。結締組織病患者是諾卡菌感染的易感人群,隨著自身免疫疾病診斷和治療手段的發展,激素和免疫抑制劑的使用增加,生物制劑越來越廣泛地應用到臨床之中,這些使得患者更容易出現各種不典型的機會感染,而原來為少見感染的諾卡菌感染也可能愈加頻繁地出現在臨床工作中。為此,本文回顧性分析本院2005年至2017年結締組織病合并諾卡菌感染6例患者的臨床資料,并對相關文獻進行復習,以提高臨床醫師對其的認識和診治水平。
6例結締組織病合并諾卡菌感染患者中,女性比例明顯高于男性,這可能與結締組織病好發于女性有關。6例患者的中位病程為2.50(1.63~6.25)年,其中,只有1例患者的病程在1年之內,提示諾卡菌感染更容易見于病程較長的結締組織病患者,這可能是由于病史長的患者,其激素和免疫抑制劑用藥時間也更長,因而更容易出現諾卡菌感染。合并諾卡菌感染時,所有患者均接受了激素或免疫抑制劑的治療,其中3例患者激素的用藥時間在1年以上,有4例正在接受中等劑量或大劑量激素的治療,提示這部分患者激素的用藥時間較長,且在發病時還未將激素劑量減量至維持量,這些都能增加感染的概率。此外,免疫抑制劑和生物制劑也是增加感染風險的重要因素。文獻報道在合并諾卡菌感染的患者中,常用的免疫抑制劑包括環磷酰胺、嗎替麥考酚酯、他克莫司、來氟米特、硫唑嘌呤和甲氨蝶呤等[9-11]。在應用利妥昔單抗、依那西普、阿巴西普和貝利木單抗等生物制劑的患者中,也出現了諾卡菌感染的報道[2,12-14]。總而言之,由于結締組織病患者本身存在免疫系統的紊亂,且常有激素、免疫抑制劑及生物制劑的用藥史,處于免疫抑制狀態,故而這部分患者是諾卡菌感染的高危人群。
諾卡菌在人體中的感染主要表現為化膿性炎癥,受累部位常出現膿腫形成。本院患者中,諾卡菌的受累部位均以肺最為多見,與文獻報道相符[15],這可能與諾卡菌主要經呼吸道傳播有關。諾卡菌肺部感染的癥狀并不特異,包括發熱、咳嗽、咳膿痰等。肺部影像學改變以結節和斑片影最為常見,其次為空洞、團塊影,雙側或單側均可出現,部分患者可以表現為胸膜受累,如胸腔積液、胸膜增厚,另外,還有部分患者可以出現肺門及縱隔淋巴結腫大[16]。其次容易受累的部位分別為腦和皮膚軟組織,約占總病例數的1/3。在腦部,諾卡菌感染主要表現為腦膿腫或占位,患者可出現頭痛、頭暈、抽搐及精神狀態的異常等。而在皮膚軟組織中,諾卡菌感染主要表現為皮下膿腫、結節、破潰、竇道等。此外,肌肉、眼部、肝臟、腎臟、心包、骨關節、甲狀腺等部位的受累也有報道,雖然相對少見,但在面對諾卡菌感染患者時,臨床醫師仍應提高警惕,注意這些少見部位的感染。另外,本院1例患者出現了3個部位以上的彌漫性感染,這類患者一般病情危重,該患者最終死亡,提示諾卡菌彌漫性感染的患者預后不良。
常見的諾卡菌亞群包括星形諾卡菌、巴西諾卡菌、豚鼠諾卡菌、鼻疽諾卡菌和新星諾卡菌等。其中,以星形諾卡菌致病力最強,也最為常見。鼻疽諾卡菌被認為更容易導致皮膚軟組織感染,并且在一些熱帶國家中是主要的致病菌[17]。諾卡菌的分型傳統上通過形態學分類的方法來實現,但有一定的局限性,目前基于16S rRNA和gyrB基因的分子學方法已得到推廣,并成為鑒定諾卡菌亞型的金標準[18]。諾卡菌生長緩慢,且需要特殊的培養基,按常規的檢測程序容易出現遺漏,故而臨床醫師在懷疑諾卡菌感染時,應向檢驗科醫師提供相應的方向,以免漏診。
有關諾卡菌的治療,目前的首選藥物是TMPco,但存在一定的耐藥率,有報道諾卡菌對TMPco的耐藥率最高可達43%[19]。其他可選的藥物還包括阿米卡星、亞胺培南、美羅培南、利奈唑胺、米諾環素、頭孢曲松、頭孢噻肟等。其中,利奈唑胺是唯一100%敏感的抗生素[19]。治療諾卡菌感染時,推薦使用TMPco聯合其他抗生素,如亞胺培南或頭孢曲松等。在TMPco無法耐受的情況下,可考慮利奈唑胺治療。為減少復發的風險,對諾卡菌治療的療程通常較長,對于免疫功能正常,未合并中樞神經受累者,療程為6~12個月;而對于免疫力低下或合并中樞神經系統感染的患者,則應至少治療12個月,并密切監測病情[20]。
本院病例及文獻報道的病例中,多數諾卡菌感染的患者經治療后病情可出現好轉,提示積極的治療有助于改善預后。但由于諾卡菌感染沒有特異的癥狀,不易鑒別,且培養困難,故而在診斷上存在一定的難度。而結締組織病患者常處于免疫抑制狀態,因此合并諾卡菌感染的自身免疫疾病患者容易出現侵襲性的諾卡菌感染或合并重要臟器受累,導致預后不佳。本院6例患者中,1例諾卡菌彌漫性感染患者最終死亡,提示播散性諾卡菌感染的預后較差。
總之,諾卡菌感染屬于少見病,但結締組織病患者由于長期應用激素、免疫抑制劑及生物制劑,患病的風險較高。諾卡菌感染以肺部受累最為多見,其他臟器亦可見累及,早期診斷及治療有助于改善病情,但播散性感染者預后不佳。對于臨床醫師而言,當面對合并感染的結締組織病患者時,應警惕諾卡菌感染的可能,早期識別,盡早干預,以改善疾病預后。

