2型糖尿病合并甲狀腺結節與消渴證型及胰島素抵抗的關系探討
高雪娟 張芳 陳玉 王顏琦 李秋蓮 范源
摘要:目的?分析2型糖尿病合并甲狀腺結節與消渴不同證型及胰島素抵抗之間的相關性。方法?選取2017年1月至2019年3月在云南省中醫醫院內分泌科住院并符合納入標準的218例2型糖尿病患者為研究對象。根據甲狀腺超聲分為:2型糖尿病合并甲狀腺結節(114例)、2型糖尿病合并無甲狀腺結節組(104例)。分別統計2組患者的一般資料(性別、年齡)、血脂(膽固醇、甘油三脂、高密度脂蛋白、低密度脂蛋白)、空腹血糖、糖化血清蛋白、糖化血紅蛋白等臨床資料,比較各組不同指標之間的差異,進行中醫辨證分型,分為脾胃濕熱證、肝腎陰虛證、氣陰兩虛兼瘀證等證型,運用t檢驗、秩和檢驗和logistic回歸分析,分析甲狀腺結節與不同證型及胰島素抵抗的關系。結果?2型糖尿病合并甲狀腺結節組體重指數(BMI)、尿酸(UA)、甲狀腺球蛋白抗體(TGAb)、甲狀腺過氧化物酶抗體(TPOAb)、促甲狀腺激素(TSH)均高于無甲狀腺結節組。2型糖尿病合并甲狀腺結節組胰島素抵抗指數、空腹胰島素均高于無甲狀腺結節組(P<0.05),年齡顯著高于無甲狀腺結節組(P<0.01),差異有統計學意義。2型糖尿病合并甲狀腺結節以脾胃濕熱證比例最高,其次為氣陰兩虛證,肺熱津傷證最少。不同證型相比,脾胃濕熱證甲狀腺球蛋白抗體、促甲狀腺激素均最高。結論?以甲狀腺結節為因變量,進行logtic回歸分析,結果顯示年齡、胰島素抵抗指數是2型糖尿病合并甲狀腺結節的獨立危險因素。
關鍵詞:2型糖尿病;甲狀腺結節;胰島素抵抗;中醫辨證分型
中圖分類號:R587.1??文獻標志碼:A??文章編號:1007-2349(2019)12-0015-07
T2DM和甲狀腺疾病是成年人中常見的兩種內分泌疾病,眾所周知,HOMA-IR是高血壓、T2DM、代謝綜合征和肥胖共同的致病因素之一[4]。2017年中國成人糖尿病患者數量高達1.14億,居世界第一,占全球成人糖尿病患者總數的1/4以上[5],以T2DM居多,占10.4%[6]。TN是甲狀腺的一種增生性疾病,也是普通人群中常見的疾病,TN患病率的增加可能與頸部超聲的使用增加有關,據報道超聲患病率從19%增加到46%,TN是由局部形成的甲狀腺腫大,包括正常甲狀腺內一個或多個區域的過度生長和結構的轉變,大多數甲狀腺結節是良性的,惡性率從1%到7.3%不等[7]。甲狀腺體積增加和結節形成的原因有很多,包括碘缺乏、吸煙和遺傳因素[8]。T2DM患者并發TN的發生率較高。T2DM屬于中醫學“消渴病”范疇。中醫認為它的發病與多種因素有關,如:體質因素、飲食失節、情志失調、外感邪毒、藥毒所傷等。TN屬于中醫“癭病”范疇。癭病是由于情志內傷、飲食及水土失宜等因素引起,以氣滯、痰凝、血瘀壅結頸前為基本病機,是指以頸部的前下方喉結兩旁呈彌漫性腫大或有結塊為臨床特征的一類疾病。近年來,人們對HOMA-IR和TN之間的關系探討越來越多,但關于T2DM合并TN與消渴不同中醫證型及HOMA-IR的臨床研究較少,因此,了解不同中醫證型及HOMA-IR是否影響TN對制定臨床預防策略具有重要意義。
1?資料與方法
1.1?臨床資料?選取2017年1月—2019年3月在云南省中醫醫院內分泌科住院的并符合納入標準的218例2型糖尿病(Type 2 Diabetes Melitus,T2DM)患者為研究對象。根據甲狀腺超聲分為:T2DM合并甲狀腺結節組(Thyroid noudle,TN)(114例)、T2DM合并無TN組(104例)。2型糖尿病診斷標準參照中華醫學會糖尿病分會《中國2 型糖尿病防治指南》(2017版)診斷標準執行[1]。排除標準:使用甲狀腺激素、含碘制劑、糖皮質激素或其他影響甲狀腺功能的藥物;合并嚴重心、肝、腎、消化道等疾病、嚴重急慢性感染性疾病、風濕免疫系統疾病及惡性腫瘤;糖尿病急性并發癥、發熱、手術等應激情況;存在下丘腦、垂體和鞍區病變;妊娠期婦女;有精神疾病史者。
1.2?研究方法?統計2組患者的性別、年齡、病程等一般資料,測定體重、身高,計算體重指數,體重指數(BMI)= 體重(kg)/身高平方(m2);采集空腹靜脈血,測定堿性磷酸酶(ALP)、膽固醇(CHOL)、甘油三酯(TG)、高密度脂蛋白(HDL-C)、低密度脂蛋白(LDL-C)、空腹血糖(FPG)、糖化血紅蛋白(HbA1C%)、TGAb、TPOAb、TSH、UA等。血脂用全自動生化分析儀測定(美國,貝克曼公司,型號為 DX-800);空腹血糖采用(德國羅氏Cobasc-702全自動生化分析儀測定);TGAb、TPOAb、TSH、糖化血紅蛋白采用(德國羅氏Cobasc-502全自動生化分析儀測定)。行OGTT(75 g葡萄糖)、胰島素、C肽釋放試驗:(1)檢查的前一天晚7點后(晚餐后)不再進食,只能正常喝白水,(2)早上不吃早餐,不服降糖藥,(3)抽空腹血后,75 g葡糖糖加入250 mL水中,記錄喝第一口糖水的時間(5分鐘內喝完),(4)采集0、30、60、120、180min靜脈血,測定血糖、胰島素、C肽值,評定第一時相、第二時相胰島素釋放曲線指數;采用穩態模型評估胰島素抵抗指數(HOMA-IR):HOMA-IR= FPG X FINS/22.5,FPG單位為mmol/L,FINS單位為mIU/L。低的HOMA-IR表示高胰島素敏感性,而高的HOMA-IR表示胰島素敏感性差,存在胰島素抵抗。由2 位經驗豐富的超聲醫師對甲狀腺進行多切面掃查,詳細記錄甲狀腺及內部結節的二維及彩色多普勒超聲特征。甲狀腺影像報告及數據系統(TI-RADS)診斷標準[2],分為0~5 級,①0級:無結節,表現為正常甲狀腺或彌漫性增生性甲狀腺;②1級:高度提示良性,以囊性為主,有聲暈;③2級:可能良性,邊緣界限清楚,以實性為主,回聲不均勻,等回聲或高回聲,蛋殼樣鈣化或粗鈣化;④3級:不確定,回聲均勻,低回聲,邊緣光整,實性,縱橫比>1,無其他提示惡性的超聲圖像;⑤4級:可能惡性,l~2 項提示惡性的超聲表現,如極低回聲,微鈣化,邊緣不光整,淋巴結異常;⑥5級:高度提示惡性,超過3 項提示惡性的超聲表現,如極低回聲,微鈣化,邊緣不光整,邊界不清,淋巴結異常等。其中以1~3 級評判為良性,4~5 級評判為惡性。詳細記錄甲狀腺結節的形態(規則、欠規則及不規則)、結節有無侵犯包膜、邊界(清晰、欠清晰及模糊)、結節的縱橫比、回聲水平(無回聲、高強或混合、低回聲、極低回聲)、有無鈣化、有無聲暈及聲衰減的超聲特征并對結節加以評分分級。中醫辨證分型依據,中醫證候參照2002版《中藥新藥臨床研究指導原則》(試行)有關規定[3],結合云南省中醫醫院內分泌科2 型糖尿病診療規范分為肺熱津傷證、脾胃濕熱證、肝腎陰虛證、氣陰兩虛證、氣陰兩虛兼瘀證5個證型。且由兩名主治醫師行脈證合參,并結合脈象舌象診斷,綜合辨證一致后確定證型。
1.3?統計學方法?采用SPSS 22.0統計軟件進行統計學分析,計數資料用構成比描述,計量資料用均數±標準差(x±s)進行描述;符合正態分布和方差齊性的組間比較采用獨立樣本t檢驗分析,不符合正態分布或方差不齊的情況下采用非參數秩和檢驗。所有統計分析均采用雙側檢驗,檢驗水準α=0.05,P<0.05 被認為所檢驗的差別有統計學意義,P<0.01 差別有顯著性統計學意義。回歸分析采用logtic回歸分析。
2?結果
2.1?一般臨床資料比較?T2DM合并TN 114例(男56例,女58例),TN女性患病率高于男性(50.88%比49.12%),χ2=-1.981,P<0.05),2組的BMI、ALP、CHOL、Tg,HDL-L、LDL-L、TGAb、TSH、FPg,糖化血清蛋白(FRA)、HbA1C%、UA、空腹C肽值差異無統計學意義(P均>0.05)。T2DM合并TN組BMI、UA、TGAb、TPOAb、TSH、空腹葡萄糖均高于無TN組。T2DM合并TN組HOMA-IR、FINS、TPOAb均高于無TN組(P<0.05),年齡顯著高于無TN組(P<0.01),差異有統計學意義。見表1~表3。
2.2?2型糖尿病合并甲狀腺結節與病程?T2DM合并TN組,病程小于5年43例(23.30%),病程5-10年78例(79.35%),病程大于10年97例(73.91%),病程5-10年的T2DM合并TN比例最高(45例,57.69%),病程與T2DM合并TN有統計學意義(χ2=-2.120,P<0.05)。見表4。
2.3?2型糖尿病不同中醫證型與胰島素抵抗指數、空腹葡萄糖、空腹胰島素、C肽數值的比較?T2DM不同中醫證型比較,氣陰兩虛證57例,脾胃濕熱證54例,氣陰兩虛兼瘀證51例,肝腎陰虛證39例,肺熱津傷證17例(26.15%>24.77%>17.89%>7.80%),以氣陰兩虛證比例最高,其次為脾胃濕熱證,肺熱津傷證最少。HOMA-IR比較:脾胃濕熱證>肝腎陰虛證>氣陰兩虛證>氣陰兩虛兼瘀證>肺熱津傷證;FINS比較:脾胃濕熱證>氣陰兩虛證>肺熱津傷證>肝腎陰虛證>氣陰兩虛兼瘀證,結果提示不同證型中脾胃濕熱證HOMA-IR、FINS最高。見表5。
2.4?2型糖尿病合并甲狀腺結節不同中醫證型的比較?T2DM不同中醫證型比較,氣陰兩虛證57例(合并甲狀腺結節27例,23.68%),脾胃濕熱證54例(合并甲狀腺結節33例,28.95%),氣陰兩虛兼瘀證51例(合并甲狀腺結節26例,22.8%),肝腎陰虛證39例(合并甲狀腺結節23例,20.18%),肺熱津傷證17例(合并甲狀腺結節5例,4.39%),T2DM合并TN不同證型中脾胃濕熱證比例最高,其次為氣陰兩虛證,肺熱津傷證最少。見表6。
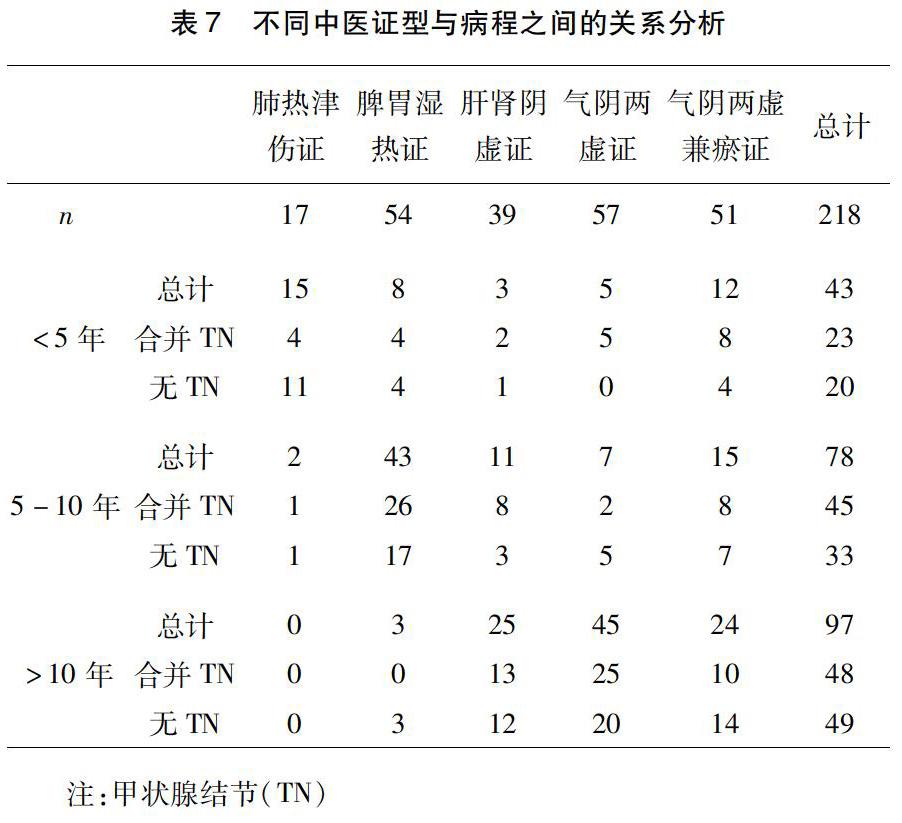
2.5?2型糖尿病合并甲狀腺結節不同中醫證型與病程之間的比較?T2DM合并TN不同證型與病程比較,T2DM病程小于5年合并TN氣陰兩虛兼瘀證最多(8例),病程5-10年合并TN脾胃濕熱證最多(26例),病程大于10年合并TN氣陰兩虛證最多(25例),病程小于5年合并TN共23例,病程5-10年合并TN共45例,病程大于10年合并TN共48例,隨著病程的增長合并TN的例數逐漸增加。見表7。
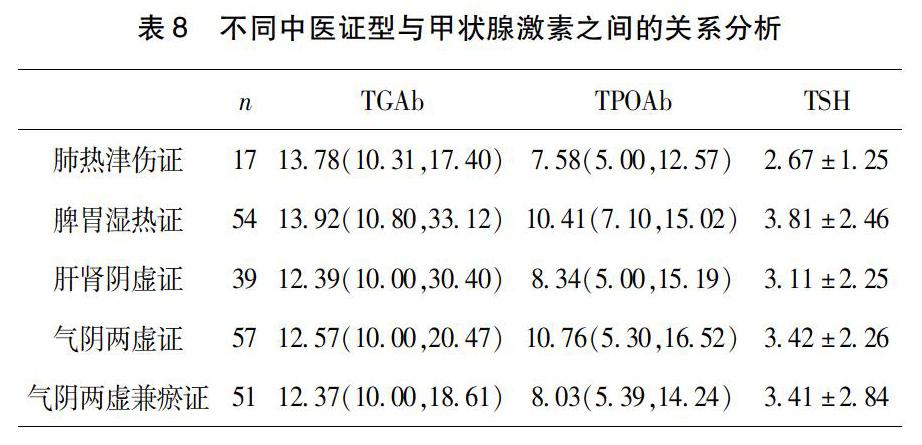
2.6?2型糖尿病合并甲狀腺結節不同中醫證型與甲狀腺相關抗體、甲狀腺激素的比較?T2DM合并TN不同證型與甲狀腺相關抗體、激素比較。TGAb:脾胃濕熱證>肺熱津傷證>氣陰兩虛證>肝腎陰虛證>氣陰兩虛兼瘀證;TPOAb:氣陰兩虛證>脾胃濕熱證>肝腎陰虛證>氣陰兩虛兼瘀證>肺熱津傷證;TSH:脾胃濕熱證>氣陰兩虛證>氣陰兩虛兼瘀證>肝腎陰虛證>肺熱津傷證。結果顯示:脾胃濕熱證中TGAb、TSH均屬最高;氣陰兩虛證中TPOAb最高,脾胃濕熱證次之。見表8。
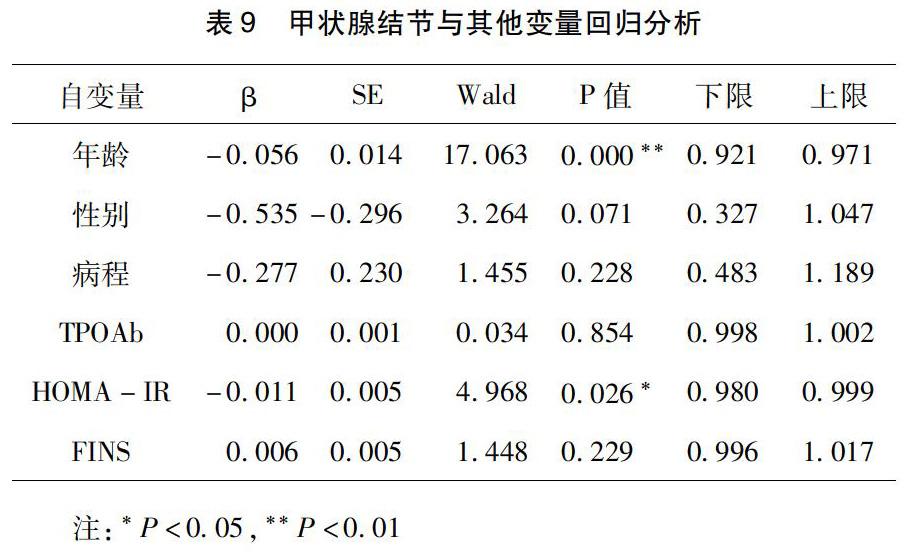
2.7?2型糖尿病合并甲狀腺結節其他變量logistic回歸分析?以TN為因變量,年齡、性別、病程、TPOAb、HOMA-IR、FINS為自變量,進行logistic回歸分析,結果顯示,性別、病程、TPOAb、FINS未進入回歸方程。TN與年齡、HOMA-IR呈負相關(β=-0.056、-0.011,P均<0.05),顯示年齡、HOMA-IR是2型糖尿病合并甲狀腺結節的獨立危險因素。見表9。
3?討論
本研究結果顯示:2型糖尿病合并甲狀腺結節與年齡、病程、TPOAb、HOMA-IR、FINS密切相關,2型糖尿病合并甲狀腺結節組BMI、UA、TGAb、TPOAb、TSH、HOMA-IR、空腹葡萄糖、FINS水平均高于無甲狀腺結節組。2型糖尿病合并甲狀腺結節與病程呈正相關(P<0.05),隨著糖尿病病程的不斷增長并發甲狀腺結節的例數不斷增加,其中病程大于10年的2型糖尿病合并甲狀腺結節的例數最多(48例),病程5-10年的2型糖尿病合并甲狀腺結節比例最高(45例,57.69%)。
2型糖尿病患者的中醫證型分布依次為氣陰兩虛證>脾胃濕熱證>氣陰兩虛兼瘀證>肝腎陰虛證>肺熱津傷證,以氣陰兩虛證比例最高,其次為脾胃濕熱證,肺熱津傷證最少。消渴之為病,主要病變部位當屬肺、胃、腎,病機關鍵主要在于陰津虧損,燥熱偏勝,而以陰虛為本,燥熱為標,兩者互為因果[9]。氣陰虧虛是消渴病發病的基本病機,氣陰虧虛貫穿于整個病程的始終,且隨著疾病的進展兼瘀血證,兼痰瘀證,兼濕熱證。2 型糖尿病虛證以氣陰虧虛為主,消渴日久,久病入絡,可至血脈瘀滯;而標實證中以脾胃濕為主,隨著病程的進展,由因實至虛,久病則瘀,故以氣陰兩虛兼瘀為主,呈現本虛標實之象,最后正愈虛,邪愈實,逐成虛實夾雜之證[10]。臨床統計[11]中醫辨證分型以氣陰兩虛最多見,貫穿于整個病程之中,為糖尿病的基本證型,本研究中虛證以氣陰兩虛證分布比例最高,實證以脾胃濕熱證分布比例最高,與研究數據相符。
2型糖尿病不同中醫證型合并甲狀腺結節以脾胃濕熱證比例最高(54例,合并甲狀腺結節33例,28.95%),其次為氣陰兩虛證(57例,合并甲狀腺結節27例,23.68%),肺熱津傷證最少。糖尿病屬中醫氣血津液病中的“消渴”范疇,消渴是以多飲、多食、多尿、乏力、消瘦,或尿有甜味為主要臨床表現的一種疾病,“消渴”之名,最早見于《黃帝內經》[9]。中醫理論將消渴病因歸納為稟賦不足、飲食失節、情志不調、勞欲過度等方面[9],歷代醫家對該病病機形成了包括陰虛燥熱說、腎虛致消說、肝郁氣滯說、瘀血致消說等認識。李東垣在《脾胃論》中提出:“百病皆由脾胃衰而生也”,清代王之尊《醫權初編》說:“凡飲食入于胃,矣脾胃運化……若脾胃有病,或虛或實,一切飲食藥餌,皆不運化,安望精微輸肺而布各臟耶?是知治病當以脾胃為先。若脾胃它臟兼而有病,舍脾胃而治它臟,無益也[12]。”隨著經濟的發展,生活條件的逐步改善,飲食結構多樣化,絕大多數患者平素飲食失節,過食肥甘厚味、嗜酒、過飽、食用不潔食物以及不規律的飲食等傷及脾胃,致使中焦運化不利,脾胃受損,水谷無法化為精微,水反為濕,谷反為滯,濕性黏膩,聚濕成痰,阻滯氣機,濕和滯久化則成熱形成濕熱,蘊結脾胃,故發為脾胃濕熱[13],脾在志為“思”,“思則氣結”,過度憂思,情志不暢,影響肝的疏泄功能,肝的正常疏泄是脾升胃降協調脾氣健運的重要條件,即“土得木得達”,肝失疏泄,無以調暢氣機,脾升胃降失調,脾失健運,津液代謝失常,終致氣滯、血瘀、痰凝[14]。
癭病是指以頸部的前下方喉結兩旁呈彌漫性腫大或有結塊為臨床特征的一類疾病,另亦“癭瘤”、“肉癭”及“影帶”之名。根據癭病的概念,甲狀腺結節應當辨屬中醫“癭病”的范疇。中醫認為癭病的發生多與情志不調,飲食水土差異及先天稟賦等因素存在部分的相關性。程益春認為甲狀腺結節與情志不暢,飲食勞倦失宜,損傷脾胃,從而導致氣滯、痰濁、血瘀等病理產物聚集而形成結節[15]。高天舒認為甲狀腺結節主要病機為氣機郁滯,痰凝津聚,痰氣相搏,結于頸前,日久導致血脈瘀阻,肝郁導致氣滯,脾傷導致氣結,氣滯而津液停聚,脾虛而無力運化水濕,痰濕內生,導致痰氣交阻,血液運行不暢,致使痰、氣、血、瘀合而致病[16]。隨著現代生活節奏的加快和精神壓力加大,長期情志不暢,憂思惱怒,以致肝失疏泄調達,肝氣郁結,氣血運行不暢,津液停聚成痰,痰濁、瘀血相互壅結于頸前而形成癭瘤。脾胃為氣血生化之源,飲食失節,損傷脾胃,脾胃運化失司,無力運化水濕,氣血生化乏源,氣機不暢,痰濕內生,濕熱蘊結于脾胃,病程日久,纏綿難愈耗傷正氣,無論是情志不調還是脾胃運化失職均是消渴和癭病兩者的基本病機之一。因此,2型糖尿病合并甲狀腺結節脾胃濕熱證型患者較其他證候患者更加容易并發甲狀腺結節。女性甲狀腺結節患者是男性患者的3-4倍,由于女性特殊的周期性體內激素水平的變化,帶來的經期、哺乳期等變化對甲狀腺素的需求量的改變,可能與甲狀腺結節的發生有關。部分學者認為,性激素,尤其是雌激素有類似于生長因子的作用,可能會刺激甲狀腺結節的發生[14]。中醫認為情志不暢,憂思過多,致使肝氣郁結,肝主疏泄,氣機郁滯,氣不行血,而致血瘀,故癭瘤形成,女子以肝為先天,多氣少血,較男性更加容易出現肝氣不舒、氣血凝滯等證候,氣滯血瘀也是癭病的基本病機之一。因此,試驗結果,與男性相比,女性患者甲狀腺結節的發生率更高(58例,50.88%)[17]。通過計算HOMA-IR研究與不同中醫證型的相關性,結果顯示2型糖尿病各中醫證型分布與HOMA-IR比較依次為:脾胃濕熱證>肝腎陰虛證>氣陰兩虛證>氣陰兩虛兼瘀證>肺熱津傷證,脾胃濕熱證中TGAb、TSH均屬最高,氣陰兩虛證中TPOAb最高,脾胃濕熱證次之。
引起TN的原因有很多,其中自身免疫性甲狀腺炎(autoimmune thyroiditis,AIT)是一個重要的因素[18]。甲狀腺過氧化物酶(thyroid peroxidase,TPO)是一種結合糖基化亞鐵血紅素的膜蛋白質,位于甲狀腺濾泡細胞的頂膜中,頂膜中的酪氨酰基團的碘化反應中起催化作用,促進甲狀腺激素T3、T4。甲狀腺為肝、腎、心、脾、胃之經與任、督二脈所過,是氣血津液循行之樞紐,疏泄功能失調則不能正常促進血液與津液的運行輸布,津聚成痰,氣郁痰凝[14],當甲狀腺功能出現障礙時,疏泄功能失調,TPO類似于人體水谷精微,代謝通絡受阻,TPO的量會在甲狀腺局部積累增加,因此在合并TN組檢測到TPOAb增加[19],氣陰兩虛證TPOAb最高,消渴證型中氣陰兩虛最多見,且氣陰兩虛證貫穿于整個病程之中,為糖尿病的基本證型,氣為血帥,氣行則血行,氣結則血瘀,陰虛內熱,陰虛煉液成痰,耗津灼液而成瘀血,或病損及陽,以致陰陽兩虛,陽虛則寒凝,痰氣交阻,壅結于頸前,甲狀腺局部的氣血津液循行樞紐失調。研究表明,在甲狀腺結節的患者中TGAb與TPOAb 明顯增高,同時多發結節患者比單發結節患者有著更高的TGAb 與TPOAb 水平。T2DM合并TN組HOMA-IR、FINS、TSH均高于無甲狀腺結節組,且不同證型合并甲狀腺結節中脾胃濕熱證HOMA-IR、TSH最高。在胰島素抵抗的情況下,甲狀腺濾泡細胞的數量和結節的形成增加,高胰島素血癥可以影響甲狀腺體積的增加、甲狀腺結節的發生和甲狀腺癌的發生[20]。
TSH是甲狀腺細胞生長分化的主要調控因子,是其他生長因子表達的調節因子,TSH濃度增高可能是甲狀腺腫和甲狀腺結節形成的因素[21]。TSH促進胰島素/IGF-1信號通路,而IGF-1是多種細胞類型的重要增生性和細胞周期進展因子,積極參與TSH介導的甲狀腺細胞增殖[20]。T2DM合并TN組脾胃濕熱證HOMA-IR最高,因此合并TN脾胃濕熱證也是比例最高的。
以TN為因變量,年齡、性別、病程、TPOAb、HOMA-IR、FINS為自變量,進行多元線性回歸,結果顯示性別、病程、TPOAb、FINS未進入回歸方程,TN與年齡、HOMA-IR相關(β=-0.056、-0.011,P均<0.05),年齡、HOMA-IR是T2DM合并TN的獨立危險因素。HOMA-IR是2 型糖尿病重要的病理生理基礎,早在糖尿病前期即已存在[22]。HOMA-IR可能通過不同的機制在甲狀腺疾病的發病機制中發揮作用,與胰島素生長因子(IGF-1)相似,胰島素是一種生長因子,具有增殖、抗凋亡、血管生成和有絲分裂的作用[20],在胰島素抵抗中,胰島素的增加可能會降低IGF-1結合蛋白的產生,進而增加游離IGF-1的水平,IGF-1刺激蛋白質和DNA合成,促進甲狀腺細胞的增殖和分化[23]。高胰島素血癥可以增加甲狀腺體積,導致甲狀腺結節的發展。據報道甲狀腺細胞功能和增殖的主要決定因素是促甲狀腺激素,甲狀腺細胞周期的進展取決于促甲狀腺激素和胰島素及或IGF-1的共同活性,這些因子具有促有絲分裂的作用,胰島素增加生長因子的有絲分裂了活性,由于IGF-1具有抗凋亡的特性和許多提高細胞壽命的功能,胰島素抵抗通過刺激脂肪細胞產生炎癥細胞因子來增加炎癥反應。既往研究表明,肥胖和葡萄糖代謝受損是甲狀腺異常的危險因素,胰島素抵抗可能導致甲狀腺增生和結節的形成[24]。最新的證據表明,胰島素抵抗影響甲狀腺的機制,可能是甲狀腺激素和內臟脂肪釋放的脂肪因子之間的關系,尤其是瘦素,瘦素干擾甲狀腺激素的負反饋調節,刺激下丘腦—垂體—甲狀腺軸增加TSH分泌[25]。瘦素的產生隨著體脂的增加而增加,內臟脂肪團誘導和加重胰島素抵抗,高胰島素血癥刺激瘦素的產生[26]。瘦素通過對甲狀腺激素負反饋調節和促甲狀腺激素釋放激素(TRH)表達的影響,可能與甲狀腺激素有關,瘦素也可能通過瘦素受體直接作用于TRH神經元,2型糖尿病患者血清瘦素水平升高,瘦素分泌隨著脂肪量增加呈指數增長,胰島素也會增加瘦素的總水平[26]。因此,2型糖尿病患者胰島素抵抗可能通過對血瘦素濃度的影響導致血清TSH水平的升高。胰島素抵抗的氧化應激和炎癥狀態會引起甲狀腺激素的外周抵抗,從而改變甲狀腺激素的跨膜細胞內轉運及其與核受體的結合[20]。
綜上,本次臨床分析結果,對于T2DM的患者,甲狀腺超聲及甲狀腺激素水平的篩查是必要的。T2DM患者辨證以氣陰兩虛、脾胃濕熱為主,其中,脾胃濕熱證為T2DM合并TN例數最多、HOMA-IR、TGAb、TSH最高的證型。T2DM合并TN組BMI、UA、TGAb、TPOAb、TSH、HOMA-IR、空腹葡萄糖、FINS水平均高于無TN組,尤其與年齡、病程、TPOAb、HOMA-IR、FINS密切相關。年齡、HOMA-IR是T2DM合并TN的獨立危險因素。臨床上防治T2DM合并TN,改善胰島素抵抗至關重要,降低肝臟中葡萄糖產量和增加肌肉中的葡萄糖攝取來控制基礎葡萄糖的輸出。其次顧護脾土,補益脾氣應貫穿于病程始終,結合病程的進展加以清熱利濕、益氣養陰、解郁化痰等治療,最終達到延緩2 型糖尿病合并甲狀腺結節的發生發展。
參考文獻:
[1]中華醫學會糖尿病學分會.中國2型糖尿病防治指南(2017年版)[J].中華糖尿病雜志,2018,10(1):4-67.
[2]王萍,劉健,岳文勝.2016版《甲狀腺結節超聲診斷指南》與《甲狀腺影像報告及數據系統診斷標準》在甲狀腺結節診斷中對比研究[J].實用醫學影像雜志,2018,2(1):10-13.
[3]衛生部.中藥新藥臨床研究指導原則(試行)[M].北京:中國醫藥科技出版社,2002:233-237.
[4]Juarez-Lopez C,Klunder-Klunder M,Medina-Bravo P,et al.Insulin resistance and its association with the components of metabolic syndrome among obese children and adolescents[J].BMC Public Health 2010;10:318.
[5]N.H.Cho,J.E.Shaw,S.Karuranga,et al.IDF Diabetes Atlas:Global estimates of diabetes prevalence for 2017 and projections for 2045[M].Diabetes Research and Clinical practice;2018;138(271-281).
[6]XuY,WangL,HeJ,et al.Prevalence and control of diabetes in Chinese adults[J].JAMA,2013,310(9):948-959.
[7]Meng X,Xu S,Chen G,erwahl M,et.al.Metformin and thyroid disease[M].J Endocrinol.2017.233:43-51.
[8]Cuneyd Anil,Aysen Akkurt,et.al.Impaired glucose metabolism is a risk factor for increased thyroid volume and nodule prevalence in a mild-to-moderate iodine deficient area[J].Metabolism Clinical And Experi-mental.2013(62)970-975.[HJ2.45mm]
[9]周仲瑛.中醫內科學2版普通高等教育“十一五”國家級規劃教材[M].北京:中國中醫藥出版社,2007,2(2012.4重印):407.
[10]孟鳳仙,倪青,閆秀峰.消渴病的中醫認識思路與方法[J].中國中醫藥信息雜志,2005,09(12):92-94.
[11]徐成興,葉偉成,胡蘊剛.120例2型糖尿病患者的中醫辨證分型及相關分析[J].上海中醫藥雜志,2007,41(6):34-36.
[12]易京紅,龐博.李東垣治療消渴用藥淺析[J].北京中醫,2006(11):663-665.
[13]萬瑞鑫,賈肜,劉輝,等.2型糖尿病患者中醫證型與糖脂代謝和甲狀腺功能的關系[J].現代生物醫學進展,2018,18(21):4055-4059.
[14]李曉文.甲狀腺結節證治規律及中醫PRO量表的研究[D].中國中醫科學院,2018.
[15]孫世寧.程益春教授治療良性多發性甲狀腺結節的經驗[J].廣西中醫藥,2011,(5):44-45.
[16]孫鑫,高天舒.益氣健脾法治療甲狀腺結節[J].遼寧中醫藥大學學報,2012,(4):221-222.
[17]王琳,張文征,董超,等.痰濕與初診2型糖尿病并發甲狀腺結節的相關性研究[J].現代中醫臨床,2017,24(4):36-38.
[18]18黃靜,張文靜,吳靖芳,等.促甲狀腺激素、甲狀腺球蛋白抗體、過氧化物酶抗體對甲狀腺疾病的診斷價值[J].重慶醫學,2013,42(32):3875-3877,3880.
[19]Jonsdottir B,Andersson C,Carlsson A,et al.Thyroid autoimmunity in relation to islet autoantibodies and HLA-DQ genotype in newly diagnosed type 1 diabetes in children and adolescents[J].Diabetologia,2013,56(8):1735-1742.
[20]Nicoleta Racatalan,Nicoleta Leach.et.al.Thyroid disorders in obese patients.Does insulin resistance make a difference[J].Arch Endocrinol Metab.2017.61(6):575-583.
[21]Nathan M,Buse JB,avidson MB.et,al.European Association for Study of Medical management of hyperglycemia in type 2 diabetes:a consensus algorithm for the initiation and adjustment of therapy:a consensus statement of the American iabetes Association and the European Association for the Study of iabetes.iabetes Care.2009,32:193-203.
[22]李小燕,鄧金鳳,陳潤東,等.痰濕體質人群血糖及血脂水平的變化[J].廣東醫學,2011,32(7):914-915.
[23]Gursoy A.Rising thyroid cancer incidence in the world might be related to insulin resistance[M].Med Hypotheses.2010.74:35-36.
[24]Yue Su,MM,Yan-ling Zhang,et,al.Association Between Thyroid Nodules and Volume and Metabolic Syndrome in an Iodine-Adequate Area:A Large Community-Based Population Study[M].Metabolic Syndrome And Related Disoeders.2018.94:1-6.
[25]Feldt-Rasmussen U.Thyroid and leptin[M].Thyroid.2007;17:413-419.
[26]MENENDEZ C,BALDELLIi R,CAMINA JP,et al.TSH stimulates leptin secretion by a direct effect on adipocytes[M].J Endocrinol.2003;176:7-12.
(收稿日期:2019-09-18)

