腦室-腹腔分流術在創傷性腦損傷腦積水患者中的臨床效果及對T淋巴細胞、炎癥因子的影響研究
劉 暢 李 祥 顧佳煒 王新棟 包愛軍
(徐州醫科大學附屬醫院神經外科,徐州221004)
腦損傷是指暴力作用在頭部造成腦組織發生器質性損傷[1]。數據報道顯示,每年我國約十萬人死于腦創傷,且50%死于致敏的創傷性顱腦損傷,且發病后60%創傷性腦損傷患者會出現腦出血,從而形成顱內血腫(包括硬膜外血腫、腦內血腫及硬膜下血腫等),影響患者健康及生活[2]。國內學者研究表明,創傷性腦損傷患者伴有不同程度腦積水,加劇疾病發展[3]。我國顱腦創傷外科手術制定了手術治療適應證:①出現意識障礙及神經功能損害,且經過藥物干預后無法控制高顱壓,CT檢查下腦部明顯占位;②額顳頂葉挫裂傷體積 >20 ml,中線移位 >5 mm,且患者常伴有基底池受壓;③經過藥物干預后顱內壓≥25 mmHg,腦灌注壓≤65 mmHg[4-6]。腰大池腹腔分流手術是創傷性腦損傷腦積水患者常用的手術治療方法,雖然能改善患者癥狀,降低臨床死亡率,但是手術風險性、創傷性較大,難以達到預期的治療效果[7,8]。研究表明,將腦室-腹腔分流術用于創傷性腦損傷腦積水患者治療能提高T淋巴細胞水平,降低炎癥因子水平,但是該方案尚需驗證[9]。因此,本研究以2014年3月~2016年11月收治的78例創傷性腦損傷腦積水患者作為對象,探討腦室-腹腔分流術在創傷性腦損傷腦積水患者治療中的臨床效果及對T淋巴細胞、炎癥因子的影響。
1 資料與方法
1.1一般資料 將2014年3月~2016年11月收治的78例創傷性腦損傷腦積水患者作為對象,根據隨機數字表分為對照組(n=39)和觀察組(n=39)。納入標準:①符合創傷性腦損傷腦積水臨床診斷標準[10],以頭暈、嘔吐、頭痛及共濟失調為主要癥狀;②符合腦室-腹腔分流術、腰大池腹腔分流手術治療適應證;③對患者的檢查、手術均在醫囑下完成。排除標準:①合并硬膜外血腫或硬膜下血腫者;②合并精神異常、肝腎功能異常或無法耐受手術治療者;③合并血凝四項異常或圍手術期伴有嚴重并發癥而終止手術者。本研究均在醫院倫理委員會監管下完成,兩組臨床資料比較差異無統計學意義(P>0.05),見表1。
1.2方法
1.2.1手術方法 對照組:給予腰大池腹腔分流手術治療。手術前完善相關檢查,采用氣管插管全身麻醉,待麻醉生效后進行常規消毒、鋪巾。術前給予抗生素行抗感染治療,取合適體位,術中行常規腰椎穿刺術,建立皮下通道,將分流管與分流閥門進行連接,利用絲線結扎、固定,術后5 d給予抗生素預防感染[11,12]。觀察組:采用腦室-腹腔分流術治療。行全身麻醉,待麻醉生效后進行常規消毒、鋪巾,根據患者實際情況調整其體位,保證頭、胸、腹在一條直線上,對患者手術部位頭皮行切口,顱骨鉆孔,根據減壓的部位確定穿刺的位置,建立分流管腹腔段,皮下隧道,將不同分流管與腹腔、腦室段相連接,圍手術期均給予抗生素輔助治療,手術后7 d對手術效果進行評估[13]。
1.2.2觀察指標 ①臨床效果:兩組手術前、手術后7 d采用格拉斯哥預后量表(Glasgow outcome scale,GOS,總分5分,分值越高,治療效果越理想)、改良Rankin量表(采用0~5分評分法進行評估,分值越低,治療效果越理想)及日常生活能力(Activity of living,ADL,總分100分,分值越高,日常生活能力越強)量表對患者預后、日常生活能力進行評估[14,15]。②T淋巴細胞水平:兩組手術前、手術后7 d取空腹靜脈血5 ml,離心25 min,離心半徑60 cm,速度4 500 r/min,采用流式細胞儀測定兩組CD3+、CD4+、CD8+、CD4+/CD8+T淋巴細胞水平[16,17];別藻青蛋白(Allophycocyanin,APC)標記的鼠抗人CD4抗體、CD3抗體、CD8抗體均購自美國BD公司,流式細胞儀(FACsalibur)購自BD公司。③炎癥因子:取上述分離的血清標本,采用酶聯免疫吸附實驗測定兩組手術前、手術后7 d TNF-α、IL-6和IL-10水平[18]。TNF-α、IL-6、IL-10的ELISA試劑盒均購自美國BD公司,多功能酶標儀(Varioskan LUX)購自賽默飛世爾科技(中國)有限公司。④治療預后:兩組治療后死亡、肺栓塞、深靜脈血栓、感染及再出血發生率。
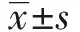
表1 兩組一般資料比較
Tab.1 Comparison of general data between two groups

Clinical informationObservation group(n=39)Control group(n=39)χ2/tPGenderMale21201.085>0.05Female1819Age(year)49.58±5.7750.11±5.782.142>0.05Causes of traumatic brain injuryTraffic accident23210.878>0.05Falling from high altitude1011Heavy bruise67Cerebral blood loss(ml)20.14±3.5221.09±3.541.492>0.05Bleeding typeAcute epidural hematoma9103.205>0.05Acute subdural hematoma1112Acute epidural and subdural hematoma107Extensive brain laceration with910intracerebral hematoma
2 結果
2.1兩組臨床效果比較 兩組治療前GOS、改良Rankin、ADL評分差異無統計學意義(P>0.05);觀察組手術后7 d GOS、ADL評分均高于對照組(P<0.05);觀察組手術后7 d改良Rankin評分低于對照組(P<0.05),見表2。
2.2兩組T淋巴細胞水平比較 兩組治療前CD3+、CD4+、CD8+、CD4+/CD8+T淋巴細胞比較無統計學意義(P>0.05);觀察組手術后7 d CD3+、CD4+、CD4+/CD8+T細胞數量均高于對照組(P<0.05);觀察組手術后7 d CD8+T細胞水平低于對照組(P<0.05),見表3。
2.3兩組炎癥因子比較 兩組手術前TNF-α、IL-6、IL-10水平差異無統計學意義(P>0.05);觀察組手術后7 d TNF-α、IL-6水平低于對照組(P<0.05);觀察組手術后7 d IL-10水平高于對照組(P<0.05),見表4。
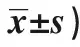

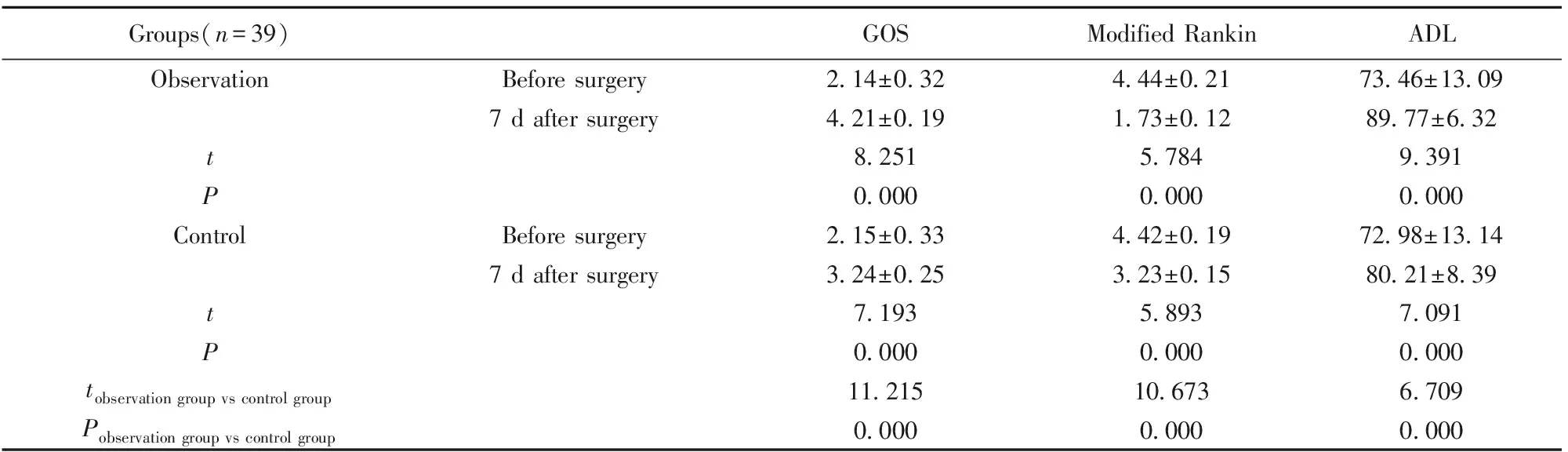
Groups(n=39)GOSModified RankinADLObservationBefore surgery2.14±0.324.44±0.2173.46±13.097 d after surgery4.21±0.191.73±0.1289.77±6.32t8.2515.7849.391P0.0000.0000.000ControlBefore surgery2.15±0.334.42±0.1972.98±13.147 d after surgery3.24±0.253.23±0.1580.21±8.39t7.1935.8937.091P0.0000.0000.000tobservation group vs control group11.21510.6736.709Pobservation group vs control group0.0000.0000.000
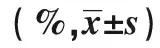
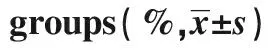
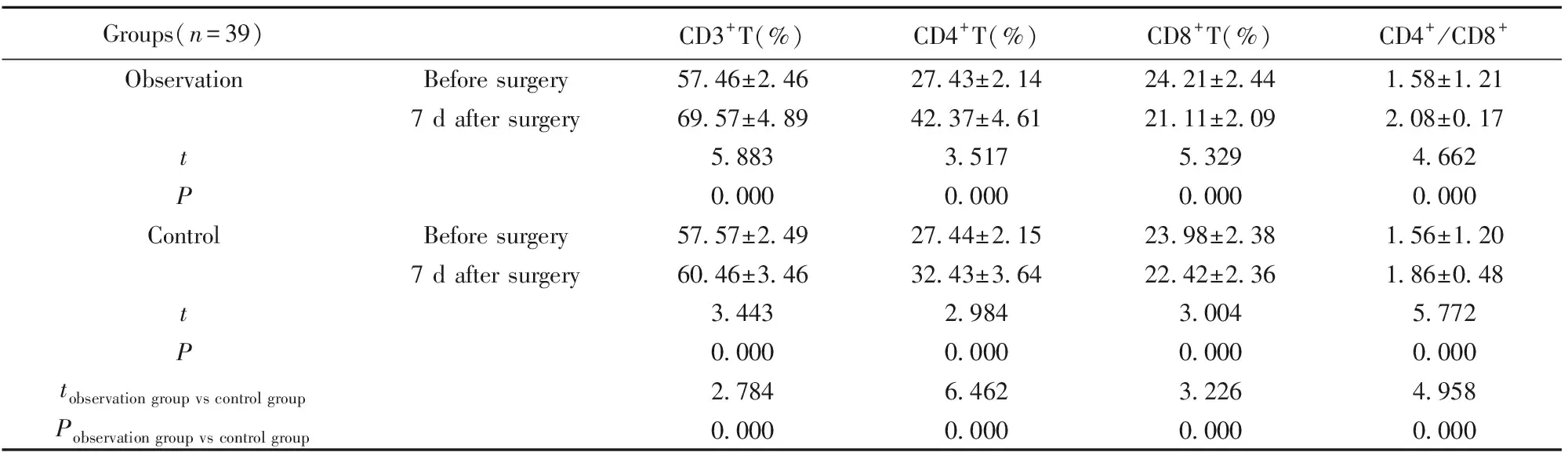
Groups(n=39)CD3+T(%)CD4+T(%)CD8+T(%)CD4+/CD8+ObservationBefore surgery57.46±2.4627.43±2.1424.21±2.441.58±1.217 d after surgery69.57±4.8942.37±4.6121.11±2.092.08±0.17t5.8833.5175.3294.662P0.0000.0000.0000.000ControlBefore surgery57.57±2.4927.44±2.1523.98±2.381.56±1.207 d after surgery60.46±3.4632.43±3.6422.42±2.361.86±0.48t3.4432.9843.0045.772P0.0000.0000.0000.000tobservation group vs control group2.7846.4623.2264.958Pobservation group vs control group0.0000.0000.0000.000
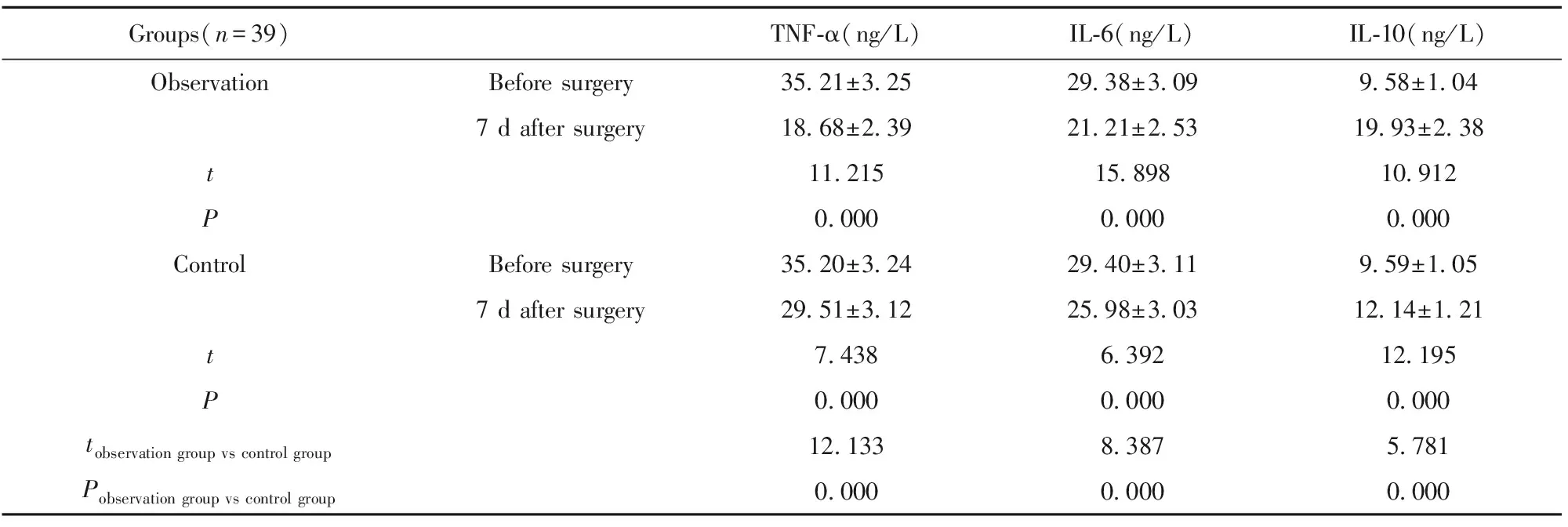
Groups(n=39)TNF-α(ng/L)IL-6(ng/L)IL-10(ng/L)ObservationBefore surgery35.21±3.2529.38±3.099.58±1.047 d after surgery18.68±2.3921.21±2.5319.93±2.38t11.21515.89810.912P0.0000.0000.000ControlBefore surgery35.20±3.2429.40±3.119.59±1.057 d after surgery29.51±3.1225.98±3.0312.14±1.21t7.4386.39212.195P0.0000.0000.000tobservation group vs control group12.1338.3875.781Pobservation group vs control group0.0000.0000.000
表5 兩組治療預后比較[n(%)]
Tab.5 Comparison of treatment prognosis between two groups[n(%)]
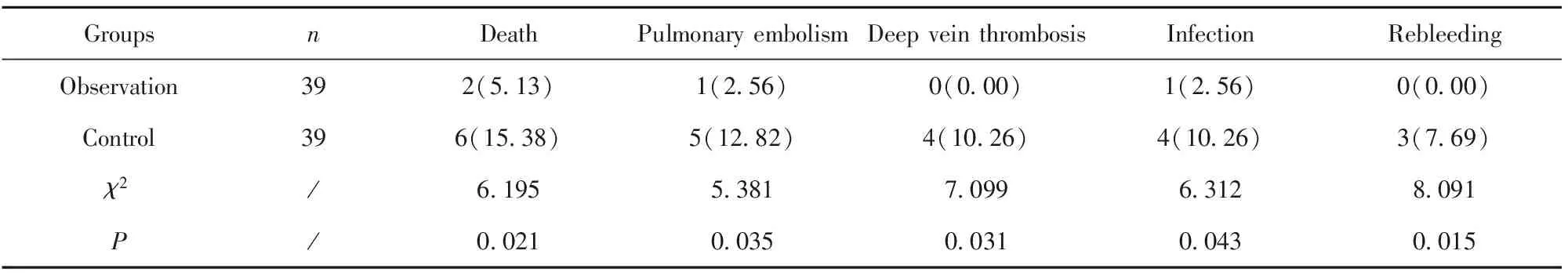
GroupsnDeathPulmonary embolismDeep vein thrombosisInfectionRebleedingObservation392(5.13)1(2.56)0(0.00)1(2.56)0(0.00)Control396(15.38)5(12.82)4(10.26)4(10.26)3(7.69)χ2/6.1955.3817.0996.3128.091P/0.0210.0350.0310.0430.015
2.4兩組治療預后比較 觀察組手術后死亡、肺栓塞、深靜脈血栓、感染及再出血發生率均低于對照組(P<0.05),見表5。
3 討論
創傷性腦損傷發病相對急促,多數患者會引起不同程度腦積水,嚴重時將威脅生命[19]。腰大池腹腔分流手術是創傷性腦損傷腦積水患者常用的治療方法,雖然能延緩病情發展,降低臨床死亡率,但是對于腦組織減壓不充分者,將會影響其治療預后[20]。同時,腰大池腹腔分流手術后能產生后續的應激反應,無法實現腦組織壓迫的完全緩解[21]。近年來,腦室-腹腔分流術在創傷性腦損傷腦積水患者中得到應用,且效果理想。本研究中,觀察組手術后7 d GOS、ADL評分均高于對照組,改良Rankin評分低于對照組對照組。由此得出,將腦室-腹腔分流術用于創傷性腦損傷腦積水患者治療能獲得良好的臨床療效,有助于提高患者日常生活能力,利于患者恢復。腦室-腹腔分流術屬于一種微創治療方法,能有效地對腦損傷部位的腦脊液進行分流,有助于降低腦內壓,能改善患者術后各項生理指標。同時,對于病情相對嚴重者,腦室-腹腔分流術的實施能為腦恢復提供一個相對穩定、平衡的內環境,能降低并發癥發生率,使得患者早期恢復[22]。國內學者研究表明,腦室-腹腔分流術用于創傷性腦損傷腦積水患者治療具有以下優點:①能提高手術高效協同效應,能在一次手術下完成對患者的治療,減輕患者多次手術創傷;②避免患者多次手術肉體上的折磨,降低醫療費用,能降低術后感染率及并發癥發生率[23,24]。
創傷性腦損傷腦積水患者發病后會對機體產生應激刺激,能引起腦缺血、缺氧,從而引起腦組織氧自由基損傷,加劇疾病的發生、發展[25]。IL-6是人體內重要的炎癥因子,在整個炎癥應激過程中發揮重要的作用,可參與破壞神經元細胞膜、神經纖維髓鞘及血腦屏障完整性的過程,從而加劇疾病的發生、發展[26]。而IL-10是一種抗炎因子,具有神經保護作用,在正常人體中表達水平較低,當腦部受到損傷后,IL-10水平升高。臨床上,將腦室-腹腔分流術用于創傷性腦損傷腦積水患者能降低炎癥因子水平,從根本上控制疾病的發生、發展[27]。本研究中,觀察組手術后7 d TNF-α、IL-6水平低于對照組,IL-10水平高于對照組。這提示腦室-腹腔分流術在創傷性腦損傷腦積水患者中能降低炎癥因子水平,提高抗炎因子表達,避免患者病情持續發展。此外,創傷性腦損傷腦積水的發生、發展還伴有機體免疫水平的改變。對于正常人而言,機體水平處于一個動態平衡,當腦部受到創傷引起腦出血后為了減輕機體產生的損傷,免疫細胞將迅速被激活,造成機體免疫力下降,過低的免疫將進一步加劇疾病的發展,形成一種惡性循環[28]。本研究中,觀察組手術后7 d CD3+、CD4+、CD4+/CD8+T細胞數量均高于對照組,CD8+T細胞數量低于對照組。由此得出,腦室-腹腔分流術用于創傷性腦損傷腦積水患者中能改善T淋巴細胞水平。但是,腦室-腹腔分流術臨床使用前應加強患者術前評估,充分了解患者身體狀態,圍手術期加強患者生命體征監測,對可能出現的并發癥進行早期干預,改善患者預后[29,30]。本研究中,觀察組手術后死亡、肺栓塞、深靜脈血栓、感染及再出血發生率均低于對照組。這提示了腦室-腹腔分流術用于創傷性腦損傷腦積水患者治療能獲得良好的治療預后。
綜上所述,將腦室-腹腔分流術用于創傷性腦損傷腦積水患者能獲得良好的臨床效果,能提高T淋巴細胞水平,降低炎癥因子水平,有助于改善患者預后,值得推廣應用。

