重癥新型冠狀病毒肺炎患者的臨床特點及預后相關危險因素 分析
徐虹,陳輝,黃文杰*
1解放軍南部戰區總醫院全軍呼吸內科中心,廣州 510010;2解放軍聯勤保障部隊第940醫院衛生經濟科,蘭州 730050
新型冠狀病毒肺炎(coronavirus disease 2019,COVID-19)是由嚴重急性呼吸綜合征冠狀病毒2 (severe acute respiratory syndrome coronavirus 2,SARS-CoV-2)感染引起的急性呼吸道傳染病,人群具有普遍易感性,已被我國列為按甲類傳染病管理的乙類傳染病[1]。截至2021年1月5日,全球累計確診病例已超過8300萬,死亡病例超過180萬[2]。根據WHO報告,約80%的COVID-19患者為輕型,整體預后良好;20%為重型和危重型,預后差,病死率高[3]。本研究探討與重癥COVID-19患者的預后相關危險因素,以為臨床早期識別重點患者并給予個體化干預提供參考。
1 資料與方法
1.1 一般資料 回顧性分析2020年2-4月曾入住武漢火神山醫院重癥科(ICU)的重型和危重型COVID-19確診患者的臨床資料,根據轉歸情況分為存活組與死亡組。
1.2 納入標準 符合國家衛生健康委員會頒布的《新型冠狀病毒感染的肺炎診療方案》(試行第六版)中的診斷和分型標準[4]。COVID-19臨床分型標準:(1)普通型。具有發熱、呼吸道等癥狀,影像學可見肺炎表現。(2)重型(符合下列任何一條):①出現氣促,呼吸頻率≥30次/min;②靜息狀態下指氧飽和度≤93%;③動脈血氧分壓/吸氧濃度≤300 mmHg(1 mmHg=0.133 kPa)。肺部影像學顯示24~48 h內病灶明顯進展(>50%)者按重型管理。 (3)危重型(符合下列任何一條):①出現呼吸衰竭,且需要機械通氣;②出現休克;③合并其他器官衰竭需ICU監護治療。
1.3 排除標準 (1)入院72 h內死亡;(2)入院時存在意識障礙,無法采集病史且臨床資料不全。
1.4 臨床資料收集 通過電子病歷系統提取患者的個人資料、診斷、病歷記錄、實驗室檢查、治療方案等信息。血常規、乳酸脫氫酶(LDH)、α-羥丁酸脫氫酶(α-HBDH)提取入院后連續3次檢查的結果,其他實驗室檢查提取入院后第1次檢查的 結果。
1.5 統計學處理 應用SPSS 20.0軟件進行統計分析。計數資料以例(%)表示,組間比較采用χ2檢驗。正態分布的計量資料以±s表示,組間比較采用獨立樣本t檢驗;偏態分布的計量資料以M(Q1,Q3)表示,組間比較采用u檢驗。采用受試者工作特征(ROC)曲線分析各指標對預后的判斷效能。P<0.05為差異有統計學意義。
2 結 果
2.1 一般資料 入院后曾入住ICU的患者共128例,排除入院后72 h內死亡及資料不完整者6例,共122例納入本研究。其中男80例,女42例,年齡36~100(70.1±11.1)歲;入院首次分型:普通型14例,重型48例,危重型60例;住院期間最高分型:重型24例,危重型98例。死亡56例,存活66例,病死率45.9%。死亡組與存活組患者年齡、性別、主訴癥狀差異無統計學意義(P>0.05);死亡組合并冠心病的比例高于存活組,差異有統計學意義(19.6% vs. 7.6%,P=0.049,表1)。
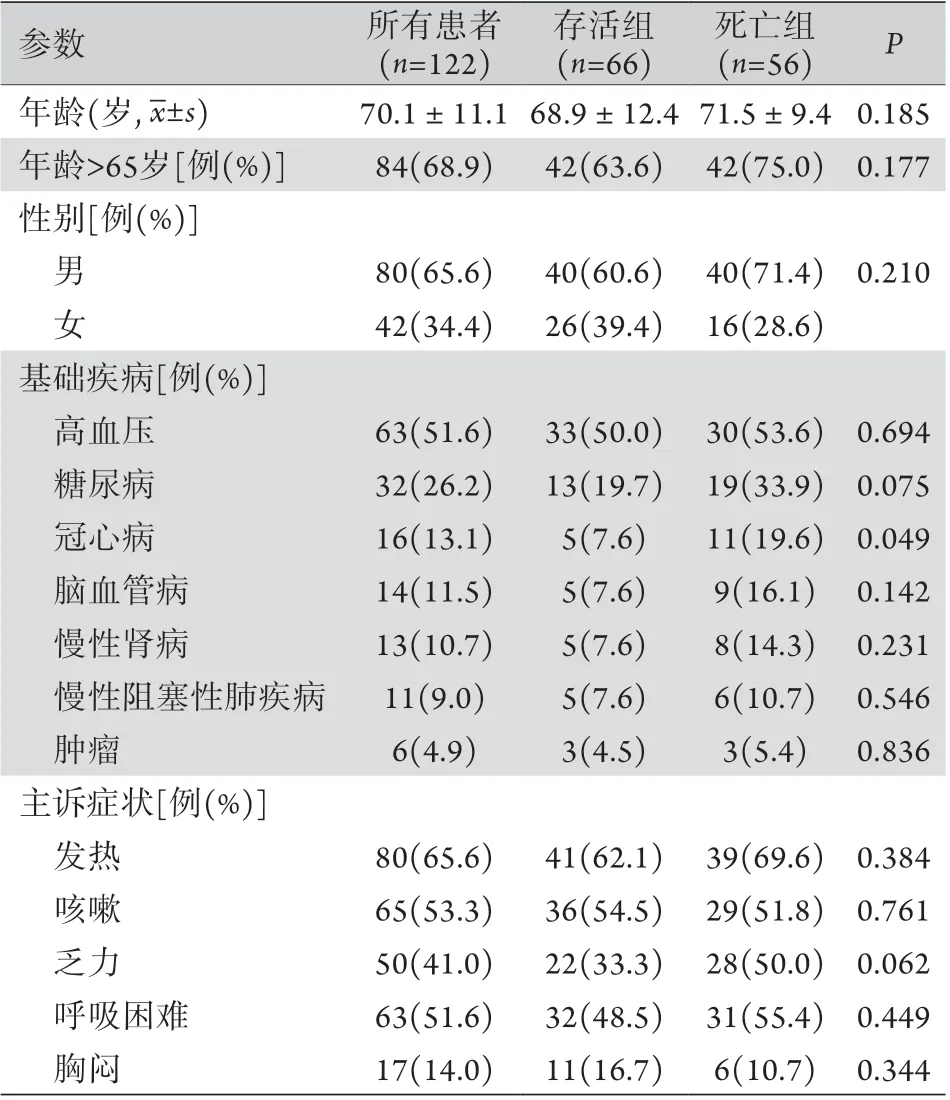
表1 兩組重癥COVID-19患者一般資料比較Tab.1 General data of severe COVID-19 patients in two groups
2.2 兩組患者入院實驗室檢查結果比較 如表2所示,死亡組入院時血小板計數(PLT)低于存活組(P=0.015),C反應蛋白(CRP)、腦鈉肽(BNP)水平高于存活組(P=0.027,P=0.007),凝血酶原時間(PT)和凝血酶時間(TT)長于存活組(P<0.001,P=0.037),但兩組數值均在正常范圍。兩組血清鈣濃度均低于正常參考值(2.11~2.52 mmol/L),但死亡組低于存活組(P=0.006)。
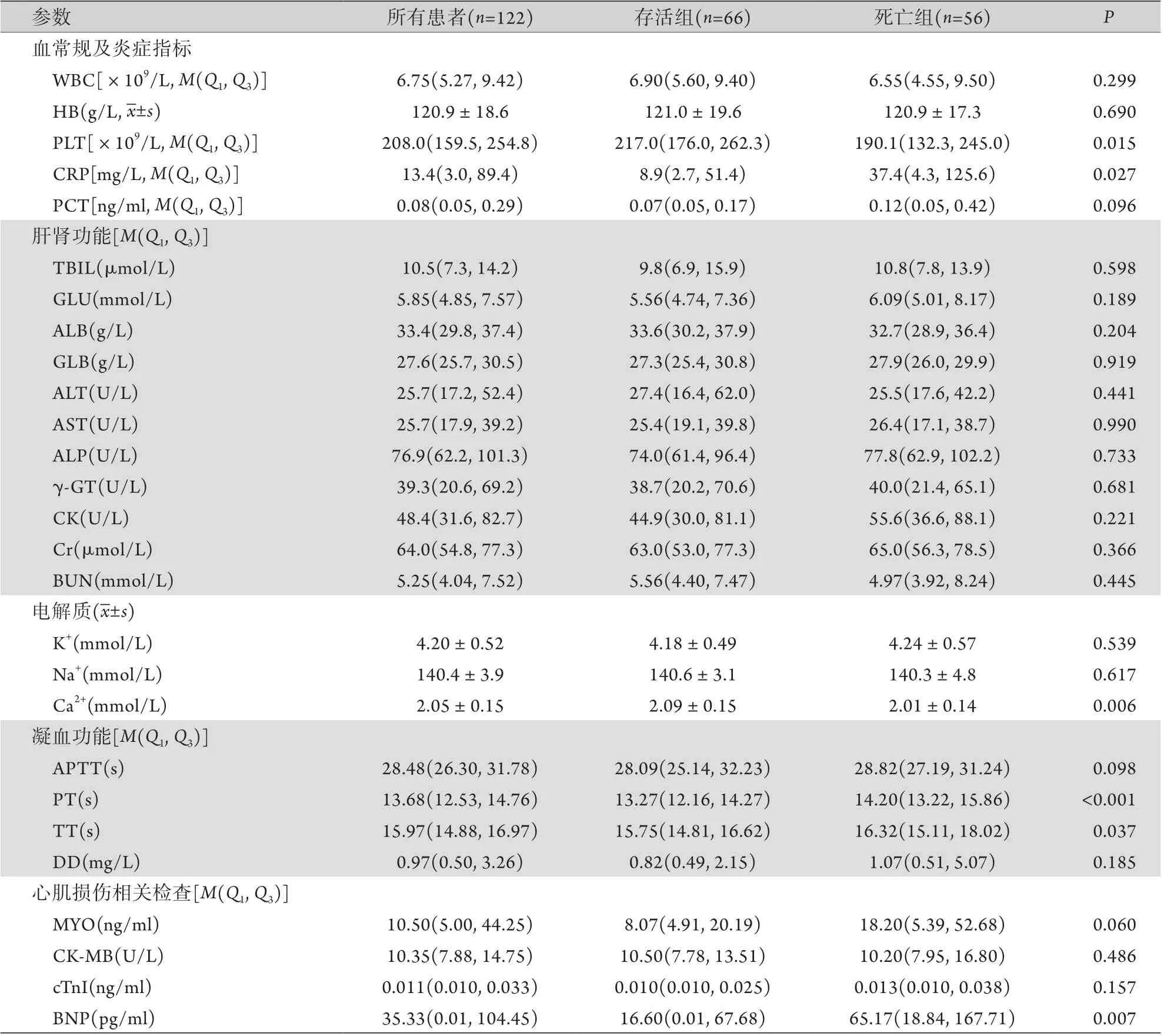
表2 兩組重癥COVID-19患者入院實驗室檢查結果比較Tab.2 Comparison of laboratory results of severe COVID-19 patients in two groups
2.3 兩組中性粒細胞計數(NEU)、淋巴細胞計數(LYM)、中性粒細胞與淋巴細胞比值(NLR)、LDH、α-HBDH動態變化 存活組與死亡組第1次血常規檢查NEU、LYM差異無統計學意義,但死亡組NLR明顯高于存活組(P=0.029)。動態觀察顯示,存活組LYM呈升高趨勢,NLR逐漸下降,死亡組LYM持續維持在低水平,NLR持續維持在高水平。兩組LDH、α-HBDH差異有統計學意義,多次檢測死亡組LDH和α-HBDH水平均明顯高于存活組(P<0.001,表3)。
2.4 實驗室檢查結果預測死亡結局的ROC曲線分析 對單因素分析中有統計學差異的實驗室檢查指標進行ROC曲線分析,結果顯示,LDH、α-HBDH及第2、3次檢測的NEU預測死亡結局的價值較高,曲線下面積(AUC)>0.7(圖1、表4)。
2.5 兩組治療情況比較 兩組患者治療情況如表5 所示。死亡組接受機械通氣及使用抗細菌藥治療的比例高于存活組(P<0.05)。死亡組中6例未進行有創機械通氣,其中3例因家屬拒絕氣管插管,僅予以無創通氣;2例高流量氧療和無創通氣后低氧改善,發生心源性猝死;1例予以高流量氧療,低氧改善后因腦干梗死猝死。兩組采用抗病毒、糖皮質激素等治療的比例差異無統計學意義(P>0.05)。93.9%的存活組患者接受了中藥治療,明顯高于死亡組(37.5%,P<0.001)。

表3 兩組重癥COVID-19患者實驗室檢查結果動態比較[M(Q1, Q3)]Tab.3 Dynamic data of laboratory indices of severe COVID-19 patients in two groups [M(Q1, Q3)]
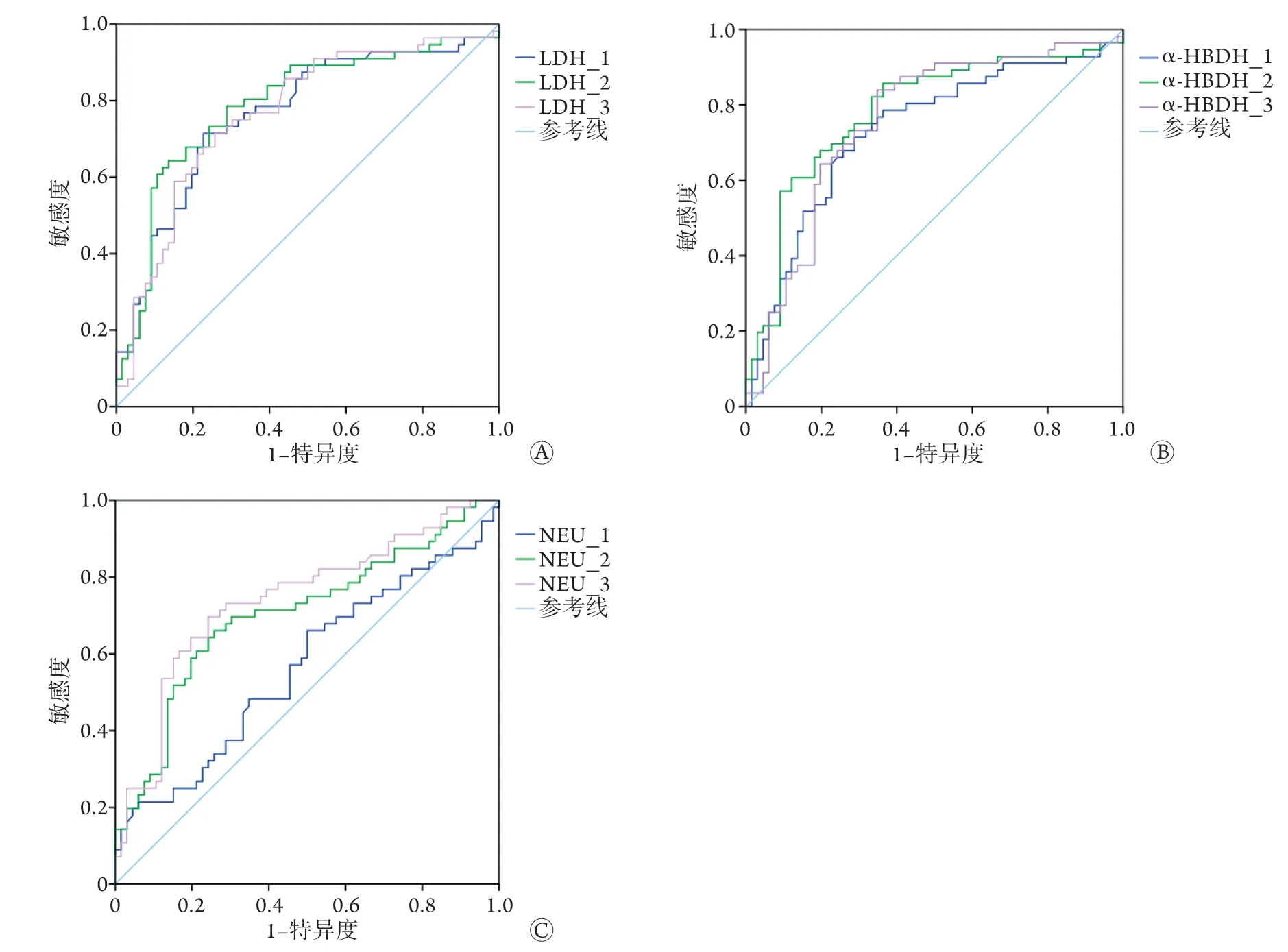
圖1 LDH、α-HBDH、NEU預測重癥COVID-19患者死亡結局的ROC曲線Fig.1 ROC curve of LDH, α-HBDH and NEU for predicting the outcome of death of severe COVID-19 patients
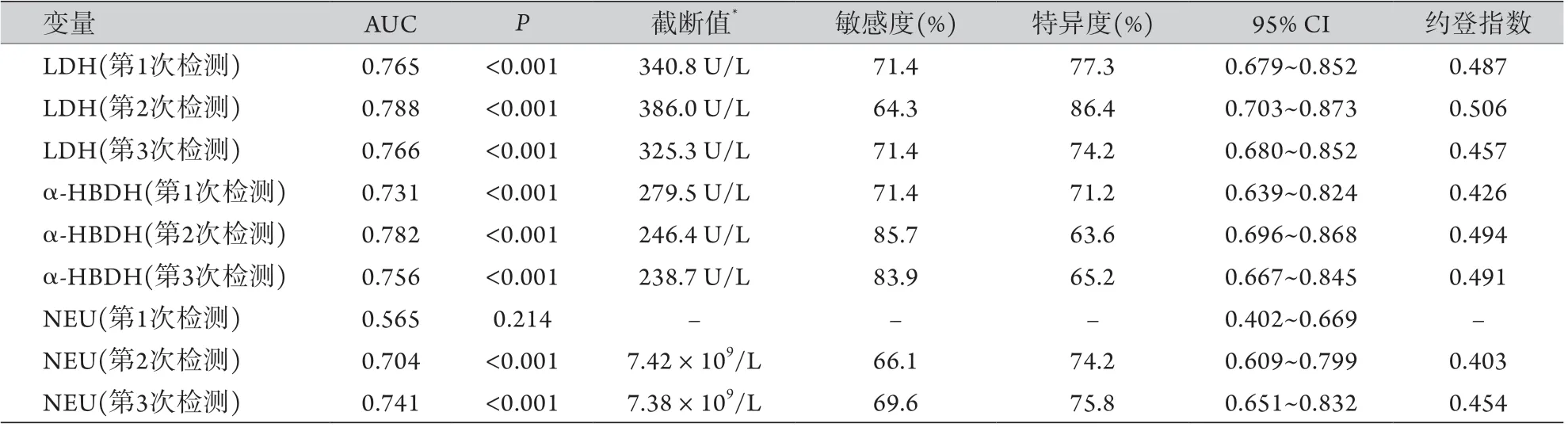
表4 LDH、α-HBDH及NEU預測重癥COVID-19患者死亡結局的ROC曲線分析Tab.4 ROC curve analysis of LDH, α-HBDH and NEU for predicting the outcome of death of severe COVID-19 patients
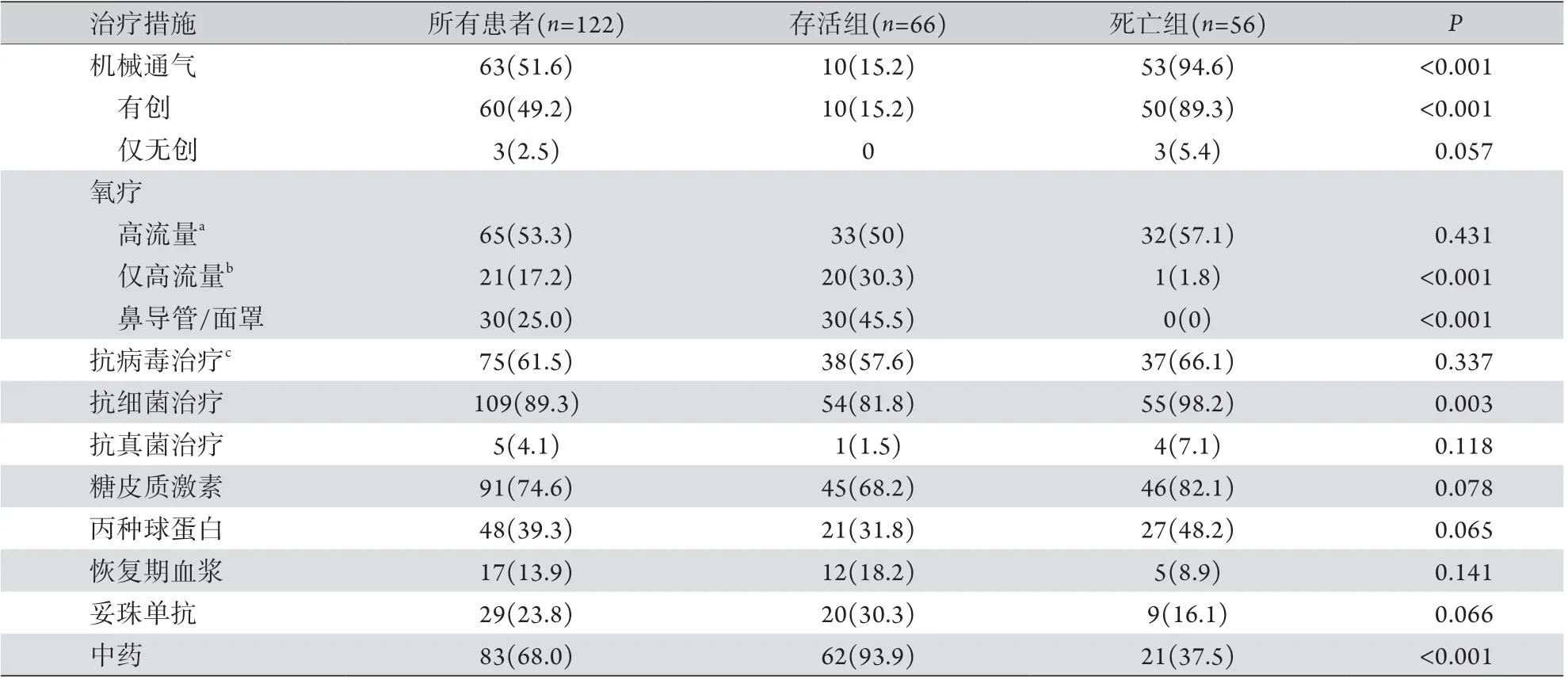
表5 兩組重癥COVID-19患者治療情況比較[例(%)]Tab.5 Treatment for severe COVID-19 patients in two groups [n(%)]
3 討 論
COVID-19疫情發生以來,我國積極采取防控策略和措施,有效控制了本地傳播,但目前國際疫情形勢仍十分嚴峻。國內外研究資料顯示,重癥COVID-19患者病死率高,而早期識別重癥患者、合理配置醫療資源有利于提高救治成功率[5-7]。多項臨床研究發現,合并高血壓、心血管疾病、慢性腎病和糖尿病等常見慢性疾病以及高齡可能是導致COVID-19重癥化及死亡的重要誘因[5,8-10]。本研究將觀察對象限定為入住過ICU的重癥患者,平均年齡達70.1歲,超過70%的患者合并基礎疾病,最常見的為高血壓(56.1%)、糖尿病(26.2%)、冠心病(13.1%),其中死亡組合并冠心病的比例明顯高于存活組,2例在低氧改善后發生心源性猝死,提示心血管疾病可能增加重癥患者的死亡風險。
探索實驗室檢查對患者預后的預警作用是臨床研究的熱點,據此建立病例分級管理系統具有重要的臨床和管理意義。血常規、CRP等是最早受到關注的檢驗指標,LYM下降被列入診斷標準,并被證實與病情嚴重程度相關[11-12]。中性粒細胞及CRP升高被認為可能與炎癥風暴有關,可以預測COVID-19患者重癥化及死亡的風險。Lu等[13]總結了577例確診或疑似COVID-19住院患者的臨床特征,以年齡和CRP這兩個簡單指標確定ACP指數,結果顯示,ACP指數與12 d死亡風險及病情嚴重程度密切相關。NLR判斷患者重癥化的作用得到了多項研究的支持,如Liu等[14]發現,年齡>50歲且NLR≥3.13的COVID-19患者進展為重癥的可能性大,應盡快轉入ICU治療。本研究入組患者均為重癥,LYM中位數始終<1.0×109/L,死亡組LYM明顯低于存活組,且動態觀察顯示,死亡組LYM持續維持在低水平,而存活組第2、3次檢測較入院時有所升高,NEU和LYM的變化特點與其他報道相似。 本研究同時證實NLR與疾病嚴重程度相關,3次檢測存活組患者NLR中位值均>5,死亡組NLR中位值均>13,兩組差異有統計學意義。
重癥COVID-19患者存在凝血功能異常[15],主要表現為凝血激活、纖溶抑制,實驗室檢查發現PLT計數減少、PT輕度延長、D-二聚體升高。Tang等[16]對183例COVID-19患者的凝血指標進行回顧性分析,結果顯示,約71%的死亡病例在病程中滿足彌漫性血管內凝血(DIC)的診斷標準,而存活患者中僅0.6%滿足DIC的診斷標準。本研究入組患者除D-二聚體水平升高外,PLT、PT、TT檢測的中位值均在正常范圍,似乎未表現出明顯的凝血功能異常,但死亡組PLT計數明顯低于存活組,PT、TT檢測值大于存活組,差異有統計學意義。臨床實際工作中,重癥患者的凝血功能隨病情及治療方案的變化可發生明顯改變,本研究未動態監測凝血功能,也未能確定凝血功能檢測時間點與病程的關系,因此,本研究收集的數據用于判斷凝血功能與預后的關系具有較大的局限性。
多項臨床研究顯示,重癥COVID-19患者心肌損傷指標(包括CK、LDH、cTnI、MYO、BNP等)較輕癥患者升高[17-19]。上海援鄂醫療隊對武漢金銀潭醫院188例COVID-19患者的臨床資料進行回顧性分析,發現COVID-19患者入院時cTnI、CK-MB、LDH、α-HBDH水平較高,且與患者死亡風險增加有關[20]。Yan等[21]回顧性分析武漢同濟醫院收治的404例COVID-19患者的血液樣本數據,并通過機器學習工具對預測COVID-19患者存活率的生物標志物進行研究,結果顯示,LDH預測生存率的準確性超過90%。LDH升高與各種疾病中發生的組織分解有關,LDH主要有5種同工酶,其中LDH1、LDH2主要來源于心臟,LDH3主要來源于肺、脾臟,LDH4、LDH5主要來源于肝臟和骨骼肌,臨床測定的α-HBDH實際是LDH1和LHD2的活性之和。cTnI和CK-MB用于診斷心肌損傷具有很高的敏感性和特異性,臨床價值優于LDH。本研究觀察到,cTnI和CK-MB升高的患者,其LDH和α-HBDH水平均升高,而超過50%的LDH和α-HBDH升高患者,其CK-MB及cTnI檢測結果正常,提示LDH和α-HBDH升高并不總對應心肌損害,可能與病毒導致的多系統損害及炎癥反應等有關。
由于缺乏生存時間數據,本研究采用ROC曲線初步探索預測重癥患者死亡風險有價值的臨床指標,結果顯示,符合AUC>0.7標準的參數僅有LDH、α-HBDH、NEU。3次LDH和α-HBDH檢測的ROC曲線分析結果相似,重復性較好。入院首次NEU檢測兩組無差異,隨后死亡組NEU升高明顯,第2、3次檢測結果預測死亡風險的AUC>0.7,但敏感度<70%。NEU水平還可能受激素治療、合并細菌感染等其他情況影響,其意義需謹慎判斷。
本研究所有患者均給予呼吸支持治療,兩組呼吸支持方式的差異主要與病情嚴重程度相關,給予有創通氣前,多數患者接受了高流量氧療和(或)無創通氣治療。由于資料有限,本研究未探討不同呼吸支持治療方式及其合理轉換對預后的影響。藥物治療的差異主要表現在抗細菌藥物和中藥的使用。89.3%的患者接受了抗細菌治療,但病原學資料不完整,以經驗性治療為主。存活組與死亡組中藥使用率差異明顯(93.9% vs. 37.5%),但不能排除醫師根據患者進食等情況主動選擇導致的偏倚,中藥對死亡風險的影響需要進一步通過臨床對照試驗進行 驗證。
本研究為回顧性分析,存在難以避免的局限性,但仍能給臨床醫師以下啟示:重癥COVID-19多為高齡及有基礎疾病的患者,持續的LYM降低和NLR升高是其顯著的臨床特征,LDH和α-HBDH持續升高的患者死亡風險較高,應予以特別重視,并及時給予個體化治療,以降低死亡風險。

