宮腔鏡檢查在首次IVF-ET前應用的臨床價值
曹蓓,賴春田
(株洲市中心醫(yī)院生殖醫(yī)學中心,株洲 412000)
近年來,隨著生育年齡推遲和不孕癥患者人數(shù)增加,接受體外受精-胚胎移植(IVF-ET)治療的不孕不育夫婦比例越來越高。有研究報道IVF-ET中單個移植周期妊娠率為50%左右,而累積妊娠率可高達約80%[1]。胚胎質(zhì)量和子宮內(nèi)膜容受性是胚胎種植的兩個關鍵因素[1]。影響子宮內(nèi)膜容受性的因素多而復雜,如子宮解剖結構異常、輸卵管積水、子宮內(nèi)膜異位癥、內(nèi)膜種植窗移位、血液高凝傾向、母胚免疫異常等。之前文獻報道在不孕患者中宮腔鏡檢出異常的發(fā)生率高達50%[2]。宮腔鏡檢查能直觀評價宮腔形態(tài),發(fā)現(xiàn)并治療輕微的宮腔病變,改善宮腔環(huán)境,對提高臨床妊娠率有輔助性作用,這個觀點在反復移植失敗的患者中已得到認可[3]。但是,首次IVF-ET前是否應常規(guī)行宮腔鏡檢查仍存在爭議。本研究回顧性分析在我院生殖醫(yī)學中心行首次IVF-ET患者的臨床資料,探討宮腔鏡在首次IVF-ET前應用的臨床價值。
一、資料與方法
1.研究對象:回顧性分析2018年1月至2019年12月在我院生殖醫(yī)學中心行第1次IVF-ET治療的244例患者的臨床資料,按照胚胎移植前是否進行宮腔鏡檢查分為宮腔鏡組(138例)和對照組(106例)。納入標準:(1)年齡30~35歲;(2)不孕年限3~5年;(3)新鮮周期中,至少移植1枚優(yōu)質(zhì)胚胎(優(yōu)質(zhì)胚胎標準:分裂第3天8細胞,卵裂均勻,無碎片或碎片體積≤5%)[4];(4)移植日內(nèi)膜厚度≥7 mm。排除標準:(1)高齡(>35歲);(2)移植日子宮內(nèi)膜厚度<7 mm;(3)IVF-ET中未移植優(yōu)質(zhì)胚胎;(4)既往進行過IVF-ET治療;(5)既往有宮腔鏡治療史;(6)合并子宮腺肌癥、子宮肌瘤及生殖系統(tǒng)相關腫瘤者。
又根據(jù)原發(fā)不孕和繼發(fā)不孕不同,將宮腔鏡組分為原發(fā)不孕組(73例)和繼發(fā)不孕組(65例),比較兩亞組宮腔病變的類型和發(fā)生率。
2.研究方法:(1)主要儀器和設備:日本Olympus公司生產(chǎn)的成像、監(jiān)視系統(tǒng);外鞘直徑4.5~7 mm的直管式硬型電子宮腔鏡及連續(xù)灌流式液體膨?qū)m機。(2)宮腔鏡手術操作與治療:宮腔鏡組于月經(jīng)干凈后3~7 d(月經(jīng)紊亂者選擇在陰道流血停止時)進行宮腔鏡檢查。患者排空膀胱,取膀胱截石位,常規(guī)行婦科內(nèi)診及消毒。根據(jù)宮頸情況使用擴宮棒擴宮,擴張宮頸至5~7.5號,將檢查鏡置于宮頸管內(nèi),待膨?qū)m滿意后依序檢查宮頸管、宮腔前后壁、雙側(cè)宮角和輸卵管開口及宮底等部位。若術中發(fā)現(xiàn)息肉予以手術摘除;輕中度宮腔粘連者行粘連分離術,術后人工周期治療1~3個月;子宮內(nèi)膜炎患者予以多西環(huán)素(江蘇聯(lián)環(huán)藥業(yè))0.1 g bid×14天抗炎治療;子宮內(nèi)膜增殖癥患者,如病檢為非典型性增生則予以甲地孕酮(浙江仙琚)160 mg qd×3個月,如為單純型或復雜型增生過長予以甲羥孕酮片(浙江仙琚)10 mg qd×1個月;術中發(fā)現(xiàn)黏膜下子宮肌瘤、子宮縱膈(長度≥1 cm)、重度宮腔粘連者,另在靜脈全麻下行宮腔鏡手術治療,子宮縱膈長度<1 cm者不予處理。宮腔鏡組檢查正常者于次月進入IVF-ET周期,發(fā)現(xiàn)宮腔異常者治療后1~3個月酌情進入IVF-ET周期。對照組在完善其它IVF術前檢查后擇期進入IVF-ET周期。(3)IVF-ET:按照我中心常規(guī)操作進行控制性促排卵、IVF和新鮮周期ET,常規(guī)行黃體支持。(4)妊娠結局判斷:移植后28~35 d陰道超聲檢查宮腔內(nèi)可見孕囊、胚芽及原始心管搏動者確定為臨床妊娠。臨床妊娠率=臨床妊娠周期數(shù)/移植周期數(shù)×100%;胚胎著床率=孕囊數(shù)/總移植胚胎數(shù)×100%[5]。
二、結果
1.兩組患者一般情況比較:兩組患者的年齡、不孕年限、體重指數(shù)(BMI)、移植胚胎數(shù)目、移植日內(nèi)膜厚度比較無顯著性差異(P>0.05)(表1)。
2.兩組患者促排卵方案構成比及妊娠結局比較:兩組患者促排卵方案構成比之間無顯著性差異(P>0.05)(表2)。宮腔鏡組的胚胎種植率和臨床妊娠率均略高于對照組,但尚無顯著性差異(P>0.05)(表3)。
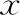
表1 兩組患者一般資料比較(-±s)

表2 兩組患者鮮胚移植促排卵方案構成比比較 [n(%)]

表3 兩組患者移植周期臨床妊娠率、種植率比較(%)
3.宮腔鏡檢查結果:宮腔鏡組138例患者中檢出宮腔病變者68例(49.3%),檢出的宮腔病變類型有:子宮內(nèi)膜息肉、宮腔粘連、子宮內(nèi)膜炎、剖宮產(chǎn)切口憩室、子宮內(nèi)膜增殖癥、子宮縱膈、鞍狀子宮;檢出數(shù)排前3位的宮腔病變?yōu)樽訉m內(nèi)膜息肉(29例)、宮腔粘連(19例)、子宮內(nèi)膜炎(11例)。對原發(fā)不孕組和繼發(fā)不孕組進行比較發(fā)現(xiàn),原發(fā)不孕組的子宮內(nèi)膜息肉檢出率顯著高于繼發(fā)不孕組(P<0.05);而繼發(fā)不孕組的宮腔粘連和子宮內(nèi)膜炎檢出率顯著高于原發(fā)不孕組(P<0.05);其它宮腔病變類型的檢出率組間比較無顯著性差異(P>0.05)(表4)。

表4 原發(fā)不孕和繼發(fā)不孕組宮腔異常類型比較 [n(%)]
三、討論
1.宮腔鏡檢查對宮腔病變的診療價值:胚胎著床是一個復雜的過程,即使是微小的宮腔病變也可能對胚胎著床造成不良影響[6],子宮內(nèi)膜息肉、子宮縱膈、宮腔粘連、子宮黏膜下肌瘤、子宮內(nèi)膜炎等都可能與輔助生殖技術(ART)的不良結局有關[6-7]。宮腔鏡檢查是近年來發(fā)展的一項新的婦科微創(chuàng)診療技術,相較于傳統(tǒng)的診斷性刮宮、陰道B超、子宮輸卵管碘油造影等檢查,宮腔鏡檢查具有創(chuàng)傷小、直觀、準確、誤診率低的優(yōu)點,已成為診斷宮腔病變的金標準,越來越多地應用于ART中[8]。其適應癥主要有:評估異常子宮出血、宮腔粘連的診斷及分型,評估超聲檢查中發(fā)現(xiàn)的異常宮腔病變、子宮畸形的診斷,宮內(nèi)異物的定位、子宮粘膜下肌瘤分型,檢查不孕癥或反復流產(chǎn)的宮內(nèi)因素、IVF前的檢查等[9]。有研究顯示,宮腔鏡檢查對宮腔病變診斷的敏感度為98%,特異度為83%,陽性預測值為96%,陰性預測值為91%[10]。本研究宮腔鏡組中檢出宮腔病變68例(49.3%),其中剖宮產(chǎn)切口憩室、子宮縱膈共4例,已于術前通過陰道B超予以初步診斷,得到宮腔鏡檢查確診;剖宮產(chǎn)切口憩室未予治療,子宮縱膈2例縱膈長度≥1 cm者另行住院于全麻下行宮腔鏡電切術,1例縱膈長度<1 cm者未予處理。29例子宮內(nèi)膜息肉患者中,術前通過陰道B超或造影確診的僅12例,相對于宮腔鏡檢查,傳統(tǒng)檢查方式檢出率僅41.3%;這與多數(shù)患者僅為微小息肉病變,傳統(tǒng)檢查方法容易漏診有關。19例宮腔粘連患者中,術前通過陰道B超或造影確診的僅有中重度粘連7例,對于輕度膜狀宮腔粘連,術前陰道B超或造影未能作出診斷。11例子宮內(nèi)膜炎和3例子宮內(nèi)膜增殖癥均由宮腔鏡及其術后病檢首次確診。本研究結果再次驗證宮腔鏡是一種安全有效、直觀準確的檢查方法,可大幅提高宮腔病變的檢出率和診斷的準確性,并且可同時對大多數(shù)宮腔病變進行微創(chuàng)治療,改善宮腔環(huán)境和妊娠結局。
2.原發(fā)不孕和繼發(fā)不孕宮腔病變類型的差異:本研究宮腔鏡組宮腔病變檢出率排前3位的分別為子宮內(nèi)膜息肉、宮腔粘連、子宮內(nèi)膜炎。其中原發(fā)不孕亞組子宮內(nèi)膜息肉檢出率顯著高于繼發(fā)不孕亞組,其原因可能是原發(fā)不孕患者月經(jīng)失調(diào)、排卵障礙、多囊卵巢綜合征(PCOS)等發(fā)生幾率較繼發(fā)不孕患者更高,其內(nèi)分泌紊亂、子宮內(nèi)膜雌孕激素受體失衡、細胞凋亡異常等因素導致息肉病變更易發(fā)生[11]。多發(fā)的子宮內(nèi)膜息肉會影響胚胎著床,可能是導致不孕和胚胎種植失敗的原因之一。
本研究結果顯示宮腔粘連是繼發(fā)不孕亞組中檢出率最高的宮腔病變,其原因可能是繼發(fā)不孕患者多數(shù)有既往宮腔手術史如人工流產(chǎn)、清宮術等,容易造成內(nèi)膜受損繼而發(fā)生粘連。嚴重的宮腔粘連可能導致胚胎著床失敗,臨床妊娠率下降,且流產(chǎn)率增加。宮腔鏡檢查可以及早發(fā)現(xiàn)宮腔粘連,并行粘連分解術,恢復宮腔形狀,配合藥物治療修復子宮內(nèi)膜,從而改善宮腔環(huán)境[12]。子宮內(nèi)膜炎在繼發(fā)不孕亞組中檢出率也顯著高于原發(fā)不孕組,其原因也可能與繼發(fā)不孕患者既往宮內(nèi)節(jié)育器(IUD)放置、流產(chǎn)史、輸卵管梗阻比率較高有關[13]。
3.宮腔鏡檢查在首次IVF-ET前的應用價值:本研究結果顯示宮腔鏡組的胚胎種植率和臨床妊娠率均略高于對照組,但尚無顯著性差異(P>0.05),提示雖然宮腔鏡檢查有利于盡早發(fā)現(xiàn)并治療宮腔病變,改善宮腔環(huán)境,但尚不能顯著提升胚胎種植率和臨床妊娠率。宮腔鏡檢查雖然是微創(chuàng)檢查,但仍屬侵入性操作,亦可能發(fā)生宮腔粘連、子宮穿孔、水中毒等并發(fā)癥,且增加了患者的經(jīng)濟成本和時間成本,因此其是否應作為IVF-ET前的常規(guī)檢查尚存在爭議。之前有系統(tǒng)評價(共納入10項研究,3 858例研究對象)研究顯示,宮腔鏡干預后可提高首次IVF-ET患者的臨床妊娠率[14]。新近還有文獻報道,對于<35歲患者,宮腔鏡檢查并未顯著改善首次IVF-ET的妊娠結局;但對于高齡(≥35歲)患者,宮腔鏡檢查能有效改善助孕結局[15]。本研究納入對象為<35歲患者,結論與袁璠等[15]一致,但與之前王沖等[14]的Meta分析結論相左,可能與樣本量、患者年齡以及具體的納入和排除標準不同有關,后續(xù)需要進一步擴大樣本量并對人群進行分層分析以深入探討。
綜上,宮腔鏡檢查有利于盡早發(fā)現(xiàn)宮腔病變并及時治療,改善宮腔環(huán)境;但并不能顯著改善<35歲患者首次IVF-ET的妊娠結局,不建議作為該類患者首次IVF-ET前的常規(guī)檢查。

