剖宮產術后瘢痕子宮再次妊娠陰道分娩的臨床分析
戴華
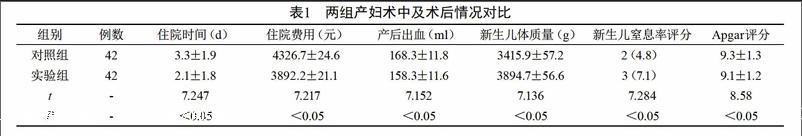
【摘要】目的 觀察、分析在瘢痕子宮再次妊娠陰道試產產婦的治療中,總結并闡述剖宮產的治療效果及安全性。方法 特選取我院接收的瘢痕子宮再次妊娠陰道試產產婦84例作為研究對象;分為兩組。每組42例,對照組應用常規的治療路徑;實驗組在常規治療的前提下融入氨氯地平展開治療。觀察分析兩組的治療效果與安全性。結果 在住院時間、住院費用、產后出血、新生兒體質量這些方面上,實驗組產婦術中及術后情況明顯優于,兩組差異有統計學意義(P<0.05)。在新生兒窒息率評分、Apgar評分的對比上,兩組差異無統計學意義(P>0.05)。結論 將陰道分娩應用于癱痕子宮再次妊娠的產婦中,能夠緩解子宮損傷,降低并發癥,縮短住院時間,如果符合陰道試產指征,可行陰道分娩。
【關鍵詞】剖宮產術后;瘢痕子宮;再次妊娠;陰道分娩
【中圖分類號】R714.4 【文獻標識碼】B 【文章編號】ISSN.2095-6681.2017.33..01
本文主要選取的是我院接收治療的84例瘢痕子宮再次妊娠陰道試產產婦作為研究對象,觀察、分析在瘢痕子宮再次妊娠陰道試產產婦的治療中,總結并闡述剖宮產的治療效果及安全性。現報道如下。
1 資料與方法
1.1 一般資料
本研究特地區選取我院于2016年4月至2017年4月瘢痕子宮再次妊娠陰道試產產婦84例作為研究對象,每組42例,實驗組年齡24~38歲,平均年齡(31.1±1.4)歲,孕周36~41年,平均孕周(37.6±1.4)年。對照組年齡25~39歲,平均年齡(32.6±1.1)歲,孕周36~41年,平均心絞痛病程(37.4±1.3)年。兩組在基本資料的比較上,差異無統計學意義(P>0.05)。
1.2 納入標準
所有患者均獲得我院醫學倫理委員會批準;均符合前次手術距此次妊娠時間超過2年;均在治療干預前簽署《知情同意書》。
1.3 排除標準
所有患者均排除有2次或超過2次剖宮產史者;均排除子宮下段肌層厚度<2 mm者;均排除不同意、不配合研
究者[1]。
1.4 方法
第一步:密切觀察符臺陰道試產條件的產婦,在試產時,完善安慰工作,緩解產婦的不良心理情緒,比如:焦慮、恐懼等。針對宮頸Bisliop評分<7分者幫助宮頸成熟;在產程中對患者的血壓、脈搏、胎心嚴密監側,對有無先兆子宮破裂體征實時注意;觀察胎心變化、產程進展、宮縮強度、胎頭下降及有無血尿等情況;若是發生胎白改變、宮縮過強、子宮先兆破裂等情況,需要即使停止,轉變為剖宮產。
第二步:完善剖宮產產婦術前的各類檢查,使產婦、家屬充分的掌握手術風險,同時簽字,在術中依據剖宮產常規流程,在術后強調補液等支持治療,對陰道出血癥狀密切的觀察。
1.5 統計學方法
本研究選擇SPSS 16.0軟件進行分析,計量資料以“x±s”表示,用t檢驗,以P<0.05為差異有統計學意義[2]。
2 結 果
2.1 兩組產婦術中及術后情況對比
在住院時間、住院費用、產后出血、新生兒體質量這些方面上,實驗組產婦術中及術后情況明顯優于,兩組差異有統計學意義(P<0.05)。在新生兒窒息率評分、Apgar評分的對比上,兩組差異無統計學意義(P>0.05)。見下表1。
3 討 論
瘢痕子宮構建的常見因素主要有子宮肌瘤剔除術、剖宮產術、子宮畸形矯治術等,其中最為常見的就是剖宮產術[3]。現如今,剖宮產是一類處理難產與消除母嬰危險狀態的路徑在各級醫院得到了廣泛的普及,隨著產科檢測路徑的發展與對高危妊娠認識程度的進一步強化[4]。另一方面,因為孕婦與醫務工作者自身與其他社會方面的因素,剖宮產率不斷的強化,剖宮產術后再次妊娠的婦女的分娩方式的選擇儼然被作為了一個關鍵的研究課題[5]。在住院時間、住院費用、產后出血、新生兒體質量這些方面上,實驗組產婦術中及術后情況明顯優于,兩組差異有統計學意義(P<0.05)。在新生兒窒息率評分、Apgar評分的對比上,兩組差異無統計學意義(P>0.05)。
綜上所述,將陰道分娩應用于癱痕子宮再次妊娠的產婦中,能夠降低并發癥,縮短住院時間,如果符合陰道試產指征,可行陰道分娩。
參考文獻
[1] 張靜濤,張 蕊,賈蕊莉,等.剖宮產術后瘢痕子宮再次足月妊娠陰道分娩240例臨床分析[J].陜西醫學雜志,2016,45(5):583-584.
[2] 王 安,徐優文,吳曉榮.剖宮產術后瘢痕子宮再次妊娠陰道分娩的可行性研究[J].西部醫學,2017,29(5):666-669.
本文編輯:吳宏艷endprint

