剖宮產后瘢痕子宮再次妊娠分娩方式的臨床分析
常海英
(山西省壽陽縣人民醫(yī)院,山西 晉中045400)
剖宮產可使產婦在短時間內結束分娩過程,減輕產婦分娩疼痛,同時可有效預防多種危險因素對母體及胎兒造成的影響,因此剖宮產在臨床上的應用率不斷提高。但由于對剖宮產沒有足夠的認識,使得人們對剖宮產術產生了盲目的推崇,因而引發(fā)了過度治療的出現(xiàn),使產婦和胎兒的健康受到了影響,同時也加重了患者家庭的經濟負擔[1]。產婦首次接受剖宮產治療后,其子宮所遭受的傷害及因此而導致的瘢痕會有一定差異,因此對于瘢痕子宮產婦而言,再次妊娠后選擇正確合理的分娩方式,可減少產婦及新生兒的并發(fā)癥,從而盡可能保障產婦及新生兒的安全[2]。本研究選取剖宮產后瘢痕子宮再次妊娠產婦240例,探討剖宮產后瘢痕子宮再次妊娠產婦不同分娩方式的妊娠結局。現(xiàn)報道如下。
1 臨床資料
選取2016年1月至2017年1月壽陽縣人民醫(yī)院收治的剖宮產后瘢痕子宮再次妊娠產婦240例,對其臨床資料進行回顧性分析。排除接受過腹腔手術、盆腔手術者,對治療用藥存在過敏情況者;機體存在其他重大臟器或系統(tǒng)疾病的患者及治療配合度不高者。其中瘢痕子宮再次妊娠剖宮產產婦188例,年齡22~43歲,平均(36.2±5.6)歲;體質量53~77 kg,平均(61.9±11.6)kg;孕周36~41周,平均(38.8±1.5)周。瘢痕子宮再次妊娠陰道分娩的產婦52例,年齡23~43歲,平均(36.8±5.3)歲;體質量51~76 kg,平均(61.3±11.8)kg;孕周36~41周,平均(38.5±1.3)周。并選擇本院同時期收治的非瘢痕子宮再次妊娠剖宮產產婦150例,年齡21~42歲,平均(36.5±5.1)歲;體質量55~78 kg,平均(62.6±11.3)kg;孕周36~41周,平均(38.7±1.2)周。3組患者基線資料比較差異均無統(tǒng)計學意義(P>0.05),具可比性。
2 研究方法
在產婦分娩前,首先需全面評價其身體的具體情況,詳細了解產婦的一般情況,既往有無陰道分娩史、剖宮產時的孕周、剖宮產指征(尤其是頭盆不稱或產程異常)、剖宮產的時機(擇期、急診或產程中轉剖宮產)、宮口開大情況、子宮切口類型及縫合方式,是否有手術并發(fā)癥(子宮切口撕裂、產后出血或感染)及新生兒體質量、是否存活等。既往有一次子宮下段剖宮產史且無陰道試產禁忌證,兩次分娩間隔≥18個月可以考慮陰道試產;如有子宮破裂史、高位縱切口、古典式剖宮產史、大于兩次剖宮產史、異常切口或廣泛子宮底部手術、子宮下段縱切口,以及有其他并發(fā)癥不適陰道分娩,不具備急診剖宮產條件者,則應考慮再次剖宮產。剖宮產術后再次妊娠陰道分娩具有一定的風險,需將不同的分娩方式具備的優(yōu)缺點告知產婦及其家屬,陰道試產分娩發(fā)動后,做好術前準備,產程中連續(xù)電子胎心監(jiān)測,早期識別子宮破裂的征象,注意瘢痕部位的壓痛、陰道異常出血、血尿等情況,嚴密監(jiān)測產程進展,如出現(xiàn)進展不佳,如胎頭下降受阻、先兆子宮破裂征兆時,改為再次剖宮產。本次研究選取的240例剖宮產后瘢痕子宮再次妊娠產婦中,接受剖宮產的產婦188例,接受陰道順產的產婦52例。
3 療效觀察
3.1 觀察指標 觀察剖宮產后瘢痕子宮再次妊娠行陰道分娩產婦和行剖宮產產婦的住院時間,產后出血量及新生兒窒息發(fā)生情況。同時對剖宮產后瘢痕子宮再次妊娠行剖宮產產婦和非瘢痕子宮剖宮產產婦的手術時間、住院時間、術中取頭困難發(fā)生率、新生兒窒息率、產后出血量、子宮切口撕裂率、切口愈合不良率進行比較。
3.2 統(tǒng)計學方法 采用SPSS 17.0統(tǒng)計軟件分析數據,計數資料以[例(%)]表示,采用χ2檢驗;計量資料以均數±標準差(±s)表示,采用t檢驗。P<0.05為差異具有統(tǒng)計學意義。
3.3 結果
(1)瘢痕子宮陰道分娩產婦和瘢痕子宮剖宮產產婦分娩情況比較 瘢痕子宮再次妊娠開展陰道試產的產婦共52例,所占比例為31.67%。其中分娩成功的產婦共30例,所占比例為57.69%。產后為其開展B超檢查及陰道檢查,結果顯示30例產婦均未出現(xiàn)子宮破裂等情況,見表1。其余22例開展陰道試產的產婦最終均接受剖宮產,具體原因為懼怕疼痛6例,出現(xiàn)先兆子宮破裂現(xiàn)象4例,出現(xiàn)胎兒宮內窘迫4例,出現(xiàn)分娩異常8例。

表1 瘢痕子宮陰道分娩產婦和瘢痕子宮剖宮產產婦分娩情況比較
(2)瘢痕子宮剖宮產產婦和非瘢痕子宮剖宮產產婦的情況比較 相較于瘢痕子宮剖宮產產婦,非瘢痕子宮剖宮產產婦的手術時間、住院時間更短,產后出血量更少,新生兒窒息發(fā)生率更低,差異均具有統(tǒng)計學意義(P<0.05)。見表2。
4 討論
剖宮產屬于輔助生產技術的一種類型,其可降低臨床上因難產引發(fā)的產婦及胎兒死亡率,隨著醫(yī)學技術的不斷發(fā)展,醫(yī)療科技的不斷成熟,剖宮產在臨床上的應用率呈現(xiàn)出逐年升高的趨勢,同時剖宮產的手術指征范圍相較以往也有了大幅的增加[3]。隨著人們生活水平的提高,很多產婦在進行分娩時不愿意承受分娩導致的強烈疼痛感,選擇接受剖宮產,從而使無指征剖宮產率有了很大的提高[4]。但這也導致了臨床上瘢痕子宮再次妊娠率也明顯升高,而瘢痕子宮再次妊娠分娩時,有很大概率會導致母嬰損傷,因此對瘢痕子宮再次妊娠產婦開展全面的身體評估,使其采用有效適合的分娩方式進行分娩,可有效降低母嬰損傷發(fā)生率,盡可能保障母嬰健康[5]。有剖宮產史產婦再次進行分娩時,很容易發(fā)生子宮破裂,同時大部分的子宮破裂類型為不完全破裂。而導致子宮破裂的原因中,再次妊娠占據主要位置,特別是妊娠周期較長時,產婦的子宮容積會明顯加大,加之在分娩過程中,產婦的子宮羊膜腔內的壓力會加大,而對于瘢痕子宮而言,若瘢痕處未能良好愈合,則有很大概率由于無法承受子宮腔內所產生的壓力,導致瘢痕出現(xiàn)自發(fā)性的破裂,引發(fā)子宮不完全破裂。所以,產婦是否能接受陰道分娩,明顯受到瘢痕子宮的影響[6]。但也不是所有的瘢痕子宮再次妊娠產婦都需要接受剖宮產術治療,具體的分娩方式需要根據產婦自身的具體情況及其他相關因素結合分析確定。
本研究結果顯示,相較于陰道分娩產婦及非瘢痕子宮剖宮產產婦,瘢痕子宮剖宮產產婦的術后出血量明顯更多(P<0.05),且術后住院時間明顯更長(P<0.05)。同時瘢痕子宮產婦更容易出現(xiàn)產后傷口愈合不良、子宮切口撕裂、術中取頭困難等。所以為了減少產婦并發(fā)癥的發(fā)生,促使其康復,應在條件允許的情況下盡量為產婦采用陰道試產。根據前人報道和筆者自身臨床工作經驗,若產婦符合下列情況,則可考慮為其采取陰道試產。①僅接受過一次剖宮產,同時采取子宮下段橫切口,術后傷口愈合良好,未出現(xiàn)切口感染情況;②未發(fā)現(xiàn)剖宮產指征[7];③通過檢查可知骨產道正常,未出現(xiàn)頭盆不稱等情況;④未出現(xiàn)再次子宮受損情況,如接受子宮破裂修復術、子宮穿孔術治療;⑤未出現(xiàn)嚴重妊娠不良反應及并發(fā)癥;⑥B超檢查顯示產婦的子宮下段不存在瘢痕缺陷;⑦再次妊娠分娩時間和首次剖宮產時間間隔超過18個月;⑧產婦接受健康宣教后自愿進行陰道試產;⑨醫(yī)療設備條件較好[8]。
表2 瘢痕子宮剖宮產產婦和非瘢痕子宮剖宮產產婦情況比較(±s)
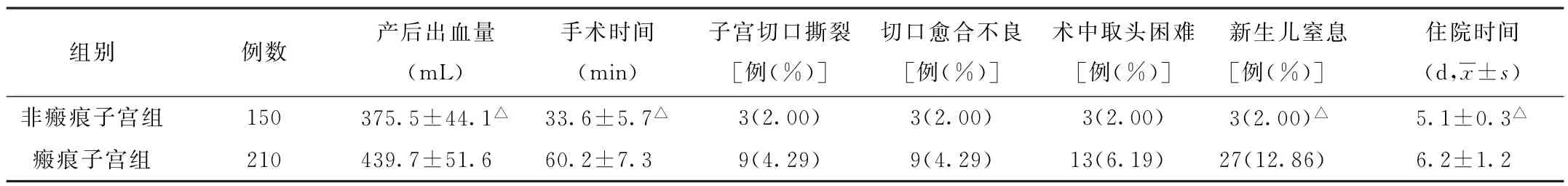
表2 瘢痕子宮剖宮產產婦和非瘢痕子宮剖宮產產婦情況比較(±s)
注:與瘢痕子宮組比較,△P<0.05
±s)非瘢痕子宮組 150 375.5±44.1△ 33.6±5.7△ 3(2.00) 3(2.00) 3(2.00) 3(2.00)△ 5.1±0.3△瘢痕子宮組 210 439.7±51.6 60.2±7.3 9(4.29) 9(4.29) 13(6.19) 27(12.86) 6.2±1.2組別 例數 產后出血量(m L)手術時間(min)子宮切口撕裂[例(%)]切口愈合不良[例(%)]術中取頭困難[例(%)]新生兒窒息[例(%)]住院時間(d,x
綜上所述,臨床上在對剖宮產后瘢痕子宮再次妊娠產婦進行分娩方式選擇時,需根據其自身具體情況進行選擇,從而有效改善產婦的妊娠結局,保障母嬰健康。

