141例危重孕產婦搶救治療經過的臨床分析
左小淑 陳 偉 周晨亮
隨著國民生活水平的提高和國家計生政策的調整,高齡和高危產婦越來越多,病理產科發生率有增高趨勢,很多孕產婦因在妊娠期間出現多種危重合并癥、并發癥,而需要轉入重癥監護病房(intensive care unit,ICU)進行生命體征的維持和搶救,ICU與產科聯合管理危重產婦是產科重癥搶救的重大舉措。筆者回顧性分析了2年內由筆者醫院婦產科轉入ICU的141例危重孕產婦的臨床資料,對其病種、死亡人數及進行特殊有創操作的種類及人數進行了歸納、總結和分析,以期為后續臨床工作提供一定的指導。
資料與方法
1.病例資料:收集2014年2月~2016年6月141例由武漢大學人民醫院產科轉入ICU的孕產婦的病例資料,這類患者由產科與ICU醫生聯合管理。納入標準:因病情危重需要術后轉入ICU治療的產婦;因病情危重需要轉入ICU監護治療的孕婦。危重孕產婦依據第8版《婦產科學》的診斷標準判定[1]。ICU收住患者標準參考中華醫學會制定的患者收治標準[2]。排除標準:已在外院分娩者。
2.研究方法:回顧性分析研究由產科轉入ICU危重孕產婦的病歷資料,分別記錄其住院年齡、孕周、APACHEⅡ評分、孕產病史、診斷、終止妊娠方式、入住ICU時間、特殊操作情況(包括高流量濕化儀、無創呼吸機、有創機械通氣、血液凈化、中心靜脈置管、血漿置換、有創動脈穿刺、PICCO等重癥醫學科常用技術操作)、圍生期結局等。根據危重孕產婦的疾病診斷及入住ICU的疾病譜,分為產科原因組和非產科原因組。產科原因組:既往健康,由于妊娠而引發的相關并發癥需要轉入ICU者;非產科原因組:既往已有基礎疾病,因妊娠而致病情加重需要轉入ICU者。
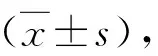
結 果
1.141例孕產婦一般情況:孕產婦年齡為21~38歲,平均年齡為27.97±2.94歲,孕周在20~41周,平均孕周為35.53±4.49周,急性生理與慢性健康評分(acute physiology and chronic health evaluation,ApacheⅡ)為8~36分,平均18.92±5.06分。ICU住院時間為1~14天,平均3.54±1.92天。產科原因組有81例患者在入ICU前已行剖宮產術、引產術、清宮術、或宮外孕外科手術等終止妊娠,10例患者因疾病危重轉入ICU行綜合治療,情況稍穩定后再通過上述方式終止妊娠,尚有7例患者病程中始終行保守治療(妊娠合并心力衰竭1例,席漢綜合征1例,先兆流產、胎盤低置1例,妊娠急性脂肪肝4例),維持妊娠狀態。非產科原因組23例患者在入ICU前已終止妊娠,14例因疾病危重先入ICU調整后再給予終止妊娠,6例行保守治療,維持妊娠狀態(2例妊娠高血壓綜合征合并腦梗死,1例妊娠合并溶血性貧血,1例妊娠合并先天性心臟病,1例妊娠高血壓綜合征合并甲狀腺功能亢進,1例妊娠合并肺炎、呼吸衰竭)。詳見表1。兩組年齡、孕周、APACHEⅡ、ICU住院日比較,差異無統計學意義(P均>0.05)。

表1 兩組危重孕產婦的臨床特征比較
2.141例孕產婦疾病譜比較:產科原因組多為妊娠高血壓綜合征(重度子癇前期和子癇)、產后出血、妊娠期急性脂肪肝、多急診行剖宮產終止妊娠;非產科原因組多為妊娠合并先天性心臟病、急性重癥胰腺炎、重癥肺炎、腎功能損害等,多選擇在病情穩定后擇期剖宮產。入住ICU的產科患者疾病譜見表2。
3.特殊干預措施:與產科原因組比較,非產科原因組在血液凈化和中心靜脈置管操作方面比較,差異有統計學意義(P<0.05)。兩者在有創機械通氣、無創呼吸機使用、高流量濕化儀給氧等方面比較,差異無統計學意義(P>0.05)。兩者在血漿置換(5例妊娠急性脂肪肝,2例HELLP綜合征)、有創動脈穿刺(1例剖宮產術后合并妊娠高血壓綜合征、CPR術后,1例妊娠高血壓綜合征合并主動脈夾層)及脈搏指示的連續心排血量監測(pulse indicator continuous cardiac output,PICCO,1例剖宮產術后合并妊娠高血壓綜合征、CPR術后,1例妊娠高血壓綜合征合并主動脈夾層)等操作方面例數均較少,用Fisher精確檢驗法比較,兩者差異無統計學意義(P>0.05)。特殊操作情況見表3。
4.孕產婦死亡情況分析:產科原因組8例死亡:1例用剖宮產術后合并重度子癇、心力衰竭,1例因妊娠高血壓綜合征合并主動脈夾層;1例因剖宮產術后合并產后大出血、休克;1例因孕晚期、死胎、休克,行引產術后;1例因圍生期心肌病合并貧血、休克、行剖宮產術后;1例因宮外孕行手術治療合并MODS并行CPR;1例因死胎、昏迷,行引產術后。非產科原因組2例死亡:1例因妊娠高血壓綜合征、腦出血,行引產術后;1例因剖宮產術后合并先天性心臟病。將兩組孕產婦死亡比例進行比較,差異無統計學意義(χ2=0.153,P=0.095)。具體見表4。
討 論
目前,每年全世界有大量婦女死于妊娠相關疾病,在發展中國家尤為常見[3]。危重孕產婦,即在孕期、分娩以及產后 42 天內出現任何 WHO 規定的威脅孕產婦生命安全的疾病并存下來的孕產婦[4]。相關報道顯示,危重癥孕產婦轉入重癥監護室的最重要原因為產后出血[5,6]。本研究顯示,危重孕產婦產科原因組中第1位病因為妊娠合并高血壓綜合征,占23.40%,產后出血位居第2位,占16.31%,排名前兩位的疾病構成與國內外相關文獻報道基本一致[7~11]。本研究中以妊娠高血壓綜合征位居第1位,產后出血位居第2位。非產科原因組中,位居第1位的為妊娠合并先天性心臟病,占12.06%。妊娠使得孕產婦血容量明顯增加,對于合并有先天性心臟疾患的孕產婦,孕后期血容量的進一步增加,分娩期因宮縮、屏氣等因素的影響,特別容易誘發心力衰竭的出現。另外,可能由于筆者醫院為綜合性醫院,能得到心內科、心外科等相關學科的有力支持,對妊娠合并心臟病的處理有較多臨床經驗,病例有一定的相對集中趨勢。這種高危孕產婦,應當第一時間轉入ICU,接受ICU專科監護和綜合治療。

表2 141例高危孕產婦轉入ICU的疾病譜

表3 特殊操作情況

表4 孕產婦死亡情況統計[n(%)]
近年來,隨著給氧技術的優化和進步,對于合并急性心力衰竭、呼吸衰竭的危重產婦,拔除氣管插管后可使用經鼻高流量濕化儀進行序貫氧療,這種給氧方式不僅能夠顯著改善輕度的低氧血癥,還能顯著改善患者的舒適度,減少無創通氣及氣管插管[12]。妊娠合并急性重癥胰腺炎占6.38%。這類患者一旦明確診斷,都應第一時間送至ICU,高脂血癥性SAP應進行血液灌流,必要時行血液灌流聯合血液透析治療[13]。妊娠合并重癥肺炎占2.84%。這類患者大多數心肺功能都受到了影響,迫切需要進行無創或有創的機械通氣治療。
本研究僅分析了院內死亡病例,不包括出院后死亡病例。產科原因組共有8例患者死亡,病死率高達8.16%,主要死亡原因為妊娠高血壓綜合征如重度子癇、心力衰竭、主動脈夾層,其次為產后大出血、休克、MODS等。非產科原因組有2例死亡,病死率達4.65%,主要為妊娠合并腦血管疾病、妊娠合并先天性心臟病。兩組患者的病死率均較高。國外有些研究者總結出發達國家孕產婦ICU病死率平均3.4%(0~18.4%),而發展中國家平均為14%(0~40%)[14]。從這些數據可以看出,筆者醫院的病死率遠遠低于發展中國家的平均水平,甚至低于發達國家的平均水平,但仍高于部分發達國家和發達地區。更加證明了孕產婦的病死率和一個國家或地區的經濟水平是密切相關的。本研究中孕產婦的病死率高主要與患者的病情危重程度有關。筆者醫院為省級三甲綜合性醫院,很多危重孕產婦是從下級醫院或偏遠地區轉運過來的,這部分孕產婦整體文化程度偏低,自我保健意識差,很難保證孕期進行規律產檢。
本研究中,產科原因組死亡的8個病例中,僅1例進行了正規產檢。非產科原因組2例死亡病例均未行正規產檢。另外,這些患者在治療過程中,醫院人員對其潛在危險因素不夠重視,對其危重狀態不能早期識別,早期處理能力有所欠缺,轉運過程中的風險評估能力欠缺等[15]。導致這些患者抵達醫院時大多已處于疾病終末期,即使第一時間啟動筆者醫院孕產婦搶救的綠色通道、完善檢查入住ICU、組織疑難危重病例的多學科會診,也難以獲得成功。這些方面的工作對危重孕產婦的轉歸起著至關重要的作用。另外,由于本研究總體納入的樣本量較小,可能會對產科原因組與非產科原因組病死率的統計產生一定的影響,這也是本研究的一個局限性所在,后續的類似研究可酌情增大樣本量以減少該因素所造成的偏倚。
隨著危重醫學發病機制的研究與進展,更新產科醫務人員的危重醫學知識,與重癥監護醫護人員共同救治危重孕產婦,聯合重癥監護病房專業的團隊,先進的設備、儀器,將圍生期護理和重癥監護聯合起來,是降低孕產婦病死率的重要舉措[16]。通過分析危重孕產婦入住ICU的原因,總結產科聯合ICU救治危重孕產婦的經驗與預后,為降低孕產婦的病死率提供資料和措施。但由于本研究納入樣本量較小,有些研究結果特別是部分特殊操作及病死率的比較方面,尚需要進一步擴大樣本量進行研究。總之,加強外來流動人口孕產婦管理和正規產前檢查是降低孕產婦危重癥發生的重要環節[17]。加強妊娠高血壓綜合征和產后出血的防治是降低孕產婦病死率的重要措施,產科與ICU等相關科室共同合作救治危重孕產婦,可明顯提高危重癥孕產婦搶救成功率,降低其并發癥和病死率,是病理產科學發展的重要保障[16,18~19]。

