早發型與晚發型重度子癇前期的臨床分析
蘇玉琴 曹小娟
【摘要】目的:分析早發型和晚發型重度子癇前期會對產婦及圍產兒產生怎樣不同影響。方法:將我院2020年12月—2022年11月間接收到的145例重度子癇前期患者病例資料作為研究對象,依據類型不同實施小組劃分,妊娠時間在24~34周屬于早發型,有73例,納入試驗1組;妊娠時間在34周及以上屬于晚發型,有72例,納入試驗2組。查閱兩組患者及圍產兒病例資料,對兩組產婦命體征相關指標水平、并發癥出現情況,以及圍產兒情況進行分析。結果:試驗1組收縮壓、舒張壓及尿蛋白指標水平值均高于試驗2組(P<0.05)。試驗1組相關并發癥發生率低于試驗2組(P<0.05)。試驗1組新生兒成活率低于試驗2組,而圍產兒放棄率、新生兒窒息率及低體重兒率則高于試驗2組(P<0.05)。結論:對于早發型和晚發型兩種類型的重度子癇前期患者而言,早發型所呈現出的危害程度要更高一些,在臨床實際治療期間要予以重視,針對不同類型進行對癥治療,以此確保母嬰安全。
【關鍵詞】早發型重度子癇前期;晚發型重度子癇前期;并發癥;圍產兒;妊娠結局
Clinical analysis of early-onset and late-onset severe preeclampsia
SU Yuqin1, CAO Xiaojuan2
1.Gansu Province Longnan First Peoples Hospital, Longnan, Gansu 746000, China 2.The First Peoples Hospital of Wudu District, Longnan City, Gansu Province, Longnan, Gansu 746000, China
【Abstract】Objective: To analyze the different effects of early-onset and late-onset severe preeclampsia on maternal and perinatal infants. Methods: Data of 145 patients with severe preeclampsia indirectly received in our hospital from December 2020 to November 2022 were selected as research objects. According to different types of implementation groups, 73 patients with early onset of pregnancy within 24 to 34 weeks were included in test group 1. There were 72 patients with late onset of pregnancy at or above 34 weeks, which were included in the 2 groups. The data of patients and perinatal infants in the two groups were consulted, and the level of relevant indicators of maternal vital signs, the occurrence of complications and the situation of perinatal infants in the two groups were analyzed. Results: Systolic blood pressure, diastolic blood pressure and urinary protein index in test group 1 were higher than those in test group 2(P<0.05). The incidence of related complications in trial group 1 was lower than that in trial group 2(P<0.05). The neonatal survival rate in test group 1 was lower than that in test group 2, but the perinatal abandonment rate, neonatal asphyxia rate and low birth weight infant rate were higher than that in test group 2(P<0.05). Conclusions: For patients with early-onset and late-onset severe preeclampsia, earlyonset has a higher degree of harm. Attention should be paid to early-onset severe preeclampsia during clinical treatment, and symptomatic treatment should be carried out according to different types to ensure the safety of mothers and infants.
【Key Words】Early-onset severe preeclampsia; Late-onset severe preeclampsia; Complications; Perinatal infants; Pregnancy outcome
重度子癇前期是比較常見的妊娠并發癥,多出現在孕期20周之后,表現為尿蛋白、高血壓,會嚴重影響到產婦、胎兒及新生兒的生存質量[1]。依據出現時期不同將其分成早發型和晚發型兩種,不管是哪一些類型,都會導致產婦妊娠期間的危險因素增加,影響生育,以及致使胎兒的生長受限,新生兒出現后極易發生窒息等高危癥狀,母嬰整體效果較差[2]。因此,對重度子癇前期患者實施及時有效的治療很關鍵。同時,隨著相關研究的不斷深入,有學者發現重度子癇前期發病時間與預后及母嬰結局都有一定聯系,制定及時有效的前期預測和控制方案十分重要[3]。特此,本文針對2020年12月—2022年11月間我接收到的145例早發型和晚發型重度子癇前期患者病例資料展開對比分析,并做如下報告。
1 資料與方法
1.1 一般資料
研究為回顧性分析,將我院2020年12月—2022年11月間接收到的145例重度子癇前期患者病例資料作為研究對象,依據類型不同實施小組劃分,妊娠時間在24~34周屬于早發型,有73例,納入試驗1組;妊娠時間在34周及以上屬于晚發型,有72例,納入試驗2組。試驗1組,年齡22~36歲,平均年齡(29.06±2.27)歲,產次0~4次,平均產次(1.58±0.28)次;試驗2組,年齡23~38歲,平均年齡(29.15±2.19)歲,產次0~4次,平均產次(1.60±0.27)次。均未見任何一項的組間差異,P>0.05,可進行后續對比分析。研究經倫理委員會審核批準。納入標準:①均為單胎妊娠;②都是確診子癇前期,且為重度患者;③臨床診治資料齊全,后續隨訪配合,對研究知情,且自愿參與。排除標準:①存在原發性肝臟、腎臟、心功能障礙者;②合并有較為嚴重血液系統疾病者;③妊娠前存在有糖尿病、高血壓,或者高血脂等疾病者。
1.2 方法
在兩組患者入院之后,均指導患者進行絕對臥床休息,并按醫囑予以相應治療。期間,若是未足月,或者孕周較小的產婦,則需要進行拉貝洛爾、硝本地坪控釋片等降壓、硫酸鎂解痙、地塞米松促胎肺成熟治療,若有些孕婦睡眠差,可給予地西泮鎮靜治療,將其血壓穩定在正常水平范圍,若是胎兒的生長受到限制,則需要進行營養支持治療,比如選用氨基酸促進其正常生長發育;若產婦存在有重度子癇前期合并有低蛋白血癥問題,則需要通過靜脈注射白蛋白的方式進行對癥治療,并對水腫明顯、蛋白較低、則補充蛋白時,保持出入量平衡,可應用呋塞米,來減輕心臟負擔預防心衰,對于伴隨腦水腫孕婦適當應用甘露醇減輕等對嚴重不良事件進行預防和控制[4]。此外,對于試驗1組的患者,需要進行期待療法控制,以此盡可能延長其孕周,待34周之后,可通過地塞米松進行治療,促使胎兒肺部可以更快的成熟,穩定胎兒生命氣息;對于試驗2組的患者,評估胎兒發育情況,成熟者可在子癇得到有效控制的時候及時終止妊娠。最后,若是產婦在妊娠期間干咳,夜間不能平臥,早期心衰表現,或有視力嚴重下降、視網膜剝離、血小板持續下降、肝腎功能損害、持續性頭痛、持續性上腹痛等以上一個或多個臟器功能損害者,則首先考慮立即終止妊娠[5]。
1.3 觀察指標
(1)對兩組產婦相關生命體征指標-收縮壓、舒張壓、尿蛋白等指標進行統計,并實施組間對比分析。(2)對兩組妊娠期間因重度子癇前期引發并發癥的例數進行統計,并進行總發生率對比分析。(3)對兩組圍產兒的情況進行查看,主要是看各組新生兒的成活率、圍產兒的放棄率、新生兒窒息率,以及低體重兒出現率。
1.4 統計學方法
采用SPSS 23.0統計學軟件進行數據分析。計數資料采用(%)表示,進行x2檢驗,計量資料采用(x±s)表示,進行t檢驗,P<0.05為差異具有統計學意義。
2 結果
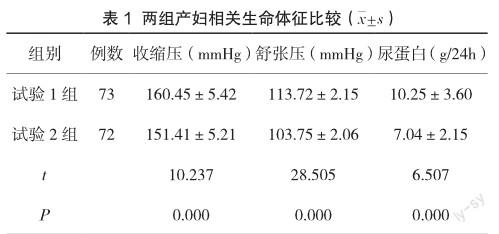
2.1 兩組產婦相關生命體征指標比較
試驗1組收縮壓、舒張壓及尿蛋白指標水平值均高于試驗2組(P<0.05),見表1。

2.2 兩組重度子癇前期相關并發癥發生率比較
在對兩組重度子癇前期相關并發癥出現情況進行統計中,可見試驗1組中有發生胎盤早剝5例、有出現自覺癥狀16例、有出現腹水8例,共計有30例患者出現相關并發癥,發生率為41.10%;試驗2組中有出現自覺癥狀5例、出現腹水1例、合并妊娠期肝內膽汁瘀血證5例,共計有11例患者出現相關并發癥,發生率為15.28%。可見試驗1組相關并發癥發生率低于試驗2組,x2=11.914,P=0.001<0.05。
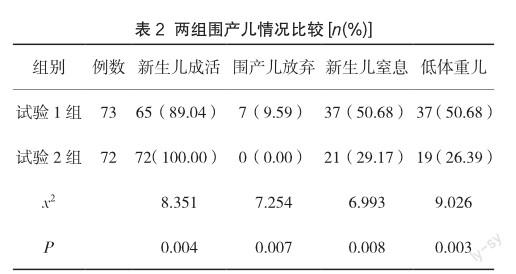
2.3 兩組圍產兒情況比較
試驗1組新生兒成活率低于試驗2組,而圍產兒放棄率、新生兒窒息率及低體重兒率則高于試驗2組(P<0.05),見表2。

3 討論
依據當前調查研究結果顯示,重度子癇前期所致產婦死亡率呈現出逐年增加的趨勢,當前大概占所有產婦死亡的14.00%及以上,這主要與重度子癇前期或導致產婦妊娠的、生產風險增加有關[6]。關于重度子癇前期,其主要是因妊娠期高血壓疾病所引發,按照不同的發病時間將其劃分為早發型、晚發型,其中早發型重度子癇前期的患者病情更加嚴重,隨著妊娠進程的推進,會引發越來越嚴重的風險事故出現,甚至可能危及產婦、胎兒及新生兒生命安全[7]。
本次研究結果顯示,試驗1組收縮壓、舒張壓及尿蛋白指標水平值均高于試驗2組(P<0.05)。試驗1組相關并發癥發生率低于試驗2組(P<0.05)。試驗1組新生兒成活率低于試驗2組,而圍產兒放棄率、新生兒窒息率及低體重兒率則高于試驗2組(P<0.05)。分析原因,是因為早發型產婦大多是高齡產婦,或者是存在器官損傷問題,而胎兒的生長狀態于產婦胎盤有一定聯系,當子宮與胎盤供血不足時,會導致胎盤受損,早發型長期處于該癥狀,加之胎兒發育不完全,所以癥狀相對更嚴重一些[8]。其次,早發型多是妊娠期高血壓所致,此時患者內皮細胞損傷、血管痙攣等問題層出不窮,導致患者器官組織長期處于缺氧狀態,所以相對而言尿蛋白水平值更高[9]。最后,該階段無法滿足胎兒的營養需求,極易導致妊娠失敗,即使分娩成功,也會對圍產兒的健康狀態產生影響[10]。
綜上所述,對于早發型和晚發型兩種類型的重度子癇前期患者而言,早發型所呈現出的危害程度要更高一些,在臨床實際治療期間要予以重視,針對不同類型進行對癥治療,以此確保母嬰安全。
參考文獻
[1] 雷少霞,韋備,朱元方,等.早發型重度子癇前期分娩孕周對母兒預后的影響[J].熱帶醫學雜志,2020, 20(8):1079-1081,1089.
[2] 陳珍珍,廖英英,張霞暉.重度子癇前期患者血流動力學指標及對圍生兒預后的影響[J].中國婦幼保健,2020,35(6):1023-1025.
[3] 許建萍,丁琳茹,竇水秀,等.早發型與晚發型重度子癇前期患者左室舒張功能的超聲心動圖評價[J].臨床超聲醫學雜志,2020,22(2):103-107.
[4] 吳曉爽,文英.早發型和晚發型重度子癇前期對母嬰預后的影響[J].中國當代醫藥,2020,27(2):139-141.
[5] 彭永保,張麗瓊,劉淮.不同類型重度子癇前期患者臍動脈血HSP70表達與胎兒出生狀況及短期預后的關系[J].實用醫學雜志,2021,37(16):2084-2088.
[6] 李登影,杜易.重度子癇前期胎盤組織LncRNA DANCR與AP-1蛋白的相關性分析[J].中國婦幼保健,2022, 37(13):2387-2389.
[7] 劉妍,李娟.重度子癇前期發病孕周對妊娠結局的影響[J].臨床醫學研究與實踐,2021,6(19):145-147.
[8] 周嬌嬌,薛秀珍.DAPK-1與p62/SQSTM1在早發型重度子癇前期患者胎盤組織中表達及臨床意義[J].中國計劃生育學雜志,2021,29(10):2189-2192,2252.
[9] 王宇,周杜娟,黃艷,等.重度子癇前期患者血清和胎盤組織中ADMA與DDAH2的表達水平及其相關性[J].河北醫學,2021,27(12):1965-1969.
[10] 張佳,劉芳,鄭丹.內皮蛋白C受體在重度子癇前期孕婦胎盤組織和血漿中的表達及意義[J].中國現代醫生,2022,60(2):9-12.

